Missbruk och beroende
För syfte och bakgrund till detta program, se "Om programmen" i menyns överkant.
Regionala samverkansöverenskommelser
Regioner och kommuner är skyldiga att samarbeta i arbetet med individer som missbrukar alkohol, narkotika, andra beroendeframkallande medel, läkemedel, dopningsmedel eller spel om pengar.
Regioner och kommuner är skyldiga att samarbeta i arbetet med individer som missbrukar alkohol, narkotika, andra beroendeframkallande medel, läkemedel, dopningsmedel eller spel om pengar.
Målgrupp eller situation
Överenskommelsen om samarbete omfattar individer som missbrukar alkohol, narkotika, andra beroendeframkallande medel, läkemedel, dopningsmedel eller spel om pengar.
Kunskapsläge
Skyldigheten att ingå överenskommelse är lagstadgad och regleras i socialtjänstlagen och hälso- och sjukvårdslagen.
Sammanfattning
För att stärka förutsättningarna för samverkan mellan regioner och kommuner har de en skyldighet att ingå gemensamma överenskommelser om samarbete kring individer med ett missbruk eller beroende av alkohol, narkotika, andra beroendeframkallande medel, läkemedel, dopningsmedel eller spel om pengar. Syftet med överenskommelserna är bland annat att bidra till en tydligare ansvarsfördelning, en bättre samverkan och ett helhetsperspektiv utifrån brukarens behov.
Genomförande
Kommuner och regioner har ett gemensamt ansvar för att tillhandahålla stöd och behandling till individer med missbruk eller beroende utifrån sina respektive ansvarsområden. Problematiken vid missbruk och beroende är ofta sammansatt och insatser behöver samordnas för att möta individens hela situation. Missbruks- och beroendevården omfattar många olika vård- och stödinsatser, både sociala och medicinska.
I socialtjänstlagen, SoL, och hälso- och sjukvårdslagen, HSL, finns en bestämmelse om att kommuner och regioner ska ingå en överenskommelse om ett samarbete i fråga om individer som missbrukar alkohol, narkotika, andra beroendeframkallande medel, läkemedel, dopningsmedel eller spel om pengar (5 kap. 9 a § SoL och 16 kap. 3 § HSL).
Syftet med överenskommelser är att identifiera de områden där det är nödvändigt med ett gemensamt ansvar för vård- och stödinsatser som bör innehålla gemensamma mål, resursfördelning och övergripande samarbete kring vissa grupper.
Om det är möjligt bör organisationer som företräder individer eller närstående med missbruk eller beroende ges möjlighet att lämna synpunkter på innehållet i överenskommelsen. Däremot innebär det inget krav på att organisationerna ska godkänna överenskommelsens innehåll.
För att ta del av aktuella samverkansöverenskommelser hänvisas till respektive region/kommun.
Uppföljning
Vårdanalys har i uppdrag av regeringen att följa upp de överenskommelser som kommuner och regioner ska ingå.
I Öppna jämförelser socialtjänst följs upp hur många kommuner/stadsdelar som har en överenskommelse med regionen.
Märkning
Brukarinflytande på verksamhetsnivå
Samhällets vård och stöd kan förbättras och bli än mer anpassat för dem som de är till för genom systematiskt arbete för stärkt brukarinflytande.
Samhällets vård och stöd kan förbättras och bli än mer anpassat för dem som de är till för genom systematiskt arbete för stärkt brukarinflytande.
Målgrupp eller situation
Brukarinflytande ska finnas inom alla vård- och stödverksamheter.
Kunskapsläge
Socialstyrelsens vägledning Att ge ordet och lämna plats. Flera forskningsrapporter och rikligt med beprövad erfarenhet av metoder för brukarinflytande. Brukarinflytande finns med i hälso- och sjukvårdslagen, socialtjänstlagen, patientlagen och kommunallagen. Inom ramen för statens satsning på psykiatrin framhävs också vikten av ta till vara erfarenheterna från brukarrörelsen.
Kompetenskrav
Olika krav för olika metoder för brukarinflytande. Den som leder arbetet med hjälp av en metod bör utbildas specifikt i den. Flera av metoderna förutsätter även tidigare egen erfarenhet, eller erfarenhet som närstående.
Sammanfattning
Genom att ta till vara brukarnas kunskaper, erfarenheter och synpunkter kan man arbeta effektivare och uppnå bättre resultat. Man kan arbeta med brukarinflytande på både verksamhets- och systemnivå och med brukarinflytande på individnivå.
Det som kommer fram ur det gemensamma arbetet ska sedan användas i verksamhetens eller enheternas utvecklingsarbete.
Genomförande
Att skapa långsiktiga och hållbara strukturer för ett ökat brukarinflytande kräver involvering av samtliga berörda parter, från problemformuleringen till utförandet. Det finns inte en given mall som alla måste följa. Det viktigaste är att börja – och att göra det i nära samarbete med den lokala eller regionala brukarrörelsen.
Olika former för brukarinflytande
Under det senaste decenniet har ett flertal former och metoder för att arbeta med brukarinflytande på ett systematiskt sätt tagit fram och genomförts i samarbete mellan brukarorganisationerna och professionen. Några av de vanligaste metoderna för brukarinflytande på verksamhetsnivå presenteras nedan.
Brukarråd
Brukarråd organiseras både lokalt, regionalt och nationellt, utan specifika metodologiska ramar. I brukarråden träffas både representanter från brukar- och patientorganisationer eller individer som får vård eller stöd inom den specifika verksamheten och företrädare för berörda verksamheter med jämna mellanrum.
Genom brukarråden får beslutsfattarna brukar- och patientorganisationernas synpunkter och återkoppling för att använda i verksamhetens utveckling.
Brukarstyrda revisioner
Brukarstyrda revisioner är en metod som används för både extern utvärdering av en verksamhet inom hälso och sjukvård och socialtjänst, och som en väg till ökat brukarinflytande. Det är en extern och oberoende utvärdering som individer med egen erfarenhet av psykisk ohälsa gör i alla delar av processen: skriver frågorna, intervjuar, sammanställer rapporten och utvecklingsförslagen. Efter 6–12 månader gör man också återbesök för uppföljning. Verksamheten ger och får då återkoppling på hur brukarrevisionen använts.
Brukarundersökning
Brukarundersökning är ett kvantitativt sätt att utvärdera verksamheter. De kan göras med olika metoder, både av brukare genom brukarföreningar, men också av brukare i samarbete med verksamheten.
Brukarundersökningar på nationell nivå samordnas av Sveriges Kommuner och Regioner, SKR.
Nationella brukarundersökningar i socialtjänsten, Sveriges Kommuner och Regioner
Patientforum och brukarforum
Patientforum är en metod för löpande dialog om vårdupplevelser, behov och önskemål mellan individer som är inskrivna i verksamheten. Forumet leds av en erfaren samtalsledare med egen erfarenhet av psykisk ohälsa. En enhetschef eller annan icke-behandlande personal sitter med med och för minnesanteckningar som sedan utgör en stående punkt på verksamhetens arbetsplatsträffar.
Patientforum samlar in ett representativt underlag för analys och generella förslag till kvalitetsförbättringar inom psykiatrin utifrån ett patientperspektiv. Underlaget ger verksamheten ett ständigt uppdaterat underlag för verksamhetsutveckling, och ett utvärderingsmaterial av såväl vårdenheter som avdelningar. Forumet stärker både individernas återhämtning och egenmakt.
En snarlik metod är brukarforum, som används både inom socialtjänsten och hälso- och sjukvården till exempel i form av husmöten. Brukarforum är inte lika formaliserat, men fungerar i princip på samma sätt som patientforum.
Om patientforum, Region Stockholm
Kvalitetsteam
Kvalitetsteam inom vård och omsorg är en metod för att utveckla och förbättra kvaliteten i verksamheten. Förbättringarna genomförs på verksamhetsnivå, och den egna erfarenheten hos individen och närstående ses som en viktig del. Ett kvalitetsteam består av 8–10 personer där halva gruppen är individer med egen erfarenhet av psykisk ohälsa och närstående, och andra halvan kommer från professionen, till exempel läkare, sjuksköterska och boendestödjare.
Teamet träffas regelbundet och arbetar systematiskt med ett konkret förbättringsområde (exempelvis förbättrad tillgänglighet) under cirka 8 månader. Teamet handleds av en metodstödjare från föreningen Nationell samverkan för psykisk hälsa, NSPH, och får regelbundet träffa andra team för ett ökat lärande.
Metoden med kvalitetsteam bygger på genombrottsmetodiken och Nolans förbättringsmodell. Den leder till test av nya arbetssätt och en förståelse för mätningar och målstyrning. Efter genomförd kvalitetsförbättring kan teamet självständigt fortsätta att arbeta med nya målområden enligt den utlärda metoden.
Brukarinflytandesamordnare (BISAM)
En brukarinflytandesamordnare, BISAM, är en verksamhetsgemensam resurs. Samordnarens uppdrag innebär att samla in, bevaka och ge röst åt patientperspektivet inom olika delar av det verksamhetsövergripande arbetet. BISAM samarbetar med och kompletterar övriga funktioner inom verksamheten, med särskilt fokus på områden som rör vårdutveckling och patientsäkerhet.
Att komma igång med ett samarbete mellan brukare och verksamhet
- Kartlägg eventuella tidigare arbeten med brukarorganisationer eller brukarrepresentanter. Kartläggningen används för att ge en bild av förutsättningarna för att påbörja arbetet.
- Bilda en arbetsgrupp med representanter från både brukarrörelsen och verksamheten.
- Bjud in till ett inledande möte där representanter för brukarrörelsen respektive verksamheterna påbörjar en diskussion om hur formerna för samarbetet bör se ut och vilka aktiviteter man vill prioritera.
- Gör en årsplanering som tydliggör beslutade aktiviteter, ansvarsfördelning, rutiner och de ekonomiska förutsättningarna för verksamheten.
- Låt det som kommer fram i arbetet ligga till grund för verksamhetens utvecklingsarbete.
Brukarföreningar och brukarrepresentanter
Brukarföreningarna representerar olika former av psykisk ohälsa och är i vissa fall diagnosspecifika. Gemensamt för föreningarna är att medlemmarna själva ofta har erfarenhet av antingen egen psykisk ohälsa och/eller av att vara närstående till någon med psykisk ohälsa.
Brukarföreningarna jobbar på alla nivåer, från påverkansarbete i samhället till stöd för individen och närstående. Brukarföreningarnas representanter har blivit valda av föreningen för att föra hela gruppens talan.
Exempel på brukarföreningar
- Attention (adhd)
- Balans (depression)
- Ångestförbundet (ångest)
- Brukarföreningen (missbruk och beroende)
- Schizofreniförbundet
- SHEDO (självskadebeteende)
- RSMH, Riksförbundet för social och mental hälsa
Paraplyorganisationen Nationell samverkan för psykisk hälsa, NSPH, samlar 13 nationella brukarföreningar och arbetar med föreningarnas gemensamma frågor.
Uppföljning
Arbetet med brukarinflytande följs upp årsvis i syfte att använda de metoder och arbetssätt som fungerar bäst på respektive enhet.
Kommunerna rapporterar årligen i Socialstyrelsens Öppna jämförelser om genomförda brukarrevisioner i missbruksvård och socialpsykiatri.
Material
Att ge ordet och lämna plats – Vägledning om brukarinflytande inom socialtjänst, psykiatri, missbruks- och beroendevård, Socialstyrelsen (pdf, ny flik)
Brukarkraft, resurscentrum för brukarinflytande inom vård, omsorg och service
Om genombrottsmetodiken, Sveriges Kommuner och Regioner
Märkning
Brukarinflytande på individnivå
Målgrupp eller situation
Individer som får insatser från hälso- och sjukvården och/eller socialtjänsten.
Kunskapsläge
Socialstyrelsens vägledning Att ge ordet och lämna plats. Flera forskningsrapporter och rikligt med beprövad erfarenhet av metoder för brukarinflytande. Brukarinflytande finns med i hälso- och sjukvårdslagen, socialtjänstlagen, patientlagen och kommunallagen. Inom ramen för statens satsning på psykiatrin framhävs också vikten av ta till vara erfarenheterna från brukarrörelsen
Kompetenskrav
Olika krav för olika modeller för brukarinflytande. Den som leder arbetet med hjälp av en metod bör utbildas specifikt i den. Flera av modellerna förutsätter även tidigare egen erfarenhet av psykisk ohälsa, eller som närstående.
Sammanfattning
Brukarinflytande på individnivå innebär att individen har och ska ges möjlighet att påverka sin egen livssituation och den vård eller det sociala stöd som hen eller någon närstående är i behov av. Det finns flera sätt att stärka brukarinflytandet på individnivå, bland annat genom bemötande och delaktighet i vård och omsorg, samt genom olika modeller för delaktighet.
Genomförande
Under det senaste decenniet har ett flertal former och modeller för att arbeta med brukarinflytande på ett systematiskt sätt tagit fram och genomförts i samarbete mellan brukarorganisationerna och professionen. Några av de vanligaste modellerna för brukarinflytande på individnivå presenteras nedan.
Återhämtningsguiden
Återhämtningsguiden är ett skriftligt material som används som verktyg för individer som är i behov av återhämtning. Återhämtningsguiden är individens eget material, hen bestämmer själv vilka delar av guiden som hen vill arbeta med. Den kan användas tillsammans med till exempel kontaktperson, boendestödjare och personal inom socialtjänsten och hälso- och sjukvården.
Materialet är skrivna av individer med egen erfarenhet av psykisk ohälsa och är framtagen i samarbete med närstående, professionella, forskare med flera.
Den som i sin yrkesroll möter målgruppen kan också använda Återhämtningsguiden som ett stöd i arbetet.
Det finns tre olika Återhämtningsguiden:
- Återhämtningsguiden – för dig som mår dåligt
- Återhämtningsguiden – för dig inom heldygnsvård
- Återhämtningsguiden – för dig som står nära någon som mår dåligt.
Studiecirklar
Flera studiecirklar på temat egenmakt har tagits fram. De arrangeras av brukarföreningarna, oftast tillsammans med studieförbunden. En studiecirkel kan bestå av 4–12 personer och kan ledas av någon med egen erfarenhet, av någon från professionen eller av både och.
Studiecirklarna handlar om att ta makten över sitt liv. De handlar också om att personer med egen erfarenhet av psykisk ohälsa ska ha större möjlighet att påverka sitt eget liv. Exempel på studiecirklar om egenmakt är Nationell samverkan för psykisk hälsas (NSPH) Din egen makt och Med starkare röst.
Brukarspecialist, peer support
Brukarspecialistens arbete baseras på både egna och brukarrörelsens erfarenheter av psykisk ohälsa, vård och stöd. Förutom den egna erfarenheten har brukarspecialisten även utbildning för uppdraget. Peer support och Medarbetare med brukarerfarenhet är två former av brukarspecialist.
Brukarspecialisten kan fungera som en motiverande förebild. Stödet från en brukarspecialist kan göra att man snabbare förstår och lär sig hantera sin problematik.
Arbetsuppgifterna för en brukarspecialist är olika i olika verksamheter. Arbetet är ofta kopplat till enskilda individer, men det kan också handla om gruppaktiviteter eller stöd till personalen i verksamheten. Brukarspecialisten ska fokusera på hjälp till självhjälp.
Brukarspecialisten är en del av ordinarie verksamhet
Brukarspecialisten ingår i teamet kring individen på samma villkor som övrig personal, men med sitt specifika uppdrag. Hen är en del av personalgruppen, deltar i det löpande arbetet och medverkar i verksamhetens utvecklingsarbete. I verksamheten kan brukarspecialisten med sina egna erfarenheter bidra till en ökad förståelse hos vård- och stödpersonal för individens situation och till ett mer personcentrerat arbetssätt.
Arbetssättet kan användas till exempel i psykiatrisk öppen- och slutenvård, socialpsykiatrisk verksamhet, rehabilitering, behandlingshem och tillsammans med olika former av ACT-modeller, vid vård- och stödsamordning genom Case management.
Brukarspecialistens uppgifter
Exempel på vilka uppgifter en brukarspecialist kan ha:
- Informera och förmedla kontakt
Informera om rutiner i vården, individens rättigheter och om återhämtning. Förmedla kontakt med brukarrörelsen, självhjälpsgrupper eller stödresurser i vården eller kommunen. - Skapa trygghet
Fungera som en brobyggare och en trygghet genom att samtala och normalisera utifrån egna erfarenheter för att våga ta sig till aktiviteter och behandling eller etablera goda relationer till närstående.
- Stärka självkänsla och självförtroende
Stärka självkänslan och självförtroendet för att våga söka arbete, börja studera eller ta sig tillbaka till tidigare arbete eller studier. - Motivera
Motivera till att ta ett större ansvar för sin situation, och till att återuppta eller utveckla fritidsaktiviteter som stödjer återhämtningen. - Stödja rutiner för bättre hälsa
Uppmärksamma individen på den kroppsliga hälsan, påminna och ge tips om rutiner kring mat och sömn. - Gruppaktiviteter
Anordna och leda gruppaktiviteter, grupputbildningar och hålla föreläsningar.
Brukarföreningar och brukarrepresentanter
Brukarföreningarna representerar olika former av psykisk ohälsa och är i vissa fall diagnosspecifika. Gemensamt för föreningarna är att medlemmarna själva ofta har erfarenhet av antingen egen psykisk ohälsa och/eller av att vara närstående till någon med psykisk ohälsa.
Brukarföreningarna jobbar på alla nivåer, från påverkansarbete i samhället till stöd för individen och närstående. Brukarföreningarnas representanter har blivit valda av föreningen för att föra hela gruppens talan.
Exempel på brukarföreningar
- Attention (adhd)
- Balans (depression)
- Ångestförbundet (ångest)
- Brukarföreningen (missbruk och beroende)
- Schizofreniförbundet
- SHEDO (självskadebeteende)
- RSMH, Riksförbundet för social och mental hälsa
Paraplyorganisationen Nationell samverkan för psykisk hälsa, NSPH, samlar 13 nationella brukarföreningar och arbetar med föreningarnas gemensamma frågor.
Material
Att ge ordet och lämna plats – Vägledning om brukarinflytande inom socialtjänst, psykiatri, missbruks- och beroendevård, Socialstyrelsen (pdf, ny flik)
Projektet Peer support, Nationell samordning för psykisk hälsa, NSPH
Medarbetare med brukarerfarenhet, Stockholms södra psykiatri (pdf, ny flik)
Märkning
Samverkan med Kriminalvården
Kriminalvården erbjuder flera olika behandlingsprogram både inom frivården och på anstalter. Socialtjänsten kan medverka till behandling i vissa situationer.
Kriminalvården erbjuder flera olika behandlingsprogram både inom frivården och på anstalter. Socialtjänsten kan medverka till behandling i vissa situationer.
Målgrupp och situation
Individer med alkohol-, spel- och drogrelaterad brottslighet som leder till åtal och rättegång, individer som redan är dömda till frivårdspåföljd eller som avtjänar straff inom Kriminalvårdens anstalter.
Kunskapsläge
Alla Kriminalvårdens program är godkända av Kriminalvårdens vetenskapliga råd.
Personutredning som görs på uppdrag av domstol för förslag till påföljd med behandlingsinnehåll regleras i lagen om särskild personutredning i brottmål m.m.
Kompetenskrav
Kriminalvården: certifiering för respektive behandlingsprogram.
Socialtjänsten: kompetens enligt arbetsgivarens bedömning.
Personutredning: handläggare inom frivården.
Läkarundersökning: legitimerad läkare.
Sammanfattning
Den som döms för brott relaterad till sitt skadliga bruk (missbruk) eller beroende kan få behandling under strafftiden, antingen genom Kriminalvården eller under skyddstillsyn.
Inför domstolsförhandling gör Kriminalvården en personutredning. Om man bedömer att skyddstillsyn med särskild behandlingsplan är en trolig påföljd kontaktar man socialtjänsten.
Socialtjänsten medverkar med uppgifter och vid planering.
Efter utredning och beslut avseende individens behov och motivation kan socialtjänsten skriva en ansvarsförbindelse som innebär att uppföljnings- och betalningsansvar tas över den dag som individen friges villkorligt, om individen är i behov av fortsatt vård. Kommuner gör här olika. Ibland garanteras alltid minst en månad, i andra fall görs en utredning och bedömning inför villkorlig frigivning.
Genomförande
Olika alternativ till behandling
Behandling i eller i samverkan med Kriminalvården kan ges som:
- behandlingsprogram på anstalt eller inom frivården
- skyddstillsyn med föreskrift om behandling i öppenvård (kommunalt, privat eller i hälso- och sjukvården)
- skyddstillsyn med särskild behandlingsplan (kontraktsvård)
- vårdvistelse i HVB eller familjehem, i slutet av fängelsestraffet.
Behandling med läkemedel mot skadligt bruk (missbruk) eller beroende ges också inom Kriminalvården, men för LARO-behandling måste den initieras av en specialiserad LARO-mottagning.
Behandling i vårdvistelse i slutet av fängelsestraffet
I slutet av ett fängelsestraff kan individen ansöka om en vårdvistelse för att underlätta övergången till frihet.
Behandling genom vårdvistelse ges i Hem för vård eller boende (HVB) eller i vissa fall familjehem som har avtal med kriminalvården. Innehållet i behandlingen kan variera stort beroende på individens behov, förutsättningar och mål.
Personutredning
Den utredning som görs av kriminalvården inför åtal och rättegång med eventuellt förslag om skyddstillsyn med särskild behandlingsplan (kontraktsvård) eller annan påföljd via frivården kallas personutredning. Den görs på uppdrag av domstol för att få stöd i valet av påföljd. En personutredning innebär att information inhämtas från olika register hos socialtjänsten och andra myndigheter, och vid behov genom referenssamtal. Den kan även innebära en läkarundersökning enligt 7 § (liten sinnesundersökning).
Uppföljning
Individuell uppföljning av insatsen görs av kriminalvården och i förekommande fall i samverkan med socialtjänsten. Om individen avbryter sin kontraktsvård eller inte fullföljer beslutad föreskrift, så kan påföljden återkallas och individen kan få fängelsestraff istället. Om vårdvistelse missköts återförs individen till anstalt.
Märkning
Förebygga hot och våld i verksamheten
De olika delarna i arbetet med att förebygga hot och våld innefattar både rutiner, utbildningar och den fysiska miljön.
De olika delarna i arbetet med att förebygga hot och våld innefattar både rutiner, utbildningar och den fysiska miljön.
Sammanfattning
Arbetsledare och medarbetare behöver informeras och arbetsmiljön anpassas för att skapa trygghet och säkerhet i arbetet med individer som har missbruk eller beroende för att förebygga hot och våld. Om hot och våld skulle uppstå bör varje verksamhet ha en beredskap och en handlingsplan.
Genomförande
Arbetet ska vara systematiskt och inkludera arbetsmiljö-, säkerhets- och trygghetsskapande åtgärder. En god säkerhetskultur ska finnas i organisationen, vilken grundar sig i ett gemensamt arbetssätt gällande hot och våld.
Delarna i arbetet med att förebygga hot och våld
Riskhantering
- Inventera och bedöm de risker för hot och våld som kan finnas i verksamheten.
- Vidta lämpliga åtgärder för att eliminera eller reducera riskerna till en nivå som är acceptabel för verksamheten.
- Upprätta säkerhetsrutiner.
- Gör en handlingsplan för hur hot eller våld ska hanteras.
Utbildning och kunskap
- Se till att personalen får utbildning i hur man hanterar situationer med hot och våld. Vissa medarbetare kan behöva fördjupad kunskap, till exempel att kunna göra våldsriskbedömning.
Bemötande
Personalen bör ha kunskap om gott bemötande, lågaffektivt bemötande och när ska man vara två.
Larmutrustning
- Se över larmen: fasta larm i lokaler, gps-larm, personliga överfallslarm.
- Se till att det finns tydliga rutiner för hur larmen ska användas, och att rutinerna är väl kända av all personal.
Anpassning av lokaler och tillträdesskydd
Överväg anpassning av
- lokaler: inbjudande miljö, säkerhetsdörr, möblering, eventuella tillhyggen
- tillträdesskydd: olika passersystem och inbrottslarm
- mottagande: reception, låsta dörrar, överblick över väntrum, väntrummets utformning.
Anpassning av verksamheten
Om hot och våld förekommer ofta kan man behöva anpassa verksamheten. Det kan till exempel handla om
- förändrade öppettider
- rutiner för utrednings- och behandlingsarbete
- nya arbetsmetoder
- ökad brukarmedverkan.
I och efter en hotfull eller våldsam situation
- Använd larm.
- Vem tar över?
- Vem stöttar den utsatte?
- Behövs sjukvård eller krisstöd via företagshälsovård?
- Kontakta närstående.
- Anmäl händelsen till Polis respektive Försäkringskassan.
Uppföljning
Hot och våld ska förebyggas systematiskt, till exempel genom regelbundna arbetsplatsträffar. Enskilda hot- och våldsincidenter ska alltid följas upp med frågeställningen om de hade kunnat undvikas.
Material
Märkning
Definitioner och begrepp
I vård- och insatsprogrammen har vissa val av ord och begrepp gjorts, här hittar du definitionerna och förklaringar.
I vård- och insatsprogrammen har vissa val av ord och begrepp gjorts, här hittar du definitionerna och förklaringar.
Individ
Individ används som samlande begrepp för klient, brukare och patient. Begreppet har valts för att det är neutralt och kan användas även i texter som berör både hälso- och sjukvården och socialtjänsten.
Barn och ungdomar
Med barn menas individer i åldern 0–17 år. Begreppet ungdomar används för äldre barn i de texter där det är relevant. Med spädbarn menas barn 0–12 månader.
I texter som handlar om skolan och elevhälsan används begreppet elev.
Närstående
Närstående används som samlande begrepp både för de personer som är anhöriga till individen juridiskt sett och de personer som individen själv anser sig ha en nära relation till.
Vårdnadshavare och annan närstående vuxen
Vårdnadshavare används på de ställen där det handlar om den vuxna person som är juridiskt ansvarig för barnet eller ungdomen, i annat fall används närstående vuxen för vuxna som finns i barnets närhet. I undantagsfall används förälder, det innefattar då både vårdnadshavare och/eller annan vuxen som är viktig för barnet.
Ska
I de rekommendation som ges i programmet används ordet ska när en huvudman enligt lag ska göra något och när det i den arbetsgrupp som arbetat fram texterna funnits enighet om att en insats ska ges.
ICD-10 och DSM-5
ICD -10 (International Statistical Classification of Diseases and Related Health Problems) ges ut av WHO och är en global standard för att klassificera och koda tillstånd och sjukdomar. ICD-10 är den officiella diagnosmanualen i Sverige.
Socialstyrelsen arbetar med införandet av WHO:s 11:e revidering av ICD. Vård- och insatsprogrammen följer Socialstyrelsens arbete och kommer revideras i takt med det.
DMS-5 (Diagnostic and Statistical Manual of Mental Disorders) ges ut av American Psychiatric Association och är en handbok som används av psykiatrin för att ställa kliniska diagnoser för psykiatriska sjukdomar och tillstånd. DSM-5 används ofta som ett komplement till ICD-10.
Vård- och insatsprogrammet för missbruk och beroende
Missbruk och skadligt bruk
Vård- och insatsprogrammet har valt att använda sig av begreppen missbruk och beroende i första hand och skadligt bruk i andra hand. Skadligt bruk har i DSM-5 ersatt missbruk som begrepp men eftersom missbruk är ett vanligt förekommande begrepp inom socialtjänsten och den lagstiftning som rör området har Nationellt Programområde (NPO) Psykisk Hälsa beslutat att tillsvidare fortsätt använda begreppet missbruk. Skadligt bruk användas i texter som bara riktar sig till hälso- och sjukvården och där begreppet är relevant.
Riskbruk
Riskbruk används i programmet för att beskriva ett bruk av alkohol som medför förhöjd risk för skadliga fysiska, psykiska och sociala konsekvenser utan det föreligger ett beroende eller missbruk.
Märkning
Om skadligt bruk (missbruk) och beroende
Skadligt bruk (missbruk) och beroende kan orsaka omfattande negativa fysiska, psykiska och sociala konsekvenser för individen.
Skadligt bruk (missbruk) och beroende kan orsaka omfattande negativa fysiska, psykiska och sociala konsekvenser för individen.
Sammanfattning
Ansvaret för behandling av personer med skadligt bruk och beroende är delat mellan kommunerna och regionerna. Regionerna ansvarar för sjukvården.
Primärvården har en mycket viktig roll då en stor del av de som har problem med skadligt bruk eller beroende, främst av alkohol, kan få hjälp på den nivån. För många ses det som mindre stigmatiserande att söka hjälp på vårdcentralen än hos kommunens socialtjänst.
Som vid de andra psykiatriska diagnoserna används två olika diagnossystem för att beskriva kriterier för diagnoserna, ICD och DSM, och skillnaderna mellan dem beskrivs nedan.
Riskbruk är inte någon diagnos och har således inga diagnoskriterier vilket skadligt bruk (missbruk) och beroende har. Kriterierna beskrivs närmare i kommande avsnitt.
Genomförande
Skadligt bruk och beroendesjukdomar faller under psykiatriska diagnoser och det finns därför två olika diagnossystem som beskriver kriterier för diagnoserna:
ICD-10 (International statistical classification of diseases and related health problems, tenth revision) som är det systemet som i allmänhet används i Sverige. DSM (Diagnostic and statistical manual of mental disorders) som är utarbetad av American Psychiatric Association och som används som ett diagnostiskt verktyg inom psykiatrin även i Sverige. Inom forskningen används oftast DSM. 2013 kom den senaste uppdateringen, DSM-5. Där har man gått ifrån missbruk och beroende som begrepp och i stället använder man termen substansbrukssyndrom. Detta beskrivs som ”ett problematiskt mönster av substansbruk som leder till kliniskt signifikant funktionsnedsättning eller lidande vilket visar sig i minst två av elva kriterier under en 12-månadersperiod”. De elva kriterierna består av en modifierad kombination av de tidigare beroendekriterierna och missbrukskriterierna. Man graderar substansbrukssyndromets svårighetsgrad efter hur många av diagnoskriterierna som uppfylls. Man kan även specificera om tillståndet är i tidig eller varaktig remission.
Definitioner:
Eftersom vi i Sverige använder ICD-systemet för diagnoskodning redovisas här kriterierna för skadligt bruk (missbruk enligt tidigare utgåvor av DSM) och beroende. De är till stora delar överensstämmande med kriterierna i tidigare utgåvor av DSM.
Riskbruk
Riskbruk är en riskfaktor och inte en diagnos, och det finns således inga diagnoskriterier för detta vare sig i ICD- eller i DSM-systemen.
Rådgivande och kvalificerat rådgivande samtal vid riskbruk av alkohol
Mer om kartläggning och utredning.
Socialtjänsten ställer inte krav på att personer som ansöker om stöd och insatser ska ha fått diagnosen skadligt bruk (missbruk) eller beroende.
Skadligt bruk (missbruk)
Minst ett av följande kriterier ska uppfyllas under en och samma 12-månadersperiod. Upprepat substansbruk
- som leder till misslyckanden i att fullgöra sina skyldigheter på arbetet, i skolan eller i hemmet
- i situationer där det medför betydande risker att orsaka skada på sig själv eller andra (bil- och båtkörning, i arbetslivet, vid riskfyllda fritidsaktiviteter etc)
- som leder till upprepade kontakter med rättsväsendet till följd av missbruket
- trots medvetenhet om att det orsakar negativa konsekvenser socialt, samhälleligt eller kroppsligt.
Om patienten samtidigt uppfyller kriterierna för beroende kan det inte anses vara ett skadligt bruk utan skall räknas som ett beroende. Om patienten uppfyller ett eller fler av kriterierna är det således lämpligt att gå vidare och undersöka om patienten kan ha ett beroende.
Mer att läsa om substanser
Mer att läsa om kartläggning och utredning.
Beroende
Tre eller fler kriterier skall vara uppfyllda under en 12-månadersperiod:
- toleransutveckling
- abstinensutveckling
- kontrollförlust
- stark längtan, behov eller tvång att ta substansen
- substansanvändning prioriteras framför andra aktiviteter och förpliktelser
- fortsatt substansbruk trots kroppsliga och/eller psykiska skador
Mer att läsa om substanser
Mer att läsa om kartläggning och utredning.
Spelberoende
I ICD-10 finns diagnosen spelberoende i gruppen impulskontrollstörningar.
Spelberoende: Karaktäriseras av frekventa och upprepade spelepisoder som dominerar patientens liv på bekostnad av sociala, arbetsmässiga eller familjemässiga förpliktelser. Utesluter spel vid antisocial personlighet och överdrivet spelande vid maniska tillstånd.
I DSM-5 kallar man tillståndet för hasardspelsyndrom och det har flyttats till det som kallas icke substansrelaterade syndrom i gruppen beroendetillstånd. Minst fyra av tolv angivna kriterier ska uppfyllas under en tolvmånadersperiod. Syndromet kan vara episodiskt eller ihållande och har svårighetsgraderna lindrigt, medelsvårt och svårt. Man kan även specificera om det är i tidig eller varaktig remission.
Mer att läsa om spelberoende
- Spel
- Metoder för att kartlägga spelproblem eller spelberoende
- Frågeformulär för tidig upptäckt av spelproblem
- Timeline follow-back, TLFB
Mer att läsa om kartläggning och utredning.
Socialtjänsten
I Socialtjänstlagen (2001:453) (SoL) och Lag (1988:870) om vård av missbrukare i vissa fall (LVM), används genomgående termerna missbruk samt missbrukare. I det sammanhanget får man förstå missbrukare som personer med skadligt bruk eller beroende. Bedömningar och fördjupad info gällande fortgående missbruk i LVM-ärenden beskrivs bland annat i Socialstyrelsens LVM handbok för socialtjänsten.
Socialtjänsten ställer inte krav på att personer som ansöker om stöd och insatser ska ha fått diagnosen skadligt bruk eller beroende. Socialtjänsten utreder graden av missbruk och personens behov av stöd och insatser genom utredningsverktyg som exempelvis ASI.
Mer att läsa om kartläggning och utredning.
Material
LVM-handbok för hälso- och sjukvården, Socialstyrelsen (pdf, ny flik)
LVM-handbok för socialtjänsten, Socialstyrelsen (pdf, ny flik)
Märkning
Alkohol
Missbruk (skadligt bruk) och beroende av alkohol kan orsaka omfattande negativa fysiska, psykiska och sociala konsekvenser för individen.
Missbruk (skadligt bruk) och beroende av alkohol kan orsaka omfattande negativa fysiska, psykiska och sociala konsekvenser för individen.
Sammanfattning
Risken för skadeverkningar av alkohol ökar gradvis med ökande konsumtion. Någon tydlig gräns under vilken alkoholkonsumtion är helt riskfri finns inte. Alkohol kan allvarligt skada den somatiska och psykiska hälsan samt ge sociala problem. I små mängder ger alkohol komplikationer som sämre omdöme, minne och reaktionsförmåga. Enligt Världshälsoorganisationen (WHO) finns det mer än 60 sjukdomar, både somatiska och psykiska, som har samband med hög alkoholkonsumtion. Utöver det får en hög alkoholkonsumtion också negativa konsekvenser på det sociala området. Alkohol drabbar närstående till individen som dricker, till exempel barn eller partner.
Symtom
Missbruk (skadligt bruk) eller beroende av alkohol ger både somatiska och psykiska symtom. Det kan till exempel vara att individen:
- känner ett starkt behov, "sug", efter alkohol
- har svårigheter att kontrollera alkoholkonsumtionen
- får abstinenssymtom
- tål mer alkohol
- har ett tilltagande ointresse för annat än alkohol
- fortsätter dricka trots uppenbara negativa konsekvenser.
Andra symtom kan vara sömnstörning, ångest och depression, hjärtklappning, magbesvär och högt blodtryck.
Långvarig alkoholkonsumtion kan till exempel leda till levercirros, diabetes, pankreatit och hjärnskador. Delirium tremens är ett annat allvarligt tillstånd som kan uppstå då en individ slutar dricka efter en långvarig och hög konsumtion. Det är en allvarlig form av alkoholabstinens. Tillståndet kännetecknas av feber, hög puls, svettningar och skakningar, förvirring, hallucinationer, minnesförlust samt problem med syn och balans.
Minderåriga är särskilt känsliga för alkoholens skadliga effekter och all alkoholkonsumtion är därför associerat med risker. Alkoholförgiftningar är vanligare hos barn och unga, som även kan fara illa på andra sätt: genom till exempel ökad risk för oskyddat eller oönskat sex, olycksfall, våld och brottslighet, självskadebeteende m.m. Alkoholkonsumtion kan dessutom störa hjärnans långsiktiga utveckling och en tidig alkoholdebut är associerat med långvariga alkoholproblem i vuxenlivet.
Samsjuklighet
Samsjuklighet är vanligt hos individer med missbruk (skadligt bruk) eller beroende av alkohol. Både somatiska och psykiska tillstånd förekommer vilket leder till sämre hälsa och allvarligare sjukdomsförlopp. Vid samsjuklighet bör de olika tillstånden behandlas samtidigt, antingen parallellt eller integrerat.
Utöver det kan individen drabbas negativt socialt, till exempel genom ekonomiska problem, hemlöshet, problem på arbetsplatsen eller i relation till familj, barn och närstående.
Somatisk samsjuklighet
Det finns flera typer av somatiska tillstånd som kan ha ett samband med ett förhöjt intag av alkohol, till exempel:
- hjärt- och kärlsjukdomar
- högt blodtryck
- hudsjukdomar
- sömnstörning
- cancer
- leversjukdomar
- sjukdomar i
- mag- tarmkanalen
- bukspottkörteln
- muskler, leder och skelett
Psykiatrisk samsjuklighet
Psykiatrisk samsjuklighet är vanligt vid missbruk (skadligt bruk) och beroende. De vanligaste tillstånden är:
- depression
- ångestsyndrom
- bipolärt syndrom
- neuropsykiatriska funktionsnedsättningar
- andra beroendesyndrom
- personlighetssyndrom
- schizofreni och liknande tillstånd
- posttraumatiskt stressyndrom (PTSD)
Missbruk (skadligt bruk) och beroende innebär också en förhöjd suicidrisk.
Riskfaktorer
Det finns flera riskfaktorer som påverkar om individen utvecklar ett missbruk (skadligt bruk) eller beroende. Generella riskfaktorer för de flesta beroendesyndrom är:
- ärftlighet
- tidig debut
- stress relaterad till instabil livssituation, utanförskap, våld/utsatthet, ekonomiska problem, ohälsa etc
- psykiska problem eller psykisk ohälsa
- somatiska sjukdomar
- annat skadligt bruk (missbruk) eller beroende
- otrygg psykosocial miljö.
Förekomst
I en rapport från Centralförbundet för alkohol- och narkotikaupplysning (CAN) 2017 uppskattades att 5,9 % av den vuxna befolkningen i Sverige uppfyllde kriterierna för skadligt bruk eller beroende av alkohol det året.
Män dricker fortfarande mer än kvinnor, men skillnaderna mellan könen har jämnats ut de senaste decennierna. Det beror dels på att män i större utsträckning än kvinnor har sänkt sin alkoholkonsumtion och dels på att kvinnor i dag dricker nästan dubbelt så mycket som för 25–30 år sedan. Även åldersskillnaderna har minskat när det gäller alkoholdrickande under tidsperioden 2004–2018. Det beror både på att de yngre åldersgrupperna dricker mindre alkohol och på att de äldre åldersgrupperna dricker mer. I åldersgruppen 17–29 år har alkoholkonsumtionen minskat markant. I åldersgruppen 65–84 har däremot konsumtionen ökat kraftigt, liksom antalet alkoholrelaterade dödsfall. Ökningen är störst bland äldre kvinnor.
Att alkoholkonsumtionen ökar bland äldre och kvinnor är något som måste tas på allvar, eftersom riskerna för alkoholrelaterade skador är större i de grupperna.
Behandling och stöd
Missbruk (skadligt bruk) eller beroende av alkohol har god prognos vid upptäckt och aktiv behandling. Prognosen blir bättre ju tidigare problemen upptäcks. Behandlingen bör bestå av en kombination av farmakologiska och psykologiska insatser.
Farmakologiska insatser
Läkemedelsbehandling har god evidens och förskrivningen bör öka. Främst handlar det om behandling med disulfiram, akamprosat eller naltrexon.
Psykologiska insatser
Psykologisk och psykosocial behandling av individer med missbruk (skadligt bruk) eller beroende av alkohol som rekommenderas:
- motiverande samtal (MI)
- motivationshöjande behandling, MET
- kognitiv beteendeterapi, KBT
- återfallsprevention
- community reinforcement approach, CRA
- tolvstegsbehandling
- social behaviour network therapy, SBNT
- psykodynamisk terapi, PDT
- interaktionell terapi.
Behandlingen bör dessutom kombineras med psykosocialt stöd vid behov, till exempel stöd till sysselsättning eller stöd till och i boende.
Behandling för ungdomar
För ungdomar rekommenderas psykologisk och/eller psykosocial behandling:
Material
Socialstyrelsens Nationella riktlinjer för vård och stöd vid missbruk och beroende (pdf, ny flik)
Folkhälsoguidens kunskapsunderlag Alkoholkonsumtion och risknivåer (pdf, ny flik)
CAN:s rapport nr 174 Negativa konsekvenser av alkohol, narkotika och tobak (pdf, ny flik)
CAN:s rapport nr 180 Drogutvecklingen i Sverige, (pdf, ny flik)
Märkning
Bensodiazepiner
Missbruk (skadligt bruk) och beroende av bensodiazepiner kan ge omfattande negativa somatiska, psykiska och sociala konsekvenser och kan utvecklas snabbt.
Missbruk (skadligt bruk) och beroende av bensodiazepiner kan ge omfattande negativa somatiska, psykiska och sociala konsekvenser och kan utvecklas snabbt.
Sammanfattning
För många individer kan bensodiazepiner vara viktigt ur behandlingssynpunkt samtidigt som det medför en stor risk för utveckling av tolerans och beroende även vid låg dosering. I de allra flesta fall skapas ett beroende via en legal och ofta långvarig förskrivning av preparatet. Skadligt bruk och beroende kan utvecklas snabbt på grund av tillvänjningseffekten och kan ge omfattande negativa fysiska, psykiska och sociala konsekvenser.
Bensodiazepiner är ett lugnande läkemedel som har en dämpande effekt på det centrala nervsystemet. Det används bland annat vid behandling av ångestsymtom och sömnstörningar, men även för behandling av epilepsi och muskelspänningar och vid behandling av alkoholabstinens. Abstinenssymtomen kan upplevas som svåra och därför rekommenderas alltid en långsam nedtrappning av bensodiazepiner för att motverka återfall.
Symtom
Missbruk (skadligt bruk) eller beroende av bensodiazepiner ger både somatiska och psykiska symtom. Det kan till exempel vara att individen:
- känner ett starkt behov, "sug", efter bensodiazepiner
- har svårigheter att kontrollera intaget av bensodiazepiner
- får abstinenssymtom
- tål mer, måste ta mer tabletter för att få önskad effekt
- har ett tilltagande ointresse för annat än substansen
- fortsätter att ta bensodiazepiner trots uppenbara negativa konsekvenser.
Ett utvecklat missbruk (skadligt bruk) eller beroende av bensodiazepiner kan ha stora negativa konsekvenser för den fysiska och psykiska hälsan och det sociala livet. Bensodiazepiner kan både under aktuell användning och i abstinensfas orsaka symtom som:
- ångest
- depression
- minnesstörningar
- trötthet
- svettningar
- muskelvärk
- ljud- och ljuskänslighet
- nedsatt kognitiv förmåga.
Abstinensfasen kan innebära allvarlig risk för komplikationer som krampanfall eller delirium med desorientering och hallucinos som kan utvecklas efter några dagar upp till en vecka efter utsättning. Andra symtom vid abstinens kan vara illamående, skakningar och sömnproblem. Även vid lägre doser bör utsättningssymtom uppmärksammas.
Förekomst
Centralförbundet för alkohol- och narkotikaupplysnings (CAN) stora frågeundersökning om narkotikaanvändning från 2017 visar att 8,6 % av befolkningen mellan 17 och 84 år använde narkotika under året, vilket motsvarar 675 000 individer. I samma undersökning uppfyllde 1,8 % av befolkningen kriterierna för substansbrukssyndrom orsakat av narkotika, vilket motsvarar 140 000 individer.
Förekomsten av missbruk (skadligt bruk) och beroende av bensodiazepiner är dåligt känd men antas vara omfattande utifrån förskrivningsfrekvens och tillvänjningseffekt. Tillsammans med cannabis är bensodiazepiner de som oftast är påträffade i narkotikasammanhang i samband med polisingripanden.
Samsjuklighet
Samsjuklighet är vanligt hos individer med skadligt bruk (missbruk) eller beroende av bensodiazepiner. Både somatiska och psykiska sjukdomar förekommer vilket leder till sämre hälsa och allvarligare sjukdomsförlopp. Utöver det kan individen drabbas negativt socialt, till exempel genom ekonomiska problem, hemlöshet, problem på arbetsplatsen eller i relation till familj, barn och närstående.
Det är vanligt att individer med en typ av skadligt bruk (missbruk) eller beroende också har andra former av beroenden. Vid samsjuklighet bör de olika tillstånden behandlas samtidigt, antingen parallellt eller integrerat.
Ett skadligt bruk och beroende av bensodiazepiner förekommer ofta med samtidig psykisk ohälsa eftersom det ofta är orsaken till att läkemedlet förskrivits från början. Vid ett bensodiazepinberoende kan det vid abstinens förekomma muskelspänningar som leder till muskelvärk. Därför är det vanligt att det förekommer ett samtidigt bruk av smärtstillande, som dock förstärker den andningshämmande effekten.
Skadligt bruk eller beroende av bensodiazepiner kan ofta vara förknippat med användning av andra substanser för att förstärka rus och parera effekter eller för att lindra abstinens vid exempelvis alkoholberoende. Alkohol i kombination med bensodiazepiner kan medföra aggressionsutbrott och våldshandlingar. Om alkohol och värktabletter blandas fördröjer värktabletterna nedbrytningen av alkoholen i levern vilket ger högre koncentration av alkohol vilket kan leda till ett livshotande förgiftningstillstånd.
De psykiska symtomen på skadligt bruk eller beroende av bensodiazepiner kan också misstolkas som psykisk sjukdom eller personlighetsstörning, vilket kan minska möjligheten att få adekvat vård och därmed förvärra symtomen. Abstinens efter tillvänjning kan tolkas som kvarstående eller ökad psykiatrisk problematik och leder till ökad förskrivning när det i själva verket handlar om just abstinenssymtom.
Riskfaktorer
Det finns flera riskfaktorer som påverkar om individen utvecklar ett missbruk (skadligt bruk) eller beroende. Generella riskfaktorer för de flesta beroendesyndrom är:
- ärftlighet
- tidig debut
- stress relaterad till instabil livssituation, utanförskap, våld/utsatthet, ekonomiska problem, ohälsa etc
- psykiska problem eller psykisk ohälsa
- somatiska sjukdomar
- annat missbruk (skadligt bruk) eller beroende
- otrygg psykosocial miljö.
Specifika riskfaktorer för missbruk eller beroende av bensodiazepiner är:
- lång användning av preparatet (mer än tre månader)
- högre dos än rekommenderat
- mer frekvent användning än ordinerat
- icke-medicinsk användning
- sömnproblem.
Behandling och stöd
Det finns inget omfattande vetenskapligt stöd om behandling vid beroende av bensodiazepiner. De studier som finns berör främst långtidsanvändning.
Farmakologiska insatser
Individer med långvarigt bruk av bensodiazepiner bör erbjudas långvarig nedtrappning av bensodiazepiner när avslutning av användningen är önskvärd och sedvanlig utsättning inte är möjlig.
Psykologiska och psykosociala insatser
Kognitiv beteendeterapi (KBT) bör erbjudas som tillägg till nedtrappning av bensodiazepiner. Andra metoder med hög prioritet är exempelvis återfallsprevention (ÅP) och Community reinforcement approach (CRA). Motiverande samtal (MI) är en samtalsmetodik som kan användas inom CRA.
Behandling för ungdomar
För ungdomar rekommenderas bland annat A-CRA som behandling.
Märkning
Cannabis
MIssbruk (skadligt bruk) och beroende av cannabis kan orsaka omfattande negativa psykiska och sociala konsekvenser för individen.
MIssbruk (skadligt bruk) och beroende av cannabis kan orsaka omfattande negativa psykiska och sociala konsekvenser för individen.
Sammanfattning
Cannabis är den vanligaste illegala drogen som används i dag i Sverige. Risker förknippade med cannabisanvändning är främst relaterade till social och psykologisk funktion samt psykiatrisk samsjuklighet.
Till cannabis räknas marijuana och hasch, som utvinns eller framställs i huvudsak organiskt. Det finns också syntetiska varianter av cannabis som spice och K2. Antalet möjliga syntetiska varianter har uppskattats till flera hundra. Effekterna av syntetiska cannabinoider är huvudsakligen desamma som för cannabis men de kan medföra högre risk för negativa konsekvenser i och med att de kan vara upp till 100 gånger starkare än marijuana och hasch.
Det finns ett preparat i Sverige som är tillåtet att förskriva för medicinsk användning av cannabis vilket görs i mycket begränsad omfattning.
Symtom
Missbruk (skadligt bruk) eller beroende av cannabis ger både somatiska och psykiska symtom. Det kan till exempel vara att individen:
- känner ett starkt behov, "sug", efter cannabis
- har svårigheter att kontrollera intaget av cannabis
- får abstinenssymtom
- tål mer
- har ett tilltagande ointresse för annat än substansen
- fortsätter att ta cannabis trots uppenbara negativa konsekvenser.
Till de fysiska tecknen på cannabisrus hör höjd puls, muntorrhet, röda ögon, förstorade pupiller, hunger och sötsug. Användning av cannabis kan orsaka ångest, förvirring, hallucinationer och vanföreställningar. Cannabisanvändning kan utlösa ångestattacker som ibland kan leda till panikångest. Cannabis kan också utlösa akut psykos i nära anslutning till och upp till några veckor efter intag och karakteriseras av upprymdhet, vanföreställningar, hallucinationer och ibland även aggressivitet.
Missbruk (skadligt bruk) och beroende av cannabis kan leda till långvariga effekter som nedsättning av kognitiva funktioner, försämrat korttidsminne och svårigheter att fullfölja uppgifter som kräver tankemässig flexibilitet. Cannabisanvändning under tonåren kan försena personlighetsutvecklingen och ge en bristfällig social anpassning.
Cannabis saknar känd akut påverkan på den fysiska hälsan, till skillnad från de syntetiska varianterna av cannabis som kan orsaka akut intoxikation med risk för dödlig utgång. Cannabisanvändning är långsiktigt kopplat till en ökad risk för sjukdom i luftvägarna (till exempel kronisk bronkit) samt vissa hjärt- och kärlsjukdomar.
Förekomst
Centralförbundet för alkohol- och narkotikaupplysnings (CAN) stora frågeundersökning om narkotikaanvändning från 2017 visar att 8,6 % av befolkningen mellan 17 och 84 år använde narkotika under året, vilket motsvarar 675 000 individer. I samma undersökning uppfyllde 1,8 % av befolkningen kriterierna för substansbrukssyndrom orsakat av narkotika, vilket motsvarar 140 000 individer.
Cannabis är den vanligaste förekommande formen av narkotika i Sverige. Användningen av cannabis är vanligast i åldersgruppen 16–29 år, bland de som har en utsatt ekonomisk situation, arbetslösa och studerande. Att använda cannabis är vanligare bland män än bland kvinnor.
I befolkningen 16–84 år har användning av cannabis ökat under 2000-talet. Totalt använde ca 3 % i befolkningen (motsvarande 240 000 personer) cannabis under 2019.
Samsjuklighet
Samsjuklighet är vanligt hos individer med missbruk (skadligt bruk) eller beroende. Både somatiska och psykiska sjukdomar tillstånd vilket leder till sämre hälsa och allvarligare sjukdomsförlopp. Vid samsjuklighet bör de olika tillstånden behandlas samtidigt, antingen parallellt eller integrerat.
Utöver det kan individen drabbas negativt socialt, till exempel genom ekonomiska problem, hemlöshet, problem på arbetsplatsen eller i relation till familj, barn och närstående.
Psykiatrisk samsjuklighet
Psykiatrisk samsjuklighet är vanligt vid missbruk (skadligt bruk) och beroende. De vanligaste tillstånden är:
- depression
- ångestsyndrom
- bipolär syndrom
- neuropsykiatriska funktionsnedsättningar
- andra beroendesyndrom
- personlighetssyndrom
- schizofreni och liknande tillstånd
- posttraumatiskt stressyndrom (PTSD).
Missbruk (skadligt bruk) och beroende innebär också en förhöjd suicidrisk.
Riskfaktorer
Det finns flera riskfaktorer som påverkar om individen utvecklar ett missbruk eller beroende. Generella riskfaktorer för de flesta beroendesyndrom är:
- ärftlighet
- tidig debut
- stress som kan orsakas av instabil livssituation, utanförskap, våld/utsatthet, ekonomiska problem, ohälsa etcetera.
- psykiska problem eller psykisk ohälsa
- somatiska sjukdomar
- andra missbruk eller beroenden.
Specifika riskfaktorer för missbruk eller beroende av cannabis är:
- otrygg psykosocial miljö.
Behandling och stöd
Farmakologiska insatser
I nuläget saknas tillräcklig evidens för effektiv farmakologisk behandling för cannabisberoende. Visst stöd finns för behandling med acetylcystein.
Psykologiska och psykosociala insatser
Behandling och stöd vid missbruk (skadligt bruk) och beroende av cannabis är främst riktat mot psykologisk eller psykosocial behandling, exempelvis haschavvänjningsprogrammet (HAP), KBT eller återfallsprevention (ÅP) och CRA. Behandling kan med fördel genomsyras av motiverande samtal (MI) eller med tillägg av MET.
Behandling för ungdomar
För ungdomar rekommenderas MET, KBT, A-CRA eller ACC samt familjebehandling i form av FFT eller MDFT. Det finns även ett cannabisprogram för ungdomar (CPU), utvecklat från haschavvänjningsprogrammet.
Märkning
Centralstimulantia
Missbruk (skadligt bruk) eller beroende av centralstimulantia kan orsaka omfattande negativa fysiska, psykiska och sociala konsekvenser för individen.
Missbruk (skadligt bruk) eller beroende av centralstimulantia kan orsaka omfattande negativa fysiska, psykiska och sociala konsekvenser för individen.
Sammanfattning
De vanligaste centralstimulerande preparaten är amfetamin och kokain, båda är beroendeframkallande och ger liknande effekter och skador. Kokain är en uttalad partydrog och ger ett intensivt men kortvarigt rus. Amfetaminruset varar i flera timmar. Det finns ett stort antal komplikationer av centralstimulantia, som rastlöshet, retlighet, sömnlöshet, misstänksamhet, ångest och psykossymtom. Substanserna påverkar det centrala nervsystemet genom att noradrenalin och dopamin frisätts. Intag av centralstimulantia drabbar närstående till individen, till exempel barn eller partner.
Symtom
Missbruk (skadligt bruk) eller beroende av centralstimulantia ger både somatiska och psykiska symtom. Det kan till exempel vara att individen:
- känner ett starkt behov, "sug", efter centralstimulantia
- har svårigheter att kontrollera intaget av centralstimulantia
- får abstinenssymtom
- tål mer
- har ett tilltagande ointresse för annat än substansen
- fortsätter intaget trots uppenbara negativa konsekvenser.
Akut narkotikapåverkan ger symtom som:
- förhöjd grundstämning (hypomani)
- motorisk oro
- agitation och/eller aggressivitet
- vidgade pupiller
- förhöjt blodtryck
- minskad aptit
- minskat sömnbehov
Höga doser kan också ge frossa, svettningar, yrsel, illamående, andningspåverkan, hjärtarytmier och i extrema fall cirkulationskollaps.
Tecken på långvarigt bruk av centralstimulantia kan vara rastlöshet, misstänksamhet, ryckig gång, tics - framför allt i ansiktsmusklerna, stirrande blick, stereotypa beteenden, undernäring och sömnstörning.
Abstinensfasen är relativt kortvarig. Individen blir då ofta utmattad, får livliga drömmar, sömnstörning och ökad aptit.
Förekomst
Centralförbundet för alkohol- och narkotikaupplysnings (CAN) stora frågeundersökning om narkotikaanvändning från 2017 visar att 8,6 % av befolkningen mellan 17 och 84 år använde narkotika under året, vilket motsvarar 675 000 individer. I samma undersökning uppfyllde 1,8 % av befolkningen kriterierna för substansbrukssyndrom orsakat av narkotika, vilket motsvarar 140 000 individer.
Enligt CAN:s drogvaneundersökningar är kokain, ecstasy och amfetamin de illegala substanser som används mest efter cannabis. Av befolkningen 17–84 år har
- 0,9 % använt kokain
- 0,7 % använt ecstasy
- 0,5 % använt amfetamin.
Samsjuklighet
Samsjuklighet är vanligt hos individer med missbruk (skadligt bruk) eller beroende. Både somatiska och psykiska tillstånd förekommer vilket leder till sämre hälsa och allvarligare sjukdomsförlopp. Vid samsjuklighet bör de olika tillstånden behandlas samtidigt, antingen parallellt eller integrerat.
Utöver det kan individen drabbas negativt socialt, till exempel genom ekonomiska problem, hemlöshet, problem på arbetsplatsen eller i relation till familj, barn och närstående.
Somatisk samsjuklighet
Somatiska tillstånd är i hög grad kopplade till den drogrelaterade livsstilen och hur substanserna används. Intravenös administrering av narkotika, där kanyler återanvänds och delas, ökar risken för att smittas av blodburna sjukdomar som hiv och hepatit. Injektionsmissbruk ökar även risken för kärlkomplikationer, varbildning och hjärtklaffsinfektion.
Höga doser av centralstimulerande preparat kan också leda till förhöjt blodtryck, andningspåverkan, hjärtarytmier och i extrema fall cirkulationskollaps.
Långvarig användning av centralstimulantia kan leda till så kallade drogutlösta psykoser, med till exempel paranoida vanföreställningar och rösthallucinationer. Dessa symtom avklingar ofta vid avhållsamhet, men begränsade symtom kan bestå.
Psykiatrisk samsjuklighet
Psykiatrisk samsjuklighet är vanligt vid missbruk (skadligt bruk) och beroende. De vanligaste tillstånden är:
- depression
- ångestsyndrom
- bipolär syndrom
- neuropsykiatriska funktionsnedsättningar
- andra beroendesyndrom
- personlighetssyndrom
- schizofreni och liknande tillstånd
- posttraumatiskt stressyndrom (PTSD).
Missbruk (skadligt bruk) och beroende innebär också en förhöjd suicidrisk.
Riskfaktorer
Det finns flera riskfaktorer som påverkar om individen utvecklar ett skadligt bruk (missbruk) eller beroende. Generella riskfaktorer för de flesta beroendesyndrom är:
- ärftlighet
- tidig debut
- stress som kan orsakas av instabil livssituation, utanförskap, våld/utsatthet, ekonomiska problem, ohälsa etcetera.
- psykiska problem eller psykisk ohälsa
- somatiska sjukdomar
- andra missbruk eller beroenden.
Specifika riskfaktorer för centralstimulantia är:
- odiagnostiserad adhd, där individen självmedicinerar med centralstimulantia.
Behandling och stöd
Behandling och stöd vid skadligt bruk (missbruk) eller beroende av centralstimulantia är främst inriktat mot psykologisk eller psykosocial behandling.
Farmakologiska insatser
Abstinensen är oftast inte medicinskt behandlingskrävande och läkemedelsbehandling av centralstimulantiaberoende förekommer sällan. Hälso- och sjukvården kan dock erbjuda läkemedelsbehandling med naltrexon vid amfetaminberoende, men det vetenskapliga stödet är begränsat.
Psykologiska och psykosociala insatser
När det gäller psykologisk och psykosocial behandling anger riktlinjerna att tolvstegsbehandling, MATRIX-programmet, Community reinforcement approach (CRA), Kognitiv beteendeterapi (KBT) eller återfallsprevention (ÅP) bör erbjudas till individer med ett missbruk (skadligt bruk) eller beroende av centralstimulantia.
Sprututbytesprogram förebygger spridning av infektioner och skapar en kontakt med hälso- och sjukvården som ökar möjligheten att motivera till vidare behandling och stöd.
Behandling för ungdomar
För ungdomar rekommenderas MET, KBT, A-CRA eller ACC samt familjebehandling i form av FFT, MDFT, BSFT eller multisystemisk terapi.
Märkning
Opioider
Missbruk (skadligt bruk) och beroende av opioider bedöms vara ett allvarligt kroniskt tillstånd med hög risk för återfall, samsjuklighet, social marginalisering och utsatthet samt förtida död.
Missbruk (skadligt bruk) och beroende av opioider bedöms vara ett allvarligt kroniskt tillstånd med hög risk för återfall, samsjuklighet, social marginalisering och utsatthet samt förtida död.
Sammanfattning
Opioidberoende kan utvecklas vid kontinuerlig användning av opioider som till exempel heroin, opioida läkemedel eller fentanyler.
Opioida substanser är kända för sina tydliga euforiska, smärtstillande, rogivande och ångestdämpande effekter samt höga beroendepotential. Opioidabstinensen kan skilja sig åt beroende på vilken opioid som huvudsakligen använts men beskrivs generellt som influensaliknande symptom, starkt sug samt psykisk och fysiskt smärta.
Individer med opioidberoende lever inte sällan under marginaliserade och utsatta förhållanden med en försämrad livskvalitet och ohälsa. Tillståndet medför även högre sårbarhet för stress på grund av skador i kroppens stresshanteringssystem. Det finns en klar ökad risk för förtida död vid ett obehandlat opioidberoende, genom till exempel överdos, olyckor, suicid eller endokardit.
Symtom
Skadligt bruk (missbruk) eller beroende av opioider ger både somatiska och psykiska symtom. Det kan till exempel vara att individen:
- känner ett starkt behov, "sug", efter opioider
- har svårigheter att kontrollera intaget av opioider
- får abstinenssymtom
- tål mer
- har ett tilltagande ointresse för annat än substansen
- fortsätter intaget trots uppenbara negativa konsekvenser.
Särskilda symtom vid opioidanvändning är också
- sammandragna eller små pupiller
- illamående och kräkningar
- likgiltighet eller sömnighet, vid kraftigt påverkan medvetslöshet.
Förekomst
Centralförbundet för alkohol- och narkotikaupplysnings (CAN) stora frågeundersökning om narkotikaanvändning från 2017 visar att 8,6 % av befolkningen mellan 17 och 84 år använde narkotika under året, vilket motsvarar 675 000 individer. I samma undersökning uppfyllde 1,8 % av befolkningen kriterierna för substansbrukssyndrom orsakat av narkotika, vilket motsvarar 140 000 individer.
För närvarande finns inga aktuella tillförlitliga skattningar i Sverige av antal individer med skadligt bruk eller beroende av opioider. Sett till aktuell statistik över dödsorsaker ligger Sverige bland de europeiska länder som har högst opioidrelaterad dödlighet.
Samsjuklighet
Samsjuklighet är vanligt hos individer med missbruk (skadligt bruk) eller beroende. Både somatiska och psykiska tillstånd förekommer vilket leder till sämre hälsa och allvarligare sjukdomsförlopp. Vid samsjuklighet bör de olika tillstånden behandlas samtidigt, antingen parallellt eller integrerat.
Utöver det kan individen drabbas negativt socialt, till exempel genom ekonomiska problem, hemlöshet, problem på arbetsplatsen eller i relation till familj, barn och närstående.
Somatisk samsjuklighet
Somatiska problem är i hög grad kopplade till den drogrelaterade livsstilen och hur substanser används. Intravenös administrering av droger, där kanyler återanvänds och delas, ökar risken för att smittas av blodburna sjukdomar som hiv och hepatit. Injektionsmissbruk ökar även risken för kärlkomplikationer, varbildning och hjärtklaffsinfektion.
Psykiatrisk samsjuklighet
Psykiatrisk samsjuklighet är vanligt vid missbruk (skadligt bruk) och beroende. De vanligaste tillstånden är:
- depression
- ångestsyndrom
- bipolär syndrom
- neuropsykiatriska funktionsnedsättningar
- andra beroendesyndrom
- personlighetssyndrom
- schizofreni och liknande tillstånd
- posttraumatiskt stressyndrom (PTSD).
Missbruk (skadligt bruk) och beroende innebär också en förhöjd suicidrisk.
Riskfaktorer
Det finns flera riskfaktorer som påverkar om individen utvecklar ett missbruk (skadligt bruk) eller beroende. Generella riskfaktorer för de flesta beroendesyndrom är:
- ärftlighet
- tidig debut
- stress som kan orsakas av instabil livssituation, utanförskap, våld/utsatthet, ekonomiska problem, ohälsa etcetera.
- psykiska problem eller psykisk ohälsa
- somatiska sjukdomar
- annat missbruk (skadligt bruk) eller beroende
- otrygg psykosocial miljö.
Behandling och stöd
Vid skadligt bruk av opioider är ett första steg att med gott stöd försöka trappa ut opioiderna och erbjuda överdosprevention och uppföljning.
Farmakologiska insatser
Individer med ett beroende bör erbjudas specialiserad psykiatrisk vård i form av LARO som innebär läkemedelsassisterad rehabilitering. Hälso- och sjukvården har ansvar för behandlingen som ska bestå av läkemedel, psykologisk-/psykosocial behandling och/eller sociala stödinsatser utifrån individens behov. Kan vårdenheten inte erbjuda och tillgodose de insatser som behövs ska det finnas överenskommelser med övriga vårdgivare, oavsett huvudmannaskap, som kan ge behandling för individens behov.
Syftet med behandlingen är att minska dödligheten, förebygga återfall samt att förbättra individens hälsa och funktion på flera livsområden. Om individen inte vill ha LARO, bör hen bli erbjuden överdosprevention och stöttad med drogfri behandling.
Sprututbytesprogram förebygger spridning av infektioner och skapar en kontakt med hälso- och sjukvården som ökar möjligheten att motivera till vidare behandling och stöd.
Märkning
Spel
Spelberoende (hasardspelsyndrom) innebär ett problematiskt spelande om pengar som påverkar individen negativt på ett flertal sätt.
Spelberoende (hasardspelsyndrom) innebär ett problematiskt spelande om pengar som påverkar individen negativt på ett flertal sätt.
Sammanfattning
Spelberoende (spel om pengar, så kallat hasardspelsyndrom) utmärks av ett dysfunktionellt och repetitivt spelbeteende som fortsätter trots negativa konsekvenser och trots upprepade försök från individen att minska eller avbryta spelandet. Det är vanligt att tillståndet får omfattande konsekvenser inte bara för individen utan även för närstående. Vanligt förekommande är också ekonomiska och sociala konsekvenser samt svåra psykiska symtom, inklusive självmordstankar och suicidalt beteende.
Symtom
Ett utvecklat spelberoende, men även ett problematisk spelande, kan för individen medföra stora negativa konsekvenser:
- Psykiskt i form av skuld, ångest, oro och nedstämdhet. Suicidtankar förekommer oftare bland individer med spelproblem och spelberoende och på gruppnivå finns en förhöjd suicidrisk.
- Socialt och relationellt i form av isolering, lögner för arbetsgivare och närstående samt försumlighet gentemot barn och familj.
- Ekonomiskt i form av att vardagsekonomin inte går ihop eller skulder.
Några av de tecken och symtom på spelberoende och problematiskt spelande är att individen:
- Ägnar mycket tid åt spelande och tankar på spelande och försöker vinna tillbaka tidigare förluster.
- Upplever känsla av spänning inför spelande och får en kick (berusningseffekt) och kan behöva höja insatserna för att uppnå samma spänningskänsla.
- Har försökt att kontrollera, begränsa eller att upphöra med spelande utan framgång och blir rastlös eller irriterad av att inte spela.
Förekomst
I kartläggningar och undersökningar förekommer flertalet olika begrepp som beskriver spelproblem i någon form. Resultat från befolkningsstudien SWELOGS 2018 visar bland annat att andelen med problemspelande är lika för män och kvinnor förutom i åldersgruppen 18–24 år där männen har högre representation. Av befolkningen 16–87 år har:
- 2,9 % viss risk för spelproblem
- 0,7 % förhöjd risk för spelproblem
- 0,6 % spelproblem.
Samsjuklighet
Samsjuklighet är vanligt hos individer med missbruk (skadligt bruk) eller beroende. Både somatiska och psykiska tillstånd förekommer vilket leder till sämre hälsa och allvarligare sjukdomsförlopp. Vid samsjuklighet bör de olika tillstånden behandlas samtidigt, antingen parallellt eller integrerat.
Utöver det kan individen drabbas negativt socialt, till exempel genom ekonomiska problem, hemlöshet, problem på arbetsplatsen eller i relation till familj, barn och närstående.
Individer med spelberoende har en ökad samsjuklighet kopplad till hjärt- och kärlsjukdomar.
Psykiatrisk samsjuklighet
Psykiatrisk samsjuklighet är vanligt vid missbruk (skadligt bruk) och beroende. De vanligaste tillstånden är:
- depression
- ångestsyndrom
- bipolär syndrom
- neuropsykiatriska funktionsnedsättningar
- andra beroendesyndrom
- personlighetssyndrom.
Individer med spelberoende har upp till tre gånger så hög risk att ha en depression och tre gånger så hög risk att ha ångestsyndrom och upp till 15 gånger förhöjd suicidrisk.
Riskfaktorer
Det finns flera riskfaktorer som påverkar om individen utvecklar ett missbruk (skadligt bruk) eller beroende. Generella riskfaktorer för de flesta beroendesyndrom är:
- ärftlighet
- tidig debut
- stress som kan orsakas av instabil livssituation, utanförskap, våld/utsatthet, ekonomiska problem, ohälsa etcetera.
- psykiska problem eller psykisk ohälsa
- somatiska sjukdomar
- annat missbruk (skadligt bruk) eller beroenden.
- otrygg psykosocial miljö.
Specifika riskfaktorer för missbruk eller beroende av spel är:
- spel om pengar under skol- eller arbetstid
- otrygga uppväxtförhållanden
- frekvent TV- eller datorspelande
- närstående som spelar om pengar
- vänner som tycker att spel om pengar är viktigt
- hög impulsivitet och en tro på att spelandet leder till ökad inkomst
- stora, omvälvande livshändelser som separation eller dödsfall
- tidigare spelproblem
- medicinering med vissa typer av läkemedel (t.ex. vid Parkinsons sjukdom och RLS).
Riskspel
Riskspel är snabba spel med kort tid mellan insats och resultat eller spel där skicklighet kan öka chansen att vinna. Även ljud och ljuseffekter under spelet innebär ökad risk. Exempel på riskspel är internetcasinon, spelautomater och livebetting. Att spela på de typer av spel som benämns som riskspel innebär en ökad risk för spelberoende.
Behandling och stöd
Farmakologiska insatser
I nuläget saknas tillräcklig evidens för effektiv farmakologisk behandling av spelberoende.
Psykologiska och psykosociala insatser
Rekommenderad behandling är kognitiv beteendeterapi (KBT), som också kan kompletteras eller kombineras med motiverande samtal (MI). Rekommendationen gäller oavsett om individen har psykiatrisk samsjuklighet eller inte. Rekommendationen bygger på det vetenskapliga stödet för KBT-behandling och på en konsensusbedömning avseende värdet av att arbeta med ett motiverande förhållningssätt.
Märkning
Tidiga tecken i förskolan och skolan
Tidig upptäckt av missbruksproblem ger möjlighet att ge stöd och hjälp för att minska risken för missbruk eller beroende.
Tidig upptäckt av missbruksproblem ger möjlighet att ge stöd och hjälp för att minska risken för missbruk eller beroende.
Målgrupp eller situation
Elever från förskola till gymnasium.
Kunskapsläge
Socialstyrelsens vägledning Barn och unga i familjer med missbruk.
Kompetenskrav
Personal i skola och på gymnasium.
Sammanfattning
Personal i skolan som ser eleverna dagligen spelar en stor roll i att uppmärksamma eventuella tecken på alkohol- drog- och spelproblem hos elever eller en vuxen närstående till en elev. Barn och ungdomar söker sig till de som de har förtroende för och då kan skolan vara en plats där barnet uttrycker ett behov av hjälp. Förmedla till barnet att du är beredd på att lyssna om de vill berätta något, och våga ställa frågor kring alkohol- och droger.
Man ska alltid göra en orosanmälan om man misstänker att en elev far illa.
Genomförande
De tecken som kan handla om missbruk kan också bero på andra orsaker och svårigheter. Men oavsett orsak är de viktiga att uppmärksamma.
Elevernas beteenden ska alltid ses i relation till deras personliga egenskaper. Många av de beteenden och uttryck som kan vara tecken på alkohol-, drog- och spelproblem hos vissa kan vara normalt beteende hos andra.
Värdera alltid elevens beteende i förhållande till:
- situationen
- ålder
- om det är ihållande under en längre tid
- elevens vanliga fungerande
- förändringar som verkar komma relativt plötsligt.
Vanliga tecken på missbruk
Vanliga tecken hos elever, både på eget och på närstående vuxens missbruk:
- humörsvängningar
- koncentrationssvårigheter
- svårt att passa tider
- frånvaro, vantrivsel
- trötthet pg.a. sömnsvårigheter
- psykosomatiska problem, t.ex. mag- eller ryggproblem
- frånvarande beteende
- utåtagerande beteende, oberäknelighet
- viktminskning
- tecken på kriminalitet, t.ex. snatterier
- psykisk ohälsa, t.ex. oro, rädsla och nedstämdhet
- självskadebeteende
- ändrat behov av pengar.
Tecken på eget missbruk:
- relationsproblem som ensamhet eller avvikande beteende i sociala kontakter med jämnåriga.
- hudproblem.
Tecken på missbruk hos närstående vuxen:
- omsorgssvikt: är hungrig och trött på måndagar, har bristande hygien eller fel kläder för årstiden.
Uppföljning
Det som kan hindra att barn får det stöd och den hjälp som behövs är en osäkerhet kring när anmälan till socialtjänsten ska göras. Skolan bör ha rutiner för när och hur anmälan görs till socialtjänsten. Rutinerna bör följas upp regelbundet.
Märkning
Tidiga tecken i socialtjänsten
Tidigt upptäckt av individer med alkohol-, drog- eller spelproblem gör att man snabbt kan informera om stöd och hjälp som finns för att förebygga allvarliga beroenden.
Tidigt upptäckt av individer med alkohol-, drog- eller spelproblem gör att man snabbt kan informera om stöd och hjälp som finns för att förebygga allvarliga beroenden.
Målgrupp eller situation
Individer som tar kontakt med socialtjänsten t.ex. för familjevåldsgrupp, familjerätt, vid ansökningar om ekonomiskt bistånd samt utredningar kring barn och unga.
Kunskapsläge
Beprövad erfarenhet i socialtjänsten när det gäller vuxna. För barn och ungdomar finns Socialstyrelsens vägledning Barn och unga i familjer med missbruk.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Utifrån oro för eventuella negativa konsekvenser är det i kontakt med socialtjänsten vanligt att försöka dölja att alkohol-, drog- och spelproblem kan vara en orsak eller bidra till de svårigheter man söker för. Att våga ställa frågor om alkohol, droger och spel till både vuxna, barn och unga och att vara uppmärksam på tecken är viktigt för att kunna ge ett bra bemötande och möjlighet att erbjuda rätt hjälp.
Screeninginstrument som AUDIT, DUDIT och NODS-PERC kan vara ett stöd.
Det ska alltid göras en orosanmälan vid misstanke om att barn eller unga kan fara illa (SoL kap 14, §1).
Genomförande
Vanliga tecken på alkohol-, drog- och spelproblem skiljer sig åt mellan vuxna och barn och ungdomar. Man ska också vara medveten om att samma tecken kan bero på andra orsaker och svårigheter.
Tecken hos barn och ungdomar
Vanliga tecken hos barn och unga, både på eget och på närstående vuxnas alkohol-, drog- och spelproblem:
- humörsvängningar
- koncentrationssvårigheter
- svårt att passa tider
- frånvaro, vantrivsel
- trötthet pg.a. sömnsvårigheter
- psykosomatiska problem, t.ex. mag- eller ryggproblem
- frånvarande beteende
- utåtagerande beteende, oberäknelighet
- viktminskning
- tecken på kriminalitet, t.ex. snatterier
- psykisk ohälsa, t.ex. oro, rädsla och nedstämdhet
- självskadebeteende
- ändrat behov av pengar.
Tecken på eget alkohol-. drog- eller spelproblem:
- relationsproblem som ensamhet eller avvikande beteende i sociala kontakter med jämnåriga
- hudproblem.
Tecken på alkohol-, drog- och spelproblem hos närstående vuxnas:
- omsorgssvikt: är hungrig och trött på måndagar, har bristande hygien eller fel kläder för årstiden.
Tecken hos vuxna
Vanliga tecken på alkohol- drog- och spelproblem, ofta flera i kombination:
- humörsvängningar
- koncentrationssvårigheter
- svårt att passa tider
- korttidsfrånvaro från arbete
- trötthet, sömnsvårigheter
- psykisk ohälsa, t.ex. oro, rädsla och nedstämdhet
- psykosomatiska problem t ex mag- eller ryggproblem
- förlust av arbete, separationer
- partnervåld
- oberäknelighet
- viktminskning
- hudproblem
- ekonomiska problem.
Uppföljning
Vid uppmärksammande av tidiga tecken hos vuxna så bör personen i första hand motiveras att själv söka stöd och behandling hos socialtjänsten eller primärvården.
För barn och ungdomar gäller att anmälaren kan få besked om utredning har inletts inom socialtjänsten eller inte, om den kommer från en myndighet. I övrigt gäller sekretess.
Märkning
Tidiga tecken i sjukvården
Att tidiga tecken uppmärksammas är centralt för att rätt hjälp ska erbjudas och för att den behandling som ges inte ska bidra till problematiken.
Att tidiga tecken uppmärksammas är centralt för att rätt hjälp ska erbjudas och för att den behandling som ges inte ska bidra till problematiken.
Målgrupp eller situation
Individer som visar tecken på ett skadligt bruk eller beroende av alkohol, narkotika eller spel, framförallt i primärvården och på akutmottagningar.
Kunskapsläge
Beprövad erfarenhet inom hälso- och sjukvård. Nationella riktlinjer (NR) för prevention och behandling vid ohälsosamma levnadsvanor berör insatsen.
Kompetenskrav
Legitimerad personal inom hälso- och sjukvården.
Sammanfattning
Att uppmärksamma tecken på missbruk eller beroende tidigt, förklara sambanden mellan de olika hälsoproblemen för individen och erbjuda adekvat hjälp förbättrar den långsiktiga prognosen.
Arbetet för att uppmärksamma riskbruk avseende alkohol ska ske systematiskt. De insatser som görs ska dokumenteras i journalsystemet.
Tidiga tecken i primärvården
Det är vanligt att individens första kontakt med hälso- och sjukvården handlar om något annat än riskbruk eller beroende. Sökorsaken kan vara till exempel
- depression
- sömnstörningar
- minnessvårigheter
- hypertoni
- förmaksflimmer
- anemi
- tremor
- impotens.
Tillfällen när frågor om alkohol- och narkotikaanvändning bör ställas
- När resultatet av behandlingar för psykiatriska eller somatiska diagnoser avviker från det förväntade, till exempel vid läkemedelsbehandling eller psykoterapi.
- Vid olycksfall som kräver sjukvård.
- Vid förskrivning av narkotikaklassade läkemedel.
- Vid akuta tillstånd som pankreatit, magsår, leversvikt eller alkoholabstinens.
Vid förskrivning av narkotikaklassade läkemedel
Läkare som förskriver narkotikaklassade läkemedel ska alltid kontrollera om
- det finns flera förskrivande läkare
- läkemedlen räcker för den period de förskrivits eller om receptet eller utdelningen måste förnyas tidigare än beräknat
- recept eller läkemedel försvinner
- individen uppger symtom som tyder på toleransutveckling.
Uppföljning
Uppföljning görs i första hand genom rådgivande samtal. Det innebär dialog med individen och anpassning av åtgärderna till individens hälsotillstånd och förutsättningar.
Märkning
Orosanmälan gällande barn och ungdomar
När man bör göra en orosanmälan till socialtjänsten och anmälningsskyldighet avseende barn och ungdomar.
När man bör göra en orosanmälan till socialtjänsten och anmälningsskyldighet avseende barn och ungdomar.
Målgrupp eller situation
Personal inom skola, sjukvård och socialtjänst m.fl. som möter barn och ungdomar i sin yrkesutövning och får kännedom eller misstänker att ett barn eller en ungdom kan fara illa. Det kan t.ex. handla om psykiskt våld och kränkningar, omsorgssvikt, allvarliga relationsproblem i hemmet och/eller våld och sexuella övergrepp. Det kan också handla om oro för barnets eller ungdomens eget beteende som missbruk (skadligt bruk), kriminalitet, självdestruktiva beteenden som sex mot ersättning och annat gräns- och normöverskridande beteende
Kunskapsläge
Orosanmälan gällande barn regleras i socialtjänstlagen (SoL, 2001:453) 14:1.
Kompetenskrav
Enligt arbetsgivarens beslut.
Sammanfattning
All personal inom verksamheter som möter barn och ungdomar i olika situationer eller får kännedom om att ett barn eller ungdom kan fara illa omfattas av anmälningsskyldigheten. Exempel på sådana verksamheter kan vara skola, sjukvård, förskola eller tandvård. Anmälningsskyldigheten innebär att den som anmäler inte behöver veta säkert att barnet eller ungdomen far illa, det räcker med misstanke. Det är socialtjänstens uppdrag att bedöma den information de får och avgöra allvarsgraden av den. Verksamheter som har skyldighet att anmäla till socialtjänsten ska ha rutiner för hur anmälningar ska göras och den som är ansvarig för verksamheten ska se till att all personal känner till rutinerna.
Genomförande
All personal inom skola, hälso- och sjukvård, BUP, mottagningar för ungdomar med substansbruk som Mini Marior, polisen, kriminalvården och socialtjänst med flera som får reda på eller misstänker att ett barn eller en ungdom far illa ska genast anmäla detta till socialtjänsten. De myndigheter som möter barn och ungdomar bör har rutiner för hur anmälningar till socialtjänsten ska göras, och den som är ansvarig för verksamheten ska se till att alla känner till de rutinerna.
Det räcker med en misstanke för att göra en orosanmälan. Anmälan ska helst göras skriftligt. Man är också skyldig att lämna uppgifter som kan vara av betydelse för socialtjänstens utredning. I de flesta fall ska familjen informeras om att en orosanmälan ska göras. Undantag från detta gäller om oron/misstankarna gäller våld eller sexuella övergrepp i familjen. Konsultera alltid socialtjänsten i dessa fall. Om du känner dig osäker så kontakta socialtjänsten för råd och vägledning.
- Skyldigheten är personlig och kan inte överlåtas på kurator, sjuksköterska, chef eller annan.
- Skyldigheten är ostoppbar. Det betyder att vare sig en chef eller någon annan får hindra anmälan.
- Man kan inte vara anonym om man är anmälningsskyldig.
- Samråd med t.ex. arbetsledare, kollega eller socialtjänst får inte fördröja anmälan.
När orosanmälan inkommit till socialtjänsten görs det en omedelbar skyddsbedömning inom 24 timmar. Där tar socialtjänsten ställning till om barnet är i behov av omedelbart skydd. Därefter har socialtjänsten fjorton dagar på sig att göra en förhandsbedömning om det finns tillräcklig information för att öppna en utredning. Ofta kallas föräldrarna till ett inledande samtal.
Exempel på vad som ska anmälas
Exempel på vad som ska anmälas
Det räcker med misstanke om att ett barn eller en ungdom som kan misstänkas fara illa.
- Psykisk misshandel: Att någon hotar, hånar, nedvärderar, fryser ut, ger orimliga bestraffningar, är elak eller på andra sätt kränker barnet. Det kan också vara att till exempel någon låser in barnet eller att barnet tvingas höra, eller se på när en närstående utsätts för våld eller sexuella övergrepp.
- Fysisk misshandel: Att någon slår, sparkar, nyper eller på andra sätt skadar barnet kroppsligt. Enligt lag är det förbjudet i Sverige att slå barn. Det gäller alla, även föräldrar och vårdnadshavare. Förutom att man inte får slå barn innebär det att man till exempel inte får dra barnet i örat, snärta på fingrarna eller ta ett hårt tag i armarna och skaka barnet.
- Sexuella övergrepp: Är alla sexuella handlingar som sker mot någons vilja. En sexuell handling med ett barn är alltid ett övergrepp. Det är olagligt även om barnet tar initiativet.
- Att barnet bevittnar misshandel eller sexuella övergrepp mellan närstående är skadligt och olagligt. Bevittna betyder att barnet ser eller hör en närstående bli utsatt för misshandel eller sexuella övergrepp.
- Omsorgssvikt: Kan vara att inte ge barnet mat, kläder, sjukvård, utbildning, omtanke eller på annat sätt inte sköta om barnet eller tillgodose till barnets behov.
- Att barnet/ungdomen far illa av sitt eget beteende: Kan till exempel vara att barnet/ungdomen har ett beteende som gör att hen skadar sig själv, till exempel med kriminalitet, droger, självskadebeteende, exploaterar sig sexuellt, eller skadar andra allvarligt.
Barnkonventionen och föräldrabalken
Barnkonventionen
Av de 51 artiklarna i barnkonventionen är de som främst berör anmälan om barn som far illa:
- artikel 2 om icke-diskriminering
- artikel 3 om barnets bästa
- artikel 6 om barnets rätt till liv och utveckling
- artikel 12 om barnets rätt att göra sin röst hörd och bli lyssnad till.
Föräldrabalken 6 kap. 1 §
Barn har rätt till omvårdnad, trygghet och en god fostran. Barn ska behandlas med aktning för sin person och egenart och får inte utsättas för kroppslig bestraffning eller annan kränkande behandling.
Uppföljning
Den som gjort anmälan kan få återkoppling på att anmälan är mottagen och om utredning har inletts. I övrigt råder sekretess.
Material
Mina rättigheter, Barnombudsmannen
Jag vill veta.se, Brottsoffermyndigheten
Anmälan till socialnämnden vid kännedom eller misstanke om att ett barn far illa, Socialstyrelsen
Till dig som är skyldig att anmäla oro för barn, Socialstyrelsen (PDF, ny flik)
Koll på soc.se, Socialstyrelsen
Märkning
Medicinska tester för att identifiera intag av alkohol
Biologiska markörer i blod- eller urinprov kan användas för att upptäcka eller utesluta intag av alkohol.
Biologiska markörer i blod- eller urinprov kan användas för att upptäcka eller utesluta intag av alkohol.
Målgrupp eller situation
Provtagningen kan vara en del av en initial kartläggning, en pågående behandlingsinsats eller behandlingsuppföljning.
Kunskapsläge
Medicinska test har följande prioritering i Socialstyrelsens nationella riktlinjer (NR):
Mätning av
- EtG eller EtS i urin för att upptäcka nyligt intag av alkohol (prioritet 2)
- CDT eller PEth i blodprov för att upptäcka långvarigt högt intag av alkohol (prioritet 2)
- GT i blodprov för att upptäcka långvarigt högt intag av alkohol (prioritet 3)
- ASAT och ALAT i blodprov för att upptäcka långvarigt högt intag av alkohol (prioritet 5).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Medicinska tester används som komplement till självrapport och klinisk intervju, det kan vara vid kartläggning, under behandling eller i uppföljningen av en behandling. Medicinska tester omfattar provtagning med efterföljande analytisk undersökning. De påvisar eller utesluter intag av narkotika inom det tidsfönster som respektive test har.
All provtagning ska utföras med kvalitetssäkrade metoder.
Genomförande
Resultatet från ett medicinskt test kan både underlätta val av åtgärd och användas för att följa upp utfall av en insatt åtgärd, både under behandlingens gång och efter avslutad behandling. För personer med skadligt bruk eller beroende av narkotika kan de medicinska testen användas för att upptäcka ett samtidigt skadligt bruk av alkohol. Vid behandling, till exempel LARO, kan man också upptäcka om skadligt bruk av alkohol har tillkommit.
Val av medicinskt test för att identifiera intag av alkohol görs utifrån de olika markörernas egenskaper i relation till medicinsk risk vid intag av alkohol.
Olika markörers egenskaper
Flera olika test kan kombineras för att få mer komplett information.
Urinprov för att upptäcka nyligt intag av alkohol
EtS (etylsulfat) och EtG (etylglukuronid)
- nedbrytningsprodukter från alkohol (etanol)
- påvisar eller avfärdar ett alkoholintag under de senaste dygnen
- visar resultat redan efter en timme efter intag
- försvinner långsammare än alkoholen och kan därför upptäckas även efter att alkoholen försvunnit ur kroppen
- god sensitivitet (hög tillförlitlighet hos testmetoden)
- god specificitet (sannolikheten för att ett testresultat är korrekt negativt).
Blodprov för att upptäcka långvarigt högt intag av alkohol
CDT (kolhydratfattig transferrin) eller PEth (fosfatidyletanol)
- kan vara svårt att avgöra omfattningen av tidpunkten för alkoholkonsumtionen, på grund av individuell variation
- CDT har hög specificitet
- PEth har både hög sensitivitet och specificitet.
GT (gamma-glutamyltransferas)
- används också för att undersöka leverstatus i samband med hälsoundersökning
- sämre specificitet än CDT
- sämre sensitivitet och specificitet än PEth
- förhöjda värden kan bero på många andra faktorer än långvarigt högt intag av alkohol.
ASAT (aspatataminotransferas) och ALAT (alaninaminotransferas)
- används också för att undersöka leverstatus i samband med hälsoundersökning
- sämre sensitivitet och specificitet än både CDT och PEth
- förhöjda värden kan bero på flera andra faktorer än långvarigt högt intag av alkohol.
Uppföljning
Insatsen kan i sig användas för uppföljning av andra behandlingsinsatser. Varje medicinskt test ger ett svar inom sitt specifika tidsfönster och behöver följas upp med nya test för att upptäcka eller utesluta ytterligare intag av alkohol.
Märkning
Medicinska tester för att identifiera intag av narkotika
Biologiska markörer i urinprov kan användas för att upptäcka eller utesluta intag av narkotika. I undantagsfall kan salivprov användas.
Biologiska markörer i urinprov kan användas för att upptäcka eller utesluta intag av narkotika. I undantagsfall kan salivprov användas.
Målgrupp eller situation
Provtagningen kan vara en del av en initial kartläggning, en pågående behandlingsinsats eller behandlingsuppföljning.
Kunskapsläge
Medicinska test för att upptäcka pågående eller nyligt intag av narkotika har följande prioritering enligt Socialstyrelsens nationella riktlinjer (NR):
- urinprov (prioritet 1)
- salivprov (prioritet 5)
- patientnära drogtest med urinprov (prioritet 5).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Medicinska tester används som komplement till självrapport och klinisk intervju, det kan vara vid kartläggning, under behandling eller i uppföljningen av en behandling. Medicinska tester omfattar provtagning med efterföljande analytisk undersökning. De påvisar eller utesluter intag av narkotika inom det tidsfönster som respektive test har. Framförallt för salivprov och patientnära drogtest finns begränsningar, som påverkar deras användbarhet och tillförlitligheten i analyssvaren.
All provtagning ska utföras med kvalitetssäkrade metoder.
Genomförande
Resultatet från ett medicinskt test kan både underlätta val av åtgärd och användas för att följa upp utfall av en insatt åtgärd, både under behandlingens gång och efter avslutad behandling. För personer med skadligt bruk eller beroende av alkohol kan de medicinska testen användas för att upptäcka ett samtidigt skadligt bruk av andra narkotiska preparat än huvudsubstansen. Vid behandling, till exempel LARO, kan man också upptäcka om skadligt bruk av andra narkotiska preparat tillkommer.
Urinprov
Urinprov för att upptäcka eller utesluta pågående eller nyligt intag av narkotika är referensstandard. Med hjälp av urinprov kan intag av narkotika följas över en längre tid än med andra metoder. Ofta kan både huvudsubstansen och nedbrytningsprodukter följas.
Urinprovet analyseras med masspektrometri och bör utföras av ett ackrediterat laboratorium.
Salivprov
I undantagsfall kan salivprov användas. Det är mindre känsligt än urinprov, särskilt för upptäckt av cannabis och bensodiazepiner. Det har dessutom ett kort tidsfönster. Salivprov kan vara ett alternativ när det inte finns möjlighet att använda urinprov.
Patientnära drogtest
Patientnära drogtester (snabbtester) med urin- eller salivprov ger ett omgående provsvar. De behövs i situationer som kräver ett snabbt analysresultat.
Avläsningen av testerna görs okulärt. Analysmetoden förlitar sig på avläsarens erfarenhet och är därför mer osäkra än analyser från laboratorier. Resultaten från testerna får därför inte ligga till grund för beslut om åtgärder som rör juridiska frågor eller sanktioner.
Uppföljning
Insatsen kan i sig användas för uppföljning av andra behandlingsinsatser. Varje medicinskt test ger ett svar inom sitt specifika tidsfönster och behöver följas upp med nya test för att upptäcka eller utesluta ytterligare intag av narkotika.
Märkning
Frågeformulär för tidig upptäckt av spelproblem
För att upptäcka och uppmärksamma problematiskt spelande eller spelberoende (spel om pengar) bör korta frågeformulär användas.
För att upptäcka och uppmärksamma problematiskt spelande eller spelberoende (spel om pengar) bör korta frågeformulär användas.
Målgrupp eller situation
Individer som kommer i kontakt med verksamheter inom hälso- och sjukvården eller socialtjänsten och som kan ha ett spelproblem eller beroende av spel om pengar.
Kunskapsläge
Socialstyrelsens rekommendationer för behandling av spelmissbruk och spelberoende anger att hälso- och sjukvården och socialtjänsten bör använda korta frågeformulär för att upptäcka och uppmärksamma spelproblem
Kompetenskrav
Enligt arbetsgivarens beslut.
Sammanfattning
Att använda korta frågeformulär ökar möjligheten att upptäcka och uppmärksamma individer med spelproblem och hänvisa till fortsatt utredning och bedömning för att kunna erbjuda hjälp och stöd. Formulären kan användas både i hälso- och sjukvården och socialtjänsten.
Genomförande
Korta frågeformulär
Korta frågeformulär för att upptäcka och uppmärksamma individer med möjliga spelproblem:
- Lie/bet
Två frågor som handlar om lögner om spelandets omfattning och behov av ökade insatser. - NODS-PERC
Fyra frågor med syftet att indikera spelproblem utifrån upptagenhet, flykt, jaga förluster och sociala konsekvenser. - NODS-CLiP
Tre frågor med syfte att indikera spelproblem utifrån upptagenhet, misslyckade försök att sluta spela och lögner för familj och vänner.
Korta frågeformulär kan ofta överskatta andelen personer med spelproblem men samtidigt upptäcks de flesta med spelproblem.
Uppföljning
Om spelproblem uppmärksammas bör man gå vidare med kartläggning och utredning vid spelberoende och problematiskt spel om pengar.
Material
Behandling av spelmissbruk och spelberoende, Socialstyrelsens rekommendationer
Ladda ner bedömningsinstrument, Kunskapsguiden
Om spelproblem, Kunskapsguiden
Om spelproblem, Folkhälsomyndigheten
Märkning
Oro för vuxen person med skadligt bruk (missbruk) och beroende
Möjligheten att anmäla oro till socialtjänsten när det gäller vuxna som har missbruk eller beroende av spel om pengar, alkohol och/eller narkotika.
Möjligheten att anmäla oro till socialtjänsten när det gäller vuxna som har missbruk eller beroende av spel om pengar, alkohol och/eller narkotika.
Målgrupp eller situation
Personer som i sin yrkesutövning eller privat känner oro för en individ med missbruk (skadligt bruk) eller beroende.
Kunskapsläge
Offentlighets- och sekretesslagen (OSL) reglerar hantering av information för socialtjänsten och hälso- och sjukvården. Anmälan enligt 6 § LVM regleras i lagen om vård av missbrukare i vissa fall (LVM).
Kompetenskrav
Enligt arbetsgivarens beslut.
Sammanfattning
Närstående, anhöriga eller andra enskilda som kommer i kontakt med individer med missbruk (skadligt bruk) eller beroende kan anmäla sin oro till socialtjänsten.
För läkare och vissa myndigheter gäller däremot en skyldighet i vissa fall att lämna uppgifter, se texten Anmälan enligt 6 § LVM.
Genomförande
Närstående, anhöriga eller andra enskilda som kommer i kontakt med individer med missbruk (skadligt bruk) eller beroende kan anmäla sin oro till socialtjänsten. Information som lämnas till socialtjänsten dokumenteras och förmedlas till den person det berör. Det är viktigt att den som lämnar uppgifter förstår att socialtjänsten inte kan garantera anonymitet. Om det finns risk för att uppgiftslämnaren hotas eller skadas så kan socialtjänsten bedöma att inte lämna ut information om uppgiftslämnaren. Om uppgiftslämnaren önskar anonymitet är det därför viktigt att inte säga sitt namn eller annat som kan röja identiteten.
Insatser i socialtjänstlagen bygger på frivillighet vilket innebär att en person kan avböja hjälp och stöd. Undantaget är om någon kan vara i behov av vård enligt lagen om vård av missbrukare i vissa fall (LVM). Det är socialtjänsten som utreder och bedömer behovet av vård och stöd.
Anmälan från professioner inom socialtjänst eller hälso- och sjukvård
Om du i din tjänst möter en individ och har oro för hens missbruk eller beroende är utgångspunkten alltid att du behöver samtycke från personer som fyllt 18 år för att ta kontakt med socialtjänst.
I vissa fall kan denna sekretess brytas. Det måste dock handla om ett allvarligt, fortgående missbruk/skadligt bruk men där inte alla förutsättningar för LVM är uppfyllda. Se mer i texten Anmälan enligt 6§ LVM.
Insatser i socialtjänstlagen bygger på frivillighet vilket innebär att en person kan avböja hjälp och stöd.
Återkoppling av anmälan
Efter att en anmälan inkommit gör socialtjänsten en så kallad förhandsbedömning. Detta innebär att socialtjänsten gör en bedömning om en utredning ska inledas eller inte utifrån inkomna uppgifter i anmälan, tidigare kännedom eller genom kontakt med personen som anmälan avser. Den som anmäler saknar möjlighet till återkoppling om det inte sker inom ramen för samverkan, till exempel genom SIP eller med samtycke från individen. Se texterna utreda och bedöma behov av insatser för vuxna enl SoL och tvångsvård LVM genomförande.
Märkning
Barn som närstående
Barn som är närstående till individer med ett missbruk (skadligt bruk) eller beroende uppmärksammas och erbjuds stödjande insatser för att förebygga ohälsa hos barnen.
Barn som är närstående till individer med ett missbruk (skadligt bruk) eller beroende uppmärksammas och erbjuds stödjande insatser för att förebygga ohälsa hos barnen.
Målgrupp eller situation
Barn och ungdomar som är närstående till individer med psykisk sjukdom, psykisk funktionsnedsättning, allvarlig fysisk sjukdom/skada eller någon som oväntat avlider. Det kan vara föräldrar till barnen eller andra viktiga individer som barnen bor tillsammans med, exempelvis styvföräldrar, syskon eller familjehemsföräldrar.
Kunskapsläge
Insatsen är en lagstadgad skyldighet och finns inte med i Socialstyrelsens nationella riktlinjer.
Viss forskning inom området bedrivs genom Nationellt kompetenscentrum anhöriga (Nka) i samarbete med flera universitet, dock behöver området beforskas ytterligare.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Målet är att tidigt uppmärksamma och ge stöd åt barn. Insatsen innebär att barnet får information om den närståendes tillstånd och vård, tillsammans med praktiska råd, samt att barnet erbjuds möjlighet till samtal, stöd och avlastning i vardagen. Insatsen förutsätter samverkan mellan flera aktörer, som socialtjänst, hälso- och sjukvård och förskola eller skola.
Genomförande
Barn och unga som är närstående till individer med psykisk sjukdom (till exempel missbruk (skadligt bruk) eller beroende), psykisk funktionsnedsättning, allvarlig fysisk sjukdom/skada eller som oväntat avlider, löper större risk att drabbas av psykisk ohälsa eller annan negativ utveckling senare i livet. Därför är det viktigt att uppmärksamma barnen tidigt och erbjuda dem information, råd och stöd på en ålders-och mognadsmässigt adekvat nivå.
Kartlägg barnets situation
Tillsammans med förälder eller vuxen som barnet bor varaktigt tillsammans med, kartläggs barnets situation och insatser planeras och anpassas efter barnets mognad. En strukturerad metod för att kartlägga skydds- och riskfaktorer i ett barns livssituation är Föra barnen på tal. Kartläggningen bör genomföras av personal med kompetens inom området.
Åtgärder för att underlätta barnets situation
Följande åtgärder kan underlätta situationen för barn som närstående:
- Information om den vuxnas sjukdom och vård.
- Hänvisning till samhällsresurser som olika chattforum, gruppverksamhet för barn i liknande situationer och anhörigorganisationer.
- Råd till de vuxna i familjen kring till exempel föräldraskap och hur de kan prata med barnen om familjens situation, förälderns svårigheter och andra svåra frågor.
- Kontakt med förskola eller skola.
- Stöd i skolarbete.
- Uppmuntran av barnets behov av kamrater och fritidssysselsättningar.
- Praktiskt stöd och avlastning i hemmet.
Orosanmälan
När professionella som möter barn och vuxna i vård- och behandlingssammanhang misstänker att ett barn far illa eller känner oro kring ett barns situation, antingen utifrån barnets miljö eller barnets eget beteende, gäller anmälningsskyldighet enligt lag (14 kap. 1 §, SoL). En anmälan till socialtjänsten, orosanmälan, ska efter utredning och bedömning leda fram till olika insatser. Det kan vara allt från stöd i föräldraskapet till skyddsåtgärder för barnet. Det är under hela processen viktigt att barnet får adekvat information om vad som händer.
Socialtjänst
I Socialtjänstlagen (SoL) 5 kap. 10 §, angående ansvar för stöd till närstående, inkluderas inte barn uttryckligen. Lagen rör dock stöd till den som vårdar en anhörig och många barn är i praktiken omsorgsgivare. SoL 5 kap 1 §, som lyfter barns rätt till trygga och goda uppväxtvillkor, är också tillämpbar i sammanhanget. Personal inom socialtjänsten som kommer i kontakt med individer som har ett skadligt bruk (missbruk) eller beroende ska alltid uppmärksamma barnen. Genom att arbeta enligt Familjeorienterat arbetssätt underlättas det arbetet. Det går ut på att tidigt upptäcka familjer där minst en individ har ett skadligt bruk (missbruk) eller beroende. Därefter ges stödinsatser till samtliga individer i familjen. Barnen känner ofta ett omsorgsansvar när en förälder inte mår bra och en insats kan vara att avlasta barnen från sådant ansvar. En annan insats är att ge barnet information om den process som pågår. Stödet kan ges inom socialtjänsten men även i samverkan med hälso- och sjukvård, förskola, skola eller elevhälsa.
Hälso- och sjukvård
Enligt Hälso- och sjukvårdslagen (HSL) 5 kap. 7 § och Patientsäkerhetslagen (PSL) 6 kap. 5 § ska personal inom hälso- och sjukvården särskilt beakta barns behov om en förälder eller någon annan som barnet varaktigt bor tillsammans med lider av skadligt bruk (missbruk) eller beroende, psykisk störning eller funktionsnedsättning, allvarlig fysisk sjukdom eller skada, eller oväntat avlider. För att kunna uppmärksamma barnen bör barnombud eller motsvarande finnas på de arbetsplatser som arbetar med vuxna patienter. Barnombuden ska vara ett stöd för övrig personal och verka aktivt för att hålla frågan om barnen aktuell.
Hälso- och sjukvården ska erbjuda barn information om den vuxnas sjukdom och vården som bedrivs på avdelningen eller mottagningen. Man ska också kunna ge råd till de vuxna i familjen och samverka med till exempel socialtjänst, förskola, skola och elevhälsa, så att barnet får det stöd hen behöver i vardagen. Hälso- och sjukvården kan också erbjuda familjesamtal enligt exempelvis Beardslees familjeintervention.
Förskola, skola och elevhälsa
Förskola, skola och elevhälsa ger struktur åt vardagen och är en viktig skyddsfaktor för barn som på något sätt har det svårt hemma. Både goda skolresultat och goda sociala relationer kan bidra till att barn och ungdomar mår bättre trots sina svårigheter. En uppgift för skolpersonal är därför att uppmärksamma barnen och vara vaksamma på ökad stress och oro, koncentrationssvårigheter och skolfrånvaro. Att visa intresse och våga fråga kan vara det som öppnar upp ett samtal kring barnets svårigheter. Skolan kan vid behov erbjuda särskilt stöd som hjälp med läxläsning. Även elevhälsan har en central roll i att uppmärksamma och ge stöd åt barn som är anhöriga. Se Skollagen 2 kap. 25 § angående skolans ansvar att erbjuda psykosociala insatser till barn och unga.
Barnkonventionen
Sedan 2020 är FN:s Barnkonvention svensk lag, lagrum (2018:1197) om Förenta nationernas konvention om barnets rättigheter, och flera av artiklarna i den är relevanta i detta sammanhang.
Artikel 3:1
Handlar om att barnets bästa ska sättas i främsta rummet vid alla åtgärder som rör barn.
Artikel 3:2
Beskriver att ett barn ska tillförsäkras sådant skydd och sådan omvårdnad som behövs för dess välfärd, med hänsyn tagen till de rättigheter och skyldigheter som tillkommer barnets vårdnadshavare.
Artikel 12
Fokuserar på delaktighet och anger att varje barn har rätt att uttrycka sin mening och höras i alla frågor som rör barnet. Barnets åsikt ska beaktas i förhållande till dess ålder och mognad.
Uppföljning
Material
Barn som anhöriga, Kunskapsguiden
Barn som anhöriga, Nationellt kompetenscentrum anhöriga
BRA-samtal (barns rätt som anhöriga), Stiftelsen allmänna barnhuset
Barnkonventionen, Barnombudsmannen
Lag (2018:1197) om Förenta nationernas konvention om barnets rättigheter
Märkning
Förebygga suicid
Att ställa konkreta frågor och ge praktiskt stöd till en individ som uttrycker suicidtankar, visar tecken på att vara suicidnära eller har en suicidrisk kan rädda liv.
Att ställa konkreta frågor och ge praktiskt stöd till en individ som uttrycker suicidtankar, visar tecken på att vara suicidnära eller har en suicidrisk kan rädda liv.
Målgrupp eller situation
Individer med suicidtankar och/eller ökad risk för suicid.
Medarbetare inom socialtjänsten kan möta individer med tecken på suicidtankar och beteenden till exempel i olika boendeformer för individer med missbruk och beroende, vid utredning av föräldraförmåga och eventuellt omhändertagande av barn, vid avslag på biståndsansökan eller liknande.
Kunskapsläge
Enligt beprövad erfarenhet ger förebyggande samtal och arbete goda förutsättningar för att förhindra suicid. Prognosen är god, också för de som har överlevt ett suicidförsök.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Allt tal om suicid måste tas på allvar. Att fråga om suicidtankar och samtala om suicidtankar är en viktig insats och ger inte en ökad risk för suicid.
- Uppmärksamma varningstecken på suicidrisk.
- Våga fråga, samtala med individen om suicidtankar.
- Ge individen stöd och förmedla hopp.
- Involvera närstående.
- Vid suicidrisk, se till att individen får professionell hjälp.
- Lämna inte någon som är suicidnära ensam.
Genomförande
Den som tänker på suicid som en lösning på en outhärdlig situation eller för att lösa sina svårigheter och problem känner sig ofta isolerad och ensam. Hen kan uppleva att inget eller ingen kan hjälpa eller förstå lidandet och den psykiska smärtan. Många som har det svårt kan tänka på döden som enda utväg, men suicidnära individer är alltid ambivalenta. Att avdramatisera suicidtankarna och ställa konkreta frågor kan vara livräddande.
Tre grundregler:
- Om du tror att någon är suicidnära, fråga!
- Om den svarar ja, lämna inte hen ensam!
- Se till att individen får professionell hjälp!
Visa acceptans och förmedla hopp
Visa acceptans för tankar om suicid som en möjlig utväg, undvik att argumentera med individen i en akut situation. Lyssnande utan ord uppfattas ofta som en trösterik åtgärd.
Försök avdramatisera och förmedla hopp! Det är vanligt att tänka på suicid när man har det svårt, men det kommer att bli bättre.
Samtal med någon som är suicidnära
Om någon tar upp suicidtankar med dig eller om du misstänker att någon går och tänker på att ta livet av sig, inled ett samtal och ställ direkta frågor om suicidtankar. Försök att uppträda så tryggt och säkert som du kan för att ge tillförsikt och verka lugnande.
- Tala om för individen att du bryr dig och vill hjälpa.
- Tala om att det är vanligt att tänka på suicid, men att man inte behöver fullfölja sina tankar.
- Tala om att det finns hjälp och be om lov att få fråga närmare.
- Diskutera sätt att ta itu med de problem som individen har mött.
- Kritisera eller skuldbelägg inte.
- Lova aldrig att hemlighålla någons planer på suicid.
Kontakta en närstående. Om det är möjligt, fråga individen vem man ska kontakta och engagera hen i vad man ska berätta.
Förslag på frågor
För att få en uppfattning om individens mående kan man börja ställa enklare frågor och successivt gå djupare. När individen inte längre bekräftar frågorna eller tankarna frågar man inte vidare. Använd de ord som känns naturliga och de som individen själv använder.
Nedstämdhet
- Hur mår du?
- Hur fungerar ditt liv just nu?
- Känns livet meningslöst?
- Är allt hopplöst?
Dödstankar
- Har det hänt något särskilt i ditt liv som gör att du inte orkar leva?
- Har du tänkt att det skulle vara bättre om du var död?
- Känner du någon som har tagit sitt liv?
Dödsönskan
- Har du önskat att du vore död?
- Har du velat somna för alltid?
Suicidtankar
- Har du tänkt att du skulle skada dig själv på något sätt?
- Tänker du på att ta livet av dig?
- Hur länge har du tänkt på självmord som en möjlig utväg?
- Vill du berätta varför självmord känns som en utväg för dig?
Suicidimpulser
- Har du varit nära att ta livet av dig?
- Är du rädd för att dina suicidtankar ska övergå i handling?
Suicidavsikt eller planer
Har du förberett ett självmordsförsök? Har du
- funderat på hur du skulle kunna ta ditt liv?
- bestämt tid eller plats?
- valt metod? Vilken?
- skaffat utrustning för att ta ditt liv?
- för avsikt att genomföra planerna?
- tillgång till någon självmordsmetod i ditt hem?
Suicidhandling
- Har du någon gång gjort ett självmordsförsök?
- När och var?
- Hur gjorde du då?
- Varför valde du just den metoden?
- Vad fick dig att avbryta självmordsförsöket?
Hämtat från suicidstegen.
Riskfaktorer
- Tidigare suicidförsök.
- Pågående missbruk eller beroende.
- Psykisk sjukdom eller annat psykiatriskt tillstånd, t.ex. depression eller adhd.
- Hög ångestnivå, sömnstörning och/eller självskadebeteende.
- Utsatt för våld eller kränkningar.
- Kronisk kroppslig sjukdom eller funktionsnedsättning.
- Förlust av närstående, separation eller ensamhet.
- Arbetslöshet eller pension.
- Utlandsadopterad, ensamkommande, minoritetsgrupp och/eller HBTQ.
Beteende som kan vara tecken på att någon är suicidnära
- Pratar om att skada sig själv eller att ta livet av sig.
- Undersöker olika sätt att ta livet av sig, hur man får tag i läkemedel, vapen, rep eller annat.
- Är upptagen av tankar på döden och/eller suicid.
- Skriver avskedsbrev, testamente, ordnar upp bland sina tillhörigheter, ger bort saker.
- Får en märkbart ökad användning av alkohol eller narkotika.
- Pratar om att livet är meningslöst eller att allt är hopplöst.
- Kan inte se någon utväg ur en smärtsam livssituation.
- Drar sig undan familj, vänner och sina vanliga kontakter och aktiviteter.
- Har ett våghalsigt och hänsynslöst beteende, utsätter sig för fara.
- Visar ursinne, vrede, hämndlystnad.
- Dramatisk förändring eller plötsliga svängningar i sinnesstämningen.
Säkerhetsåtgärder
Utsätt inte dig själv för fara.
Om möjligt, lämna inte individen ensam. Vid behov, hjälp individen till en akutmottagning och se till att hen blir mottagen. Om det inte går, be någon pålitlig person stanna kvar eller ring efter någon som kan komma och hjälpa till.
- Akut suicidal, har ett vapen eller visar tecken på våldsamhet: ring 112.
- Allvarliga suicidtankar: ring 1177 för råd och bedömning av läkare.
Telefonlinjer att hänvisa till eller ringa till om råd och stöd
Bris, Barnens rätt i samhället 116 111
Jourhavande medmänniska 08-702 16 80
Jourhavande präst via 112
Mind självmordslinjen chatt eller 901 01
Material
Första hjälpen till psykisk hälsa, utbildning för personal (Mental Health First Aid)
Hur kan du hjälpa en person som har suicidtankar?, för närstående, anhöriga och personal, 1177
Suicidstegen för att identifiera suicidrisk, Nationellt kliniskt kunskapsstöd (pdf, ny flik)
SuicideZero, filmer, checklistor och stödmaterial, Ideell organisation
Mind, information och utbildningar, Ideell förening
Riktlinjer om suicidnära patienter, Svenska psykiatriska föreningen (pdf, ny flik)
Om suicid, Samlat stöd för patientsäkerhet, Socialstyrelsen
Nationellt program för suicidprevention i Sverige, Karolinska institutet
Telefonlinjer att hänvisa till eller ringa till om råd och stöd
Bris, Barnens rätt i samhället: 116 111
Jourhavande medmänniska: 08-702 16 80
Jourhavande präst: via 112, Svenska kyrkan
Mind Självmordslinjen: chat mind.se eller 901 01, Mind förening för psykisk hälsa
Märkning
Rådgivande och kvalificerat rådgivande samtal vid riskbruk av alkohol
Rådgivande eller kvalificerat rådgivande samtal ges till individer som har ett riskbruk av alkohol. Insatsen kan ges enskilt eller i grupp.
Rådgivande eller kvalificerat rådgivande samtal ges till individer som har ett riskbruk av alkohol. Insatsen kan ges enskilt eller i grupp.
Målgrupp eller situation
Individer som riskerar att hamna i missbruk och är i behov av stöd för att minska sin alkoholkonsumtion.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda rådgivande samtal till vuxna (prioritet 3) och kan erbjuda kvalificerat rådgivande samtal till vuxna (prioritet 6) med särskild risk som har ett riskbruk av alkohol.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Syftet med insatsen är att individen ska få kunskap om alkoholens effekter och tillsammans med behandlaren utforma en strategi för att individen ska kunna minska sin alkoholkonsumtion. Insatsen bygger på att genom personcentrerade samtal ge individen verktyg för att kunna förändra sitt beteende.
Genomförande
Insatsen utformas tillsammans med individen som själv får berätta om sina behov av stöd. I vilka situationer har individen svårt att avstå alkohol? Finns det aktiviteter som kan ge avkoppling och stärka motivationen att dricka mindre?
Att minska eller avstå från att dricka alkohol har en hög svårighetsgrad och kan ta lång tid. Undvik restriktioner och att komma med goda råd. Fokusera istället på att lyssna aktivt och stärka individens tilltro till sin egen förmåga.
Riskbruk
Socialstyrelsen rekommenderar att hälso- och sjukvården bör erbjuda rådgivande samtal eller annat stöd till dem som har ett riskbruk av alkohol, det vill säga dricker 10 standardglas eller mer per vecka, eller 4 standardglas eller mer per dryckestillfälle (så kallad intensivkonsumtion) en gång i månaden eller oftare.
1 standardglas innehåller 12 gram alkohol, vilket motsvarar till exempel 50 cl folköl, 33 cl starköl, 12–15 cl vin eller knappt 4 cl sprit.
Gränserna gäller för både män och kvinnor, men vårdpersonalen behöver alltid göra en individuell bedömning.
Rådgivande samtal
I ett rådgivande samtal är personalens uppgift att, utifrån individens kunskapsnivå och behov, stödja individen att förändra ohälsosamma levnadsvanor och riskbruk av alkohol. Samtalet ska alltid föras med respekt för individens integritet.
Samtalet börjar med att individen får berätta vad hen känner till om vilken inverkan alkohol har på hälsan. Beroende på individens förutsättningar och förkunskaper ger behandlaren kort information på individens nivå. Bekräfta individen och ställ öppna frågor där individen får diskutera hur hen tänker kring situationen och hur hen ser på sin alkoholkonsumtion. Som behandlare är det viktigt att lyssna aktivt och reflektera kring det individen berättar. Försök sammanfatta det individen har sagt och fråga om du har förstått rätt.
Behandlaren behöver ta hänsyn till individens kognitiva funktion under samtalet. Informationen kan till exempel behöva anpassas språkligt eller upprepas vid flera kontakttillfällen.
Rådgivande samtal kan inkludera motiverande strategier och kan kompletteras med olika verktyg och hjälpmedel. Insatsen kan också kompletteras med återkommande kontakter (återbesök, telefonsamtal, brev eller mejl) vid ett eller flera tillfällen. Insatsen tar vanligtvis 5–15 minuter, men kan i vissa fall uppgå till 30 minuter.
Kvalificerade rådgivande samtal
Ett kvalificerat rådgivande samtal brukar utgå utifrån den metod som används, till exempel Motiverande samtal. Vanligen sker också återkommande sessioner eller kontakter vid ett eller flera tillfällen. Insatsen kan ges individuellt eller i grupp.
Inled med att be om lov att få ta upp ämnet. Om individen är beredd bör behandlaren väcka intresse och erbjuda information. Om individen är osäker eller tveksam är det bra att utforska varför hen är det. Om individen är förberedd bör behandlaren stödja individen i att agera.
Uppföljning
Individen bör få erbjudande om att få uppföljning vid minst ett tillfälle, både för att förstärka eventuella förändringar, men också för att kunna erbjuda annan hjälp vid behov.
Märkning
Webbaserad intervention
Interventionen ges på en webbplattform där man svarar på frågor om sina alkoholvanor och får återkoppling på resultatet.
Interventionen ges på en webbplattform där man svarar på frågor om sina alkoholvanor och får återkoppling på resultatet.
Målgrupp eller situation
Unga vuxna med ett riskbruk av alkohol.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården kan erbjuda webbaserad intervention för gruppen unga vuxna med riskbruk av alkohol (prioritet 5).
Kompetenskrav
Inga specifika kompetenskrav, men en adekvat internetbaserad plattform är nödvändig.
Sammanfattning
En webbaserad intervention kan utformas på olika sätt, men den innehåller alltid minst tre delar:
- kartläggning av individens alkoholkonsumtion
- undersökning av individens uppfattning om “normal” alkoholkonsumtion
- individuell återkoppling av resultaten.
Metoden har visat effekt på gruppen unga vuxna, men den anses ha liten effekt mot ett potentiellt allvarligt tillstånd. En fördel är att den är lättillgänglig och kan nå många.
För andra grupper än unga vuxna anses det vetenskapliga underlaget vara otillräckligt och åtgärden rekommenderas därför inte.
Genomförande
I behandlingen svarar individen på frågor på en webbplattform. Det som efterfrågas är alltid både uppgifter om individens alkoholvanor och individens subjektiva uppfattning angående vad som är “normalt” alkoholdrickande.
Behandlingen syftar till att få syn på ett eventuellt problembeteende, i det här fallet riskbruk av alkohol, och påverka individens föreställningar om normativt drickande. Genom det kan man väcka motivation till och stödja en förändring av beteendendet i förhållande till alkohol.
Det finns inte en standardiserad webbaserad intervention, utan den ser olika ut på olika plattformar.
Uppföljning
Återkopplingen innehåller både en bedömning av individens alkoholkonsumtion samt jämförande feedback, där individens rapporterade konsumtion och hens uppfattning om vad som är “normalt”, jämförs med den genomsnittliga alkoholkonsumtionen hos befolkningen.
Man kan återkoppla till individen på olika sätt, exempelvis via nätet eller i ett personligt möte. Efter återkopplingen hänvisas individen vid behov till mottagningar eller webbplatser där hen kan få stöd och hjälp med en beteendeförändring.
Märkning
Sömnhygien
Sömnproblem kan ofta förebyggas genom god sömnhygien.
Sömnproblem kan ofta förebyggas genom god sömnhygien.
Målgrupp eller situation
Individer med lindriga till måttliga sömnproblem.
Kompetenskrav
Råd kring sömnen och sömnskolor/gruppbehandlingar kan ges av legitimerad sjukvårdspersonal och socionom.
Sammanfattning
Sömnproblem i form av insomningssvårigheter, nattliga uppvaknanden eller för tidiga uppvaknanden på morgonen går ofta att både förebygga och behandla utan läkemedel. Lindriga sömnproblem kan ofta förebyggas genom god sömnhygien.
Förebygg sömnproblem med god sömnhygien
- Hjälp dygnsrytmen genom ljus på morgonen, fysisk aktivitet under dagen och mörker på kvällen. Se till att vistas utomhus under dagen.
- Ät på fasta tider och undvik stora måltider strax innan läggdags.
- Var försiktig med nikotin, kaffe, energidrycker och alkohol, särskilt sent på dagen och kvällen.
- Ha en fast kvällsrutin alla veckans dagar, med tydliga signaler för när det är dags att lägga sig, till exempel byta om till nattkläder, borsta tänderna. För barn kan det också vara att läsa en saga eller sjunga.
- Se över miljön i sovrummet: svalt, mörkt, tyst är ofta att föredra och gärna med så lite elektronik som möjligt.
- Var försiktig med tupplurar.
- Nedvarvande/lugna aktiviteter timmarna före läggdags.
- Skriv ner oroande tankar och problem och lägg undan det i god tid innan läggdags för att undvika grubblerier i sängen.
- Använd avslappningsteknik för att minska psykisk och/eller fysisk uppvarvning.
- Regelbunden fysisk aktivitet och balans mellan aktivitet och vila.
Läs vidare Fortsatta insatser när en god sömnhygien inte räcker för att hantera sömnproblem.
Substanser som påverkar sömnen
Bruk av alkohol och/eller narkotika är en vanlig orsak till sömnproblem. En kartläggning av individens alkohol- och drogvanor måste därför alltid ingå i en utredning.
Alkohol kan inledningsvis underlätta insomning, men på sikt avtar den effekten. Sömnen blir efter alkoholintag ytterligare och oroligare än normalt. Sömnperioden förkortas och individen vaknar tidigare. Alkohol kan dessutom leda till ökat snarkande.
Centralstimulerande preparat, till exempel koffein, amfetamin och kokain, leder till uppvarvning och försämrad sömn. Vid amfetaminintag kan en individ vara vaken i flera dygn, för att sedan tända av och sova onormalt mycket i flera dygn. Det leder till rubbad dygnsrytm.
Hypnotika, till exempel bensodiazepiner, är ett preparat som används vid farmakologisk sömnbehandling, men som i vissa fall kan leda till insomni. Vid toleransutveckling och abstinens uppstår sömnproblem.
Märkning
Kartläggning av psykisk ohälsa hos vuxna – primärvårdsnivå
Kartläggning av psykiatriska symtom är vägledande för diagnos, eventuell fortsatt diagnostisk utredning, val av stöd- och behandlingsinsatser och remittering.
Kartläggning av psykiatriska symtom är vägledande för diagnos, eventuell fortsatt diagnostisk utredning, val av stöd- och behandlingsinsatser och remittering.
Målgrupp eller situation
Vuxna som söker för psykisk ohälsa eller som i samband med annan sökorsak visar tecken på psykisk ohälsa.
Kunskapsläge
Bedömningsinstrument och medicinska test som rekommenderas i Socialstyrelsens nationella riktlinjer (NR).
För att diagnostisera skadligt bruk, missbruk beroende av alkohol och narkotika:
- ADDIS, SCID-1 eller MINI (prioritet 3).
För att identifiera alkoholproblem:
- AUDIT (prioritet 1)
- upptäckt av nyligt intag, EtG eller EtS, urinprov (prioritet 2)
- långvarigt högt intag, CDT och PEth, blodprov (prioritet 2)
- långvarigt högt intag, GT, blodprov (prioritet 3)
- långvarigt högt intag, ASAT och ALAT, blodprov (prioritet 5)
- nyligt intag, mätning av alkoholhalten i urin (prioritet 7).
För att identifiera narkotikaproblem:
- DUDIT (prioritet 3)
- pågående eller nyligt intag, urinprov (prioritet 1)
- pågående eller nyligt intag, patientnära drogtest (prioritet 5)
- pågående eller nyligt intag, salivtest (prioritet 7).
Kompetenskrav
Hälso- och sjukvårdspersonal enligt verksamhetschefens beslut. Användning av instrumentet MINI förutsätter utbildning i instrumentet.
Sammanfattning
Den inledande kartläggningen består av ett öppet samtal med individen, psykiatrisk anamnes, kroppslig undersökning och suicidriskbedömning. Ta gärna hjälp av närstående om individen godkänner det, samt tidigare journalhandlingar.
Bedömning av psykiatriska symptom på primärvårdsnivå ska göras med ett helhetsperspektiv. Psykisk ohälsa och uttryck för psykisk funktionsnedsättning beror ofta på flera faktorer i kombination, till exempel egen sårbarhet, arbetssituation, somatisk sjukdom, problem i viktiga relationer och hög social belastning.
Observera att symtombild för olika tillstånd kan skilja sig hos äldre.
Genomförande
Ett öppet samtal med utgångspunkt i individens berättelse och önskemål
Den psykiatriska anamnesen är grunden i utredningen. Utgångspunkten är individens egen sökorsak.
Ställ frågor rutinmässigt och explicit om det som kan vara svårt att ta upp spontant, till exempel skadligt bruk eller våld i familjen, övergrepp, suicidalitet eller självskadebeteende.
Anamnesstöd för psykiatrisk anamnes
Sökorsak
- Symtom och problem (enligt individen, omgivningen)
Påverkan
- Hur och när problemet eller symtomen märks
Konsekvenser för individen och personer i dess närhet (familj, sysselsättning, fritid)
Historia och förlopp
- Debut
- Varaktighet
- Förlopp, utlösande faktorer eller händelser
- Tidigare episoder eller svårigheter
- Behandlingskontakter (pågående/avslutade)
- Ärftlighet – psykisk sjukdom hos första- eller andragradssläktning
- Utvecklingsrelaterade avvikelser under barndomen (övergripande)
Livssituation
- Familj och relationer
- Sysselsättning
- Hälsovanor (stress, sömn, fysisk aktivitet)
- Omvälvande livshändelser
Aktuell psykisk ohälsa
- Allmäntillstånd, psykiska symtom
- Medicinering, psykofarmaka och/eller annan medicin (pågående och tidigare)
- Skadligt bruk av alkohol, narkotika, läkemedel och/eller problematiskt spelande
Socialt
- Boende, familjesituation, barn, utbildningsnivå, sysselsättning, fritid
- Psykosociala stressorer, till exempel sjukdom eller skadligt bruk i familjen, problem på arbetsplatsen, mobbning, ekonomiska problem eller omvälvande livshändelser
- Traumatiska erfarenheter
- Våldsutsatthet
- Aggressivt beteende eller egen våldsbenägenhet
Kroppslig hälsa
- Allmäntillstånd, kroppsliga symtom, ohälsa, funktionsnedsättning
- Vårdkontakter och behandling med anledning av för kroppslig ohälsa
- Allergier eller överkänslighet
Psykiskt status
- Yttre observationer
- Emotionell och formell kontakt
- Kognitiv funktion
- Minnessvårigheter
- Grundstämning
- Psykotiska symtom (hallucinationer, tankestörning)
- Psykomotorik
- Affekter
- Suicidalitet
Önskemål
- Önskemål om förändring, mål, förhoppningar om framtiden
- Önskemål om typ av hjälp
Strukturerad intervju
För att öka den diagnostiska tillförlitligheten kan den kliniska bedömningen kompletteras med en strukturerad intervju. Exempel på instrument är intervjumallen MINI och den semistrukturerad diagnostiska intervjun SCID-1.
Exempel på instrument som kan användas vid misstanke om skadligt bruk (missbruk) eller beroende:
- AUDIT – för alkoholvanor
- DUDIT– för drogvanor
- NODS-PERC, NODS-CLIP svensk eller LIE/BET livstid – för problematiskt spelande.
Somatisk undersökning och provtagning
Ta ställning till om den psykiatriska problematiken beror på eller kompliceras av kroppsligt tillstånd. Vad som ska ingå i den somatiska undersökningen kan justeras beroende på vad som framkommer i den somatiska och psykiatriska anamnesen och i observation.
Ingår i somatisk status:
- allmäntillstånd
- hjärta och lungor
- puls och blodtryck
- allmänt neurologisk status.
Blodstatus:
- Hb
- Na, K, Krea
- ALAT/ASAT/G-GT
- Albumin
- TSH
- S-Ca
- P-Glukos
- vid behov tillägg av kobalamin, homocystein 25-OH D-vit, PEth/CDT.
Vid behov medicinsk testning av alkohol och/eller narkotika.
Suicidriskbedömning
Genomför alltid en strukturerad suicidriskbedömning.
Förslag på sonderande frågor för att värdera suicidrisk:
- Har du tankar om att livet inte är värt att leva?
- Har du tänkt ut hur och när du ska begå självmord?
- Har du tillgång till medel eller tänkt skaffa dig medel för att utföra din plan?
- Har du någon gång gjort ett självmordsförsök?
Vid akut eller hög suicidrisk eller behov av psykiatrisk heldygnsvård ska individen remitteras för akut bedömning inom specialistpsykiatrin. Vid mycket hög suicidrisk i samband med allvarlig psykisk störning där individen motsätter sig vård ska vård enligt LPT övervägas.
Bedömning och handläggning
Sammanväg all tillgänglig information från anamnes och kartläggning och ta ställning till eventuell diagnos. Vid fastställd diagnos bör en behandlingsplan göras tillsammans med individen där psykoedukativa åtgärder, självhjälp, psykologisk och farmakologisk behandling diskuteras. Överväg om remiss till specialistpsykiatrin behövs.
Finns det ett skadligt bruk eller beroende kan insatser från socialtjänsten övervägas. Vid behov kan samverkan initieras med samordnad individuell plan, SIP. Ta särskild hänsyn till minderåriga i hemmet.
Samtalet och kartläggningen kan i sig hjälpa individen att förstå sambandet mellan intag av alkohol, narkotika, läkemedel och/eller problematiskt spelande och de psykologiska eller psykosomatiska reaktionerna. I ett tidigt skede är ofta motiverande insatser, rådgivande samtal om riskbruk av alkohol eller en kort intervention tillräckligt för att tillståndet ska stabiliseras. Ge individen råd om egenvård, till exempel om sömnhygien eller fysisk aktivitet, och uppmana hen att söka igen om symtomen kvarstår eller förvärras.
Planera för uppföljning och utvärdering av eventuell behandling.
Remittera till specialistpsykiatrin
Om det behövs vidare utredning eller om individen bedöms lida av en psykiatrisk problematik av för svår grad för att kunna behandlas i primärvården bör patienten remitteras till specialistpsykiatrin. Det görs i samråd med individen och enligt överenskommelse om handläggning eller ansvarsfördelning.
En eventuell remiss ska innehålla en tydlig frågeställning eller preliminär diagnos samt redogörelse för redan utförda åtgärder och resultat av dessa.
Remissen ska sammanfatta:
- den psykiatriska anamnesen
- symtom och funktion
- genomförd utredning
- genomgången behandling
- patientens psykiska hälsotillstånd då den allmänmedicinska vården avslutas
- aktuell suicidriskbedömning
- aktuell läkemedelsbehandling.
Material
ADDIS (Alkohol Drog Diagnos Instrument), Socialstyrelsen
SCID-1, Socialstyrelsens metodguide
MINI, Socialstyrelsens metodguide
NODS-PERC, Kunskapsguiden (pdf, ny flik)
NODS-CLIP_svensk, Kunskapsguiden (pdf, ny flik)
LIE/BET livstid, Kunskapsguiden (pdf, ny flik)
Märkning
Kartläggning av psykisk ohälsa hos vuxna – specialistpsykiatri
Kartläggning av psykiatriska symtom är vägledande för diagnos, eventuell fortsatt diagnostisk utredning och val av stöd- och behandlingsinsatser.
Kartläggning av psykiatriska symtom är vägledande för diagnos, eventuell fortsatt diagnostisk utredning och val av stöd- och behandlingsinsatser.
Målgrupp eller situation
Vuxna som söker för psykisk ohälsa eller som i samband med annan sökorsak visar tecken på psykisk ohälsa.
Kunskapsläge
Bedömningsinstrument och medicinska test som rekommenderas i Socialstyrelsens nationella riktlinjer.
För att diagnostisera skadligt bruk, missbruk beroende av alkohol och narkotika:
- ADDIS, SCID-1 eller MINI (prioritet 3).
För att identifiera alkoholproblem:
- AUDIT (prioritet 1)
- upptäckt av nyligt intag, EtG eller EtS, urinprov (prioritet 2)
- långvarigt högt intag, CDT och PEth, blodprov (prioritet 2)
- långvarigt högt intag, GT, blodprov (prioritet 3)
- långvarigt högt intag, ASAT och ALAT, blodprov (prioritet 5)
- nyligt intag, mätning av alkoholhalten i urin (prioritet 7).
För att identifiera narkotikaproblem:
- DUDIT (prioritet 3)
- pågående eller nyligt intag, urinprov (prioritet 1)
- pågående eller nyligt intag, patientnära drogtest (prioritet 5)
- pågående eller nyligt intag, salivtest (prioritet 7).
Sammanfattning
Den inledande kartläggningen består av ett öppet samtal med individen, psykiatrisk anamnes, kroppslig undersökning och suicidriskbedömning. Ta gärna hjälp av närstående om individen godkänner det, samt tidigare journalhandlingar.
Psykisk ohälsa och uttryck för psykisk funktionsnedsättning beror ofta på flera faktorer i kombination, till exempel egen sårbarhet, arbetssituation, somatisk sjukdom, problem i viktiga relationer och hög social belastning. Vid kartläggningen undersöks samtliga faktorer.
Observera att symtombild för olika tillstånd kan skilja sig hos äldre.
Genomförande
Ett öppet samtal med utgångspunkt i individens berättelse och önskemål
Den psykiatriska anamnesen är grunden i utredningen. Utgångspunkten är individens egen sökorsak.
Ställ frågor rutinmässigt och explicit om det som kan vara svårt att ta upp spontant, till exempel skadligt bruk eller våld i familjen, övergrepp, suicidalitet eller självskadebeteende.
Anamnesstöd för psykiatrisk anamnes
Sökorsak
- Symtom och problem (enligt individen, omgivningen, inremitterande)
Påverkan
- Hur och när problemet eller symtomen märks
Konsekvenser för individen och personer i dess närhet (familj, sysselsättning, fritid)
Historia och förlopp
- Debut
- Varaktighet
- Förlopp, utlösande faktorer eller händelser
- Tidigare episoder eller svårigheter
- Behandlingskontakter (pågående/avslutade)
- Ärftlighet – psykisk sjukdom hos första- eller andragradssläktning
- Utvecklingsrelaterade avvikelser under barndomen (övergripande)
Livssituation
- Familj och relationer
- Sysselsättning
- Hälsovanor (stress, sömn, fysisk aktivitet)
- Omvälvande livshändelser
Aktuell psykisk ohälsa
- Allmäntillstånd, psykiska symtom
- Medicinering, psykofarmaka och/eller annan medicin (pågående och tidigare)
- Skadligt bruk av alkohol, narkotika, läkemedel och/eller problematiskt spelande
Socialt
- Boende, familjesituation, barn, utbildningsnivå, sysselsättning, fritid
- Psykosociala stressorer, till exempel sjukdom eller skadligt bruk i familjen, problem på arbetsplatsen, mobbning, ekonomiska problem eller omvälvande livshändelser
- Traumatiska erfarenheter
- Våldsutsatthet
- Aggressivt beteende eller egen våldsbenägenhet
Kroppslig hälsa
- Allmäntillstånd, kroppsliga symtom, ohälsa, funktionsnedsättning
- Vårdkontakter och behandling med anledning av för kroppslig ohälsa
- Allergier eller överkänslighet
Psykiskt status
- Yttre observationer
- Emotionell och formell kontakt
- Kognitiv funktion
- Minnessvårigheter
- Grundstämning
- Psykotiska symtom (hallucinationer, tankestörning)
- Psykomotorik
- Affekter
- Suicidalitet
Önskemål
- Önskemål om förändring, mål, förhoppningar om framtiden
- Önskemål om typ av hjälp
Strukturerad intervju
För att öka den diagnostiska tillförlitligheten kan den kliniska bedömningen kompletteras med en strukturerad intervju. Exempel på instrument är intervjumallen MINI och den semistrukturerad diagnostiska intervjun SCID-1.
Exempel på instrument som kan användas vid misstanke om skadligt bruk (missbruk) eller beroende:
- AUDIT – för alkoholvanor
- DUDIT– för drogvanor
- NODS-PERC, NODS-CLIP svensk eller LIE/BET livstid – för problematiskt spelande.
Somatisk undersökning och provtagning
Ta ställning till om den psykiatriska problematiken beror på eller kompliceras av kroppsligt tillstånd. Vad som ska ingå i den somatiska undersökningen kan justeras beroende på vad som framkommer i den somatiska och psykiatriska anamnesen och i observation.
Ingår i somatisk status:
- allmäntillstånd
- hjärta och lungor
- puls och blodtryck
- allmänt neurologisk status.
Blodstatus:
- Hb
- Na, K, Krea
- ALAT/ASAT/G-GT
- Albumin
- TSH
- S-Ca
- P-Glukos
- vid behov tillägg av kobalamin, homocystein 25-OH D-vit, PEth/CDT.
Vid behov medicinsk testning av alkohol och/eller narkotika.
Suicidriskbedömning
Genomför alltid en strukturerad suicidriskbedömning.
Förslag på sonderande frågor för att värdera suicidrisk:
- Har du tankar om att livet inte är värt att leva?
- Har du tänkt ut hur och när du ska begå självmord?
- Har du tillgång till medel eller tänkt skaffa dig medel för att utföra din plan?
- Har du någon gång gjort ett självmordsförsök?
Vid akut eller hög suicidrisk eller behov av psykiatrisk heldygnsvård ska individen remitteras för akut bedömning inom specialistpsykiatrin. Vid mycket hög suicidrisk i samband med allvarlig psykisk störning där individen motsätter sig vård ska vård enligt LPT övervägas.
Bedömning och handläggning
Sammanväg all tillgänglig information från anamnes och kartläggning och ta ställning till eventuell diagnos. Vid fastställd diagnos bör en behandlingsplan göras tillsammans med individen där psykoedukativa åtgärder, psykologisk och farmakologisk behandling, samt fördjupad diagnostisk utredning diskuteras.
Finns det ett skadligt bruk (missbruk) eller beroende kan insatser från socialtjänsten övervägas. Vid behov kan samverkan initieras med samordnad individuell plan, SIP. Ta särskild hänsyn till minderåriga i hemmet.
Samtalet och kartläggningen kan i sig hjälpa individen att förstå sambandet mellan intag av alkohol, narkotika, läkemedel och/eller problematiskt spelande och de psykologiska eller psykosomatiska reaktionerna. Den första insatsen efter kartläggning är ofta motiverande för att få individen att stanna i behandling. Psykologiska och psykosociala insatser planeras enligt individens behov, önskemål, förmåga och motivation. Farmakologiska insatser sätts in efter bedömning och vid behov. Ge individen råd om egenvård, till exempel sömnhygien eller fysisk aktivitet.
Planera för uppföljning och utvärdering av eventuell behandling.
Insatser som specialistpsykiatrin kan erbjuda
Psykologiska behandlingar
- Kognitiv beteendeterapi (KBT)
- Psykodynamisk terapi (PDT)
- Interaktionell terapi
- Parterapi enligt Behavioral couples therapy (BCT)
- Contingency management (CoM)
Psykosociala behandlingar
- Motivationshöjande behandling (MET)
- Återfallsprevention (ÅP)
- Community reinforcement therapy (CRA)
- Tolvstegsbehandling
- Social behaviour network therapy (SBNT)
- Motiverande samtal (MI)
- MATRIX-programmet
- Familjebehandling för ungdomar
Farmakologisk behandling
Läkemedelsbehandling av beroendesyndromet:
- behandling av alkoholberoende med disulfiram, akamprosat eller naltrexon
- bensodiazepinnedtrappning vid långvarigt bruk av bensodiazepiner
- nedtrappning vid opioidberoende
- LARO vid opioidberoende med buprenorfin-naloxon eller metadon.
- vid alkoholberoende med bensodiazepiner
- vid alkoholberoende med klometiazol
- vid alkoholberoende med karbamazepin
- vid opioidberoende med buprenorfin
- vid opioidberoende med metadon.
Vid misstanke om samsjuklighet
Finns det misstanke om samsjuklighet tar man ställning till om det bör göras en fördjupad utredning.
Läs mer i vård- och insatsprogrammen för
Material
ADDIS (Alkohol Drog Diagnos Instrument), Socialstyrelsens metodguide
SCID-1, Socialstyrelsens metodguide
MINI, Socialstyrelsens metodguide
NODS-PERC, Kunskapsguiden (pdf, ny flik)
NODS-CLIP_svensk, Kunskapsguiden (pdf, ny flik)
LIE/BET livstid, Kunskapsguiden (pdf, ny flik)
Märkning
Metoder för att kartlägga spelproblem eller spelberoende
Att identifiera och kartlägga spelproblem (spel om pengar) ger möjlighet att ge rätt insatser och därmed minska de negativa konsekvenserna av spelproblem.
Att identifiera och kartlägga spelproblem (spel om pengar) ger möjlighet att ge rätt insatser och därmed minska de negativa konsekvenserna av spelproblem.
Målgrupp eller situation
Individer som kommer i kontakt med verksamheter inom hälso- och sjukvården eller socialtjänsten och som kan ha ett spelproblem eller beroende av spel om pengar.
Kunskapsläge
Socialstyrelsens rekommendationer för behandling av spelmissbruk och spelberoende anger att hälso- och sjukvården och socialtjänsten bör använda bedömningsinstrument vid utredning av missbruk eller beroende av spel om pengar.
Hälso- och sjukvården och socialtjänsten kan använda speldagbok för att få information om spelmönster hos individer med missbruk eller beroende av spel om pengar.
Kompetenskrav
Enligt arbetsgivarens beslut. Utbildning krävs för att använda ASI.
Sammanfattning
Bedömningsinstrument kan användas som del i utredning och diagnostisering i hälso- och sjukvården och hos socialtjänsten vid bedömning och beslut om insatser.
Genomförande
Vid utredningar, bedömningar, diagnostisering och beslut om insatser fungerar bedömningsinstrument som komplement. Vid misstänkt eller konstaterat problematiskt spelande eller spelberoende (spel om pengar) används bedömningsinstrumenten NODS, PPGM, PGSI och/eller ASI Spel.
Sammanställning av bedömningen och resultatet av frågeformulären bör återkopplas till individen på ett neutralt sätt med fokus på individens egna tankar om resultatet, se Gott bemötande.
Vid spelberoende och samtidigt substansberoende och/eller annan psykiatrisk diagnos behöver socialtjänsten göra en sedvanlig utredning och bedömning enligt SoL och hälso- och sjukvården en kartläggning av psykisk ohälsa.
Olika bedömningsinstrument
Formulär för bedömning används som en del i en utredning av spelberoende och som underlag i diagnostisering.
- NODS
Mäter svårighetsgraden utifrån kategorierna riskabla spelvanor, spelproblem samt spelmissbruk eller spelberoende. NODS finns i tre versioner som mäter spelandet under tidsrymderna livstid, senaste året respektive senaste 30 dagarna. - PPGM
Mäter graden av spelproblem utifrån kategorierna patologisk spelare, problemspelare och riskspelare under det senaste året. - PGSI
Mäter förekomsten av spelproblem utifrån kategorierna spelproblem, förhöjd risk för spelproblem och viss risk för spelproblem under det senaste året. - ASI Spel
Tillägg till ASI för kartläggning och bedömning av spelproblem. Frågorna omfattar spelandets historik och konsekvenser, samt graden av hjälpbehov.
De första tre instrumenten kan användas tillsammans med ASI Spel för att ta reda på vilka spel individen spelar och hur länge problemet har funnits.
Vid samtidigt missbruk eller beroende av substans
När det finns ett spelproblem eller spelberoende och samtidigt missbruk (skadligt bruk) eller beroende av substans kan ASI Spel användas i kombination med ASI Grund.
Speldagbok
Speldagbok i form av timeline follow-back kan användas för att visa på individens spelmönster. Den kan både bidra till att individen själv blir medveten om sitt spelbeteende och ge underlag för bedömning och planering av behandling. Beskrivningen av spelmönstret kan också vara ett stöd i att hantera till exempel ett återfall.
Bedömning och fortsatta insatser
Om spelberoende konstateras efter gjord utredning är den rekommenderade behandlingen kognitiv beteendeterapi (KBT), som också kan kompletteras eller kombineras med motiverande samtal (MI). Uppföljning av fortsatta hjälpbehov kan göras med formuläret ASI Spel Uppföljning.
Material
Behandling av spelmissbruk och spelberoende, Socialstyrelsens kunskapsstöd
Ladda ner bedömningsinstrument, Kunskapsguiden
Om spelproblem, Kunskapsguiden
Om spelproblem, Folkhälsomyndigheten
Märkning
Utreda och bedöma behov av insatser för vuxna enligt SoL
Att utreda och bedöma individens behov av stöd, vård eller behandling inför biståndsbeslut.
Att utreda och bedöma individens behov av stöd, vård eller behandling inför biståndsbeslut.
Målgrupp eller situation
Vuxna individer som själva ansökt om stöd, vård eller behandling alternativt att socialtjänsten har fått in en anmälan om att en individ behöver stöd eller hjälp utifrån missbruk eller beroende.
Kunskapsläge
Socialtjänstens utredningsarbete regleras i socialtjänstlagen (11 kap. SoL) samt i Socialstyrelsens allmänna råd och föreskrifter (SOSFS 2014:5).
Kompetenskrav
Enligt socialtjänstlagen ska det finnas personal med lämplig utbildning och erfarenhet för utförande av uppgifter inom socialtjänsten (3 kap. 3 §).
Sammanfattning
Socialtjänsten ska inleda utredning efter att en individ själv ansökt om stöd, vård eller behandling alternativt att en anmälan kommit in om att en individ behöver stöd eller hjälp med till exempel sina alkohol- och/eller narkotikaproblem. Syftet med utredningen är att kartlägga individens resurser och svårigheter och ligger till grund för biståndsbeslut.
Genomförande
Socialtjänsten utreder vilka insatser som behövs genom att individen berättar om sin situation och sitt behov av stöd och hjälp. Socialnämndens insatser för individen ska utformas och genomföras tillsammans med hen (3 kap. 5 § SoL). Individen ska alltid informeras om varför utredningen görs och om sin rätt till medbestämmande. Informationen behöver anpassas efter individens kognitiva förmåga och upprepas vid flera kontakttillfällen.
Socialtjänsten är skyldig att utan dröjsmål inleda en utredning om de, till exempel genom en ansökan eller anmälan, får kännedom om något som kan leda till åtgärder från socialtjänsten.
Om informationen fås genom en anmälan eller på annat sätt görs först en s.k. förhandsbedömning. En förhandsbedömning är inte en mindre utredning utan en bedömning av om socialtjänsten ska inleda en utredning eller inte utifrån exempelvis inkomna uppgifter i anmälan, tidigare kännedom eller genom kontakt med individen.
I samtal med individen om rätten till bistånd enligt SoL kan man behöva motivera individen till att ta emot insatser om individen inte själv är motiverad till att ta emot hjälp.
Utredningen
Att utreda enligt socialtjänstlagen (SoL) innebär att samla in den information som behövs för att få fram ett beslutsunderlag för att kunna bevilja eller avslå en ansökan alternativt besluta om andra åtgärder. I beslutet ska det bland annat framgå:
- vad individen ansökt om
- vilket beslut som har tagits
- vilken tid beslutet gäller
- information om rätten att överklaga.
Som underlag till utredning av missbruks- och beroendeproblematik används ofta något av de bedömningsinstrument som rekommenderas i de nationella riktlinjerna för vård och stöd vid missbruk och beroende. Det bedömningsinstrument som rekommenderas främst är ASI för vuxna och ADAD för ungdomar. Vid utredning av spelberoende finns även andra formulär för kartläggning och bedömning.
När utredning inte är frivilligt
Utredning och beviljade insatser är frivilliga förutom om det finns skäl att bereda någon tvångsvård enligt lagen om vård av missbrukare i vissa fall (LVM) eller, för den som fyllt 18 men inte 20 år, lagen med särskilda bestämmelser om vård av unga (LVU). Utredning ska även inledas om det föregåtts av en begäran om yttrande, exempelvis från en annan myndighet.
Uppföljning
Alla beslut ska följas upp regelbundet och alltid omprövas vid förändrade behov. Det är centralt att bedöma individens behov vid uppföljning av individuellt behovsprövade insatser. Även om individens behov är utredda innan ett beslut kan situationen ha förändrats. Därför är det viktigt att följa upp insatsen och uppmärksamma om behoven har förändrats.
Den kontinuerliga uppföljningen kan göras enligt genomförandeplan, vårdplan eller motsvarande. Om individen har behov av samordning av insatser ska uppföljningen göras via en samordnad individuell plan, SIP. ASI kan användas som uppföljningsinstrument både på individ- och verksamhetsnivå. Se även Systematisk uppföljning på individnivå.
Märkning
Strukturerad klinisk bedömning av suicidrisk
En bedömning av suicidrisk görs för att förhindra och förebygga suicid. Bedömningen ligger till grund för åtgärder för att minska risken.
En bedömning av suicidrisk görs för att förhindra och förebygga suicid. Bedömningen ligger till grund för åtgärder för att minska risken.
Målgrupp eller situation
Individer som ger uttryck för tankar på suicid eller uppvisar ett beteende som ger misstanke om suicidalitet, eller har sjukdomar och tillstånd som ökar suicidrisken.
Vid psykisk ohälsa ska bedömning göras vid nybesök, akutbesök, in- och utskrivning i heldygnsvård och när man tar ställning till permission. Vid återbesök bör suicidrisken alltid värderas.
Kunskapsläge
Enligt beprövad erfarenhet ger en strukturerad klinisk suicidriskbedömning goda förutsättningar för att sätta in rätt insatser för att förhindra suicid. Prognosen är god, också för de som har överlevt ett suicidförsök.
Kompetenskrav
All personal som kommer i kontakt med individer som kan ha förhöjd suicidrisk ska ha kompetens att göra en första bedömning av suicidalitet. En strukturerad klinisk suicidriskbedömning görs av de som har kompetens enligt arbetsgivarens beslut.
Sammanfattning
Gör en strukturerad klinisk bedömning av suicidrisken genom att:
- skapa en förtroendefull relation
- systematiskt hämta in relevant information om individens livssituation, bakgrund, sjukdomsbild, symtom och beteende, och ta del av tidigare dokumentation
- bedöma individens psykiska och fysiska status
- identifiera risk- och skyddsfaktorer
- väga samman alla delar i en helhetsbedömning
- dokumentera bedömningen.
OBS! Risken för suicid ökar inte av att man ställer frågor. Tystnad kring individens tankar om suicid riskerar däremot att förstärka känslor av skam och skuld som suicidala individer ofta brottas med.
En noggrann suicidriskbedömning ökar möjligheten att upptäcka om en individ är suicidnära så att man kan erbjuda stöd och hjälp. Exempel på åtgärder kan vara individuell kris- eller säkerhetsplan, hjälp att etablera rätt kontakt inom vården, kontakt med närstående, hjälpa individen att se lösningar på sina problem och återbesök.
Om suicidrisken bedöms vara akut eller behov av psykiatrisk heldygnsvård finns ska individen remitteras för akut bedömning inom psykiatrisk vård.
Genomförande
Inled med information om samtalets syfte, ramar, struktur. Gör en kartläggning av individens aktuella livssituation och bakgrund. Skapa en förtroendefull relation genom att visa intresse och engagemang för individens berättelse innan du börjar ställa frågor om suicid.
Närvaro och aktivt lyssnande är centrala delar i ett samtal med en individ som är suicidal. Lyssnande utan ord uppfattas ofta som en trösterik åtgärd. Det är ett förtroende att bli mottagare av suicidal kommunikation.
Visa acceptans för tankar om suicid som en möjlig utväg. Försök avdramatisera genom att säga att det är vanligt att tänka på suicid när man har det svårt. Undvik att argumentera med individen i en akut situation, och försök att avvakta med konkreta åtgärdsförslag.
Suicidala individer är som regel ambivalenta, man vill inte dö men ser ingen annan utväg.
Suicid trots en välgjord riskbedömning
Suicid kan inträffa trots en noggrann och välgjord suicidriskbedömning, eftersom suicidrisken hos en individ varierar över tid och påverkas av faktorer som vården saknar inflytande över. Tankar på och planering för suicid kan ha funnits länge, men själva suicidhandlingen är ofta impulsstyrd. Förloppet kan vara särskilt snabbt och fluktuerande för barn och ungdomar.
Involvera närstående
Motivera till att involvera närstående om det är möjligt, särskilt när individens berättelse och beteende inte stämmer överens eller när det behövs kompletterande information för att förstå individens situation. Information från närstående kan vara avgörande i en suicidriskbedömning, till exempel om förändringar i individens beteende. Vid bedömning av suicidrisk hos barn och ungdomar ska förälder eller vårdnadshavare alltid involveras.
Undantag gäller när det finns skäl som gör det olämpligt att närstående eller vårdnadshavare är delaktiga, till exempel om man misstänker någon form av våld eller förtryck.
Samtal med barn och ungdomar
Samtal med barn och ungdomar bör anpassas efter mognadsgrad. Många barn och ungdomar är återhållsamma med information och det är därför bra att ställa öppna frågor, använda ett rakt och konkret språk och ställa följdfrågor.
Föräldrar eller vårdnadshavare
Bedömning av barn och ungdomar ska alltid innefatta information från förälder eller vårdnadshavare. Är de inte närvarande ska de bjudas in eller, i sista hand, kontaktas per telefon.
Det är bra att ha pratat om reglerna för sekretess med barnet eller ungdomen, om när föräldrar eller vårdnadshavare måste informeras och deras roll i säkerhetsplaneringen och behandlingen.
Samtal både tillsammans och var för sig
Det kan det vara bra att inleda och avsluta samtalet gemensamt med förälder eller vårdnadshavare, om man är tydlig med att både barnet eller ungdomen och vårdnadshavare kommer att ha möjlighet att prata enskilt. Föräldrarna kan reagera starkt på att deras barn tänker på döden och det kan verka hindrande. Men separata samtal bör inte hållas av olika behandlare eftersom det försvårar möjligheten till en sammanvägd bedömning.
Psykiskt status
En bedömning av psykiskt status görs under samtalet genom observationer av:
- individens yttre
- kognitiv funktion (vakenhet, orientering, uppmärksamhet och minne)
- psykomotorik (inklusive mimik och eventuella tics)
- samspel (formell och emotionell kontakt, kommunikation)
- stämningsläge
- tankeinnehåll
- suicidalitet
- insikt samt inställning till vård.
Förslag på frågor om suicidalitet
Utgå från det som individen berättat och anpassa frågorna efter vad som är aktuellt i samtalet. Använd de ord som känns naturliga och de som individen själv använder.
Nedstämdhet
- Hur mår du?
- Hur fungerar ditt liv just nu?
- Känns livet meningslöst?
- Känner du hopplöshet?
Dödstankar
- Har det hänt något särskilt i ditt liv som gör att du inte orkar leva?
- Har du tänkt att det skulle vara bättre om du var död?
- Känner du någon som har tagit sitt liv?
Dödsönskan
- Har du önskat att du vore död?
- Har du velat somna för alltid?
Suicidtankar
- Har du tänkt att du skulle skada dig själv på något sätt?
- Tänker du på att ta livet av dig?
- Hur länge har du tänkt på självmord som en möjlig utväg?
- Vill du berätta varför självmord känns som en utväg för dig?
- Hur ofta tänker du på självmord?
- Hur starka är tankarna? Kan du distrahera dig från dem?
Suicidimpulser
- Har du varit nära att ta livet av dig?
- Är du rädd för att dina suicidtankar ska övergå i handling?
- Är det något som hindrar dig?
Suicidavsikt eller planerar suicid
Har du förberett ett självmordsförsök? Har du:
- funderat på hur du skulle kunna ta ditt liv?
- bestämt tid eller plats?
- valt metod? Vilken?
- skaffat utrustning för att ta ditt liv?
- för avsikt att genomföra planerna?
- tillgång till någon självmordsmetod i ditt hem?
- skrivit avskedsbrev?
- gjort dig av med saker som du inte vill ska finnas kvar efter dig?
Suicidhandling
- Har du någon gång gjort ett självmordsförsök?
- När och var?
- Hur gjorde du då?
- Varför valde du just den metoden?
- Vad fick dig att avbryta självmordsförsöket?
Riskfaktorer
Kartläggning av individens riskfaktorer ingår i helhetsbedömningen. Riskfaktorer kan bara ge vägledning i suicidriskbedömningen och bör viktas och vägas samman med annan information.
Suicidalitet
- Tidigare suicidförsök.
- Praktiska förberedelser för suicid.
- Suicidal kommunikation.
- Erfarenhet av suicid i familjen (eller hos andra närstående).
- Har tillgång till vapen och medel som kan användas vid suicid.
Om individen har gjort flera suicidförsök och/eller använt en metod med hög förväntad dödlighet (till exempel hängning, dränkning, skjutning, gasning och hopp från hög höjd eller framför fordon) och/eller har flera psykiatriska diagnoser är risken särskilt stor.
Psykiatriska tillstånd och somatiska sjukdomar
Alla psykiatriska tillstånd innebär en förhöjd suicidrisk, särskilt vid svåra tillstånd. Somatiska sjukdomar som också kan öka risken är:
- cancer
- KOL
- svår smärta
- kronisk neurologisk sjukdom.
Ålder och kön:
- hög ålder
- manligt kön.
Symtom att vara särskilt uppmärksam på:
- svår ångest
- nedstämdhet
- glädjelöshet
- hopplöshet
- skamkänslor, skuldkänslor
- agiterad, upprörd
- irritabilitet
- labil affekt (t. ex. emotionell instabilitet)
- misstänksamhet
- lättkränkthet
- självskadebeteende
- bristande problemlösningsförmåga
- utagerande impulsivt beteende, aggressivt beteende
- sömnstörning
- alkoholpåverkan, substanspåverkan
- idealiserar suicid.
Situation:
- nyställd psykiatrisk diagnos
- in- och utskrivning från sluten psykiatrisk vård
- avbrott i vård och behandling och/eller byte av behandlare eller enhet.
Sociala faktorer:
- utsatt för: mobbning, fysiskt våld, andra typer av våld, förtryck, sexuellt utnyttjande (eller motsvarande traumatiska händelser)
- kriminellt beteende, fysiskt våldsamt beteende
- relationsproblem, familjeproblem
- social isolering, ensamhet, utanförskap till följd av sexuell läggning, otillräckligt socialt stöd
- känsla av förlust, förlust av personlig relation, förlorat jobbet (även förlust av social status, förlust av funktioner p.g.a. sjukdom och åldrande)
- asylansökan avslagen.
Ytterligare riskfaktorer för barn och ungdomar:
- konflikt mellan barn och förälder
- utsatt för omsorgssvikt
- psykisk ohälsa i familjen
- substansmissbruk i familjen
- utsatt för gromning
- start och höjning av antidepressiv medicinering.
Skyddsfaktorer
Man bör vara försiktig när man väger risk- och skyddsfaktorer mot varandra eftersom det saknas kunskap om hur skyddsfaktorerna kompenserar för riskfaktorerna. Skyddsfaktorerna har störst påverkan på lång sikt och skyddar inte nödvändigtvis mot en akut suicidrisk.
Skyddsfaktorerna innebär att individen
- har ett stödnätverk (t. ex. familj, vänner, skola, arbetsplats, föreningsliv)
- befarar negativa konsekvenser för närstående
- har förmåga till nära relation
- har husdjur
- upplever en känsla av meningsfullhet (t ex när det gäller fritidsintressen, arbete och studier)
- har en stabil livssituation
- är kapabel till problemlösning
- har övertygelser som fördömer suicid (såsom motstånd mot suicid, eller religiös tro som tar avstånd från suicid)
- är hjälpsökande
- har förtroende för hälso- och sjukvården
- känner rädsla för kroppsligt obehag vid suicid eller rädsla för men efter suicidförsök.
Barn och ungdomar
För barn och ungdomar är de främsta skyddsfaktorerna
- goda relationer i familjen (t. ex. positiv tid tillsammans samt omsorg och monitorering av den unga)
- en fungerande skolsituation
- stödjande kamratrelationer.
Suicid vid missbruk (skadligt bruk) och beroende
I Socialstyrelsens samlade stöd för patientsäkerhet nämns substansbrukssyndrom som en av fem psykiatriska diagnosgrupper som innebär förhöjd suicidrisk. Även spelberoende är ett tillstånd som innebär hög risk för suicid. Särskilt hög är suicidrisken om det skadliga bruket förekommer i kombination med psykosocial problematik, samsjuklighet med annan psykisk sjukdom och/eller kroppsliga komplikationer.
Suicidrisken kvarstår över tid när det gäller denna patientgrupp. Även efter avslutat skadligt bruk/beroende finns ofta delar av den psykosociala problematiken kvar, som till exempel ensamhet, då individen har tvingats bryta med sitt tidigare umgänge. Sorg och skam är två andra faktorer som ökar suicidrisken, även efter avslutat skadligt bruk/beroende.
Det bör också noteras att individer med skadligt bruk eller beroende har hög tillgång till självmordsredskap i form av narkotiska preparat och alkohol. De löper en ständigt förhöjd risk för intoxikation med dödlig utgång, även om det inte alltid finns en direkt suicidavsikt. Det destruktiva intaget av alkohol och narkotika kan i sig ses som en riskbeteende som kan leda till suicid.
Skattningsskalor
Skattningsskalor kan fungera som stöd vid bedömning av suicidrisk för att säkerställa att inga viktiga frågor missas. Inga skattningsskalor har tillräcklig tillförlitlighet för att förutsäga framtida suicid. De får därför aldrig ersätta den kliniska intervjun och individens berättelse.
- SUAS/SUAS-S – Suicide Assessment Scale, självskattningsformulär (pdf, ny flik)
- C-SSRS – Columbia självmordsbenägenhet bedömningsskala för bedömning av suicidrisk och suicidalt beteende (pdf, ny flik)
- SIS – Suicidal Intent Scale, intervjubedömning av suicidrisk efter suicidförsök (pdf, ny flik)
Bedömning och fortsatta insatser
Riskbedömning
Värdera utifrån den samlade kartläggningen inklusive psykiskt status om suicidrisken är låg, måttlig, hög eller svårbedömd, se nedan. Gör en helhetsbedömning som baseras på den genomförda kartläggningen av individens livssituation och bakgrund inklusive eventuella utlösande händelser, psykiskt status samt risk- och skyddsfaktorer.
Varje bedömning av suicidrisk ska utgå från individens unika situation. Suicid är en komplex händelse och därför måste alltid en individuell bedömning göras.
Suicidriskbedömningen ska dokumenteras noggrant och vara lätt att hitta. Redogör för den samlade bedömningen inklusive hur akuta och underliggande faktorer för suicidrisk vägs in.
Risknivåer
Gradera risken baserat på den sammanvägda kliniska bedömningen. Risknivåerna ska tillämpas tillsammans med förslag på åtgärder och insatser för att minska suicidrisken, se nedan.
Låg risk
Suicidrisken bedöms inte avvika från risken hos befolkningen i stort.
Måttlig risk
Suicidrisken bedöms vara tydligt förhöjd jämfört med befolkningen i stort utan att motsvara hög risk.
Hög risk
Suicidrisken bedöms vara kraftigt förhöjd jämfört med andra individer med psykiatriska tillstånd.
Svårbedömd risk
Anges i situationer då det är extra svårt att bedöma suicidrisken på ett tillförlitligt sätt. Det kan till exempel bero på bristfällig information, medicinpåverkan, berusning, otydlig eller ambivalent suicidal kommunikation.
Återkoppling
Bedömningen ska återkopplas till individ och närstående. När man förmedlar den bedömning som gjorts ska man beskriva allvarlighetsgraden och de viktigaste faktorerna som medför risk, men också något positivt för att ge hopp.
Åtgärder och insatser för att minska suicidrisken
Man kan förstärka skälen att vilja leva genom att fokusera på möjligheter till förändring, inte bara risker, problem och svårigheter. Prata gärna om det individen anger som skyddande, till exempel omsorg om närstående.
För alla risknivåer
- Bekräfta de svåra känslorna.
- Hjälp individen att fokusera på skyddsfaktorerna och positiva ämnen.
- Involvera närstående och/eller vårdnadshavare, om det inte bedömts som olämpligt.
- Identifiera tillsammans stressorer eller vidmakthållande faktorer som kan tas bort eller minskas.
- Hjälp till med psykosocial avlastning.
- Hjälp individen att planera hjälpsam aktivitet efter färdig bedömning.
- Se till att individen vet vart hen kan vända sig i ett krisläge.
Låg risk
Fortsätt med sedvanlig behandling och uppföljning av psykiatriskt tillstånd.
Måttlig risk
Hjälp individen att få kontakt med specialistpsykiatrin om det inte redan finns.
- Se till att behandlingen följs upp med snar tid för ny kontakt.
- Fortsätt med täta bedömningar av suicidrisken.
- Skriv en säkerhetsplan tillsammans med individen.
- Sätt in specifik behandlingsinsats mot det psykiatriska tillstånd som leder till den förhöjda suicidrisken om det inte redan finns.
Hög risk
Erbjud daglig uppföljning eller inläggning i psykiatrisk heldygnsvård. Om individen inte accepterar frivillig heldygnsvård överväg alltid LPT (tvångsvård).
Vid suicidrisk och samtidigt skadligt bruk eller beroende bör man överväga anmälan enligt LVM om vårdbehovet inte kan tillgodoses på annat sätt. Bedöm också behovet av tillsynsnivå, utevistelse och permissioner. Vid mycket hög risk bör man överväga kontinuerlig tillsyn (extravak) för att förhindra suicid.
Svårbedömd risk
Vid svårbedömd risk eller om individen är oförmögen att delta i en rimlig säkerhetsplanering, kan man behöva vidta åtgärder för att förbättra förutsättningarna för bedömningen. Vid svårbedömd risk bör man ha en snar uppföljning och ta hjälp av närstående. Det kan bli aktuellt med akut omhändertagande eller inläggning i psykiatrisk heldygnsvård.
Involvera närstående och vårdnadshavare
Närstående ska alltid involveras så länge det inte finns särskilda skäl som gör det olämpligt, till exempel om man misstänker någon form av våld eller förtryck. Närståendes oro ska alltid tas på allvar.
Samtala om fördelarna med att närstående deltar i vårdplaneringen. Om individen motsätter sig kontakt med närstående bör man fråga varför. Ibland behövs ett motivationsarbete, till exempel när individen inte vill “belasta” de närstående med sina bekymmer.
Upprätta en kris- eller säkerhetsplan
Alla individer med medelhög eller hög suicidrisk ska ha en vårdplan och en kris- eller säkerhetsplan som regelbundet uppdateras och som är kända av individen, närstående och alla som deltar i individens behandling. Planen ska finnas i journalen.
Kris- eller säkerhetsplanen skrivs tillsammans med individen och de närstående. Planen syftar till att minska riskfaktorer och stärka skyddsfaktorer. Den ska inrikta sig på hur man minskar individens sårbarhet och på strategier för att hantera triggers, suicidtankar och impulser. Hur individen deltar i säkerhetsplaneringen ger viktig information om suicidrisken.
Innehåll i en säkerhetsplan
Förslag på rubriker i en säkerhetsplan:
- Aktuella symtom och händelser som lett fram till ett ev. suicidförsök
- Sårbarhetsfaktorer
- Triggers (utlösande händelser)
- Varningstecken
- Individens egna strategier
- Kontakter i det egna nätverket i en akut situation
- Närstående och/eller vårdnadshavares strategier
- Risksanering
- Kontakter inom vården i en akut situation
- Vem gör vad om individen slutar delta i planerad vård
Sammanhängande vårdkedja
Glapp i vårdkedjan ökar suicidrisken, därför behöver vårdkedjan vara sammanhängande.
En sammanhängande vårdkedja innebär att man har en struktur för hur man delar information mellan olika vårdgivare, att ordinarie behandlare finns kvar och att man remitterar till en kompletterande resurs och inte bort från den egna verksamheten. Upprätta en tydlig vårdplan och genomför samordnad individuell planering (SIP) vid behov.
I samband med utskrivning från psykiatrisk heldygnsvård
Tiden efter utskrivningen från heldygnsvård är en riskperiod och därför bör individen följas upp för förnyad bedömning inom en vecka. Innan kontakt etablerats bör det vara möjligt för individen att vid behov ringa till avdelningen och till mottagande enhet. När kontakt med öppenvården etablerats kan det inledningsvis behövas täta återbesök.
Ny suicidriskbedömning vid återbesök
En ny bedömning av suicidrisken ska göras vid varje återbesök. Är återbesöken täta kan man göra en mindre omfattande bedömning. Bedömningen ska dokumenteras med en kort motivering, som sedan kan användas som underlag i samtal med individen och för att följa risken över tid.
Material
Suicid, Patientsäkerhet, Socialstyrelsen
Självmordsriskbedömning, Deplyftet
Konsten att rädda liv – till dig som jobbar inom vården, kort film
Kontakter
Bris - Barnens rätt i samhället, telefon 116 111
Jourhavande medmänniska, telefon 08-702 16 80
Jourhavande präst, telefon 112
Mind Självmordslinjen, telefon 90 101 eller chatt på mind.se
Informationsmaterial för individen själv och närstående
Fakta och råd, 1177
Att ge stöd till någon med självmordstankar, för närstående/anhöriga och personal, 1177
Suicidstegen – ett sätt att identifiera suicidrisk, Nationellt kliniskt kunskapsstöd (pdf, ny flik)
SuicideZero, ideell organisation
Mind, ideell förening
Närståendehäfte för den som mist en person i självmord, Betaniastiftelsen
Märkning
Graviditet
Socialtjänsten ska ta reda på vilket stöd en gravid kvinna med samtidigt missbruk eller beroende behöver för att barnet ska få en så stabil situation som möjligt och födas utan skador.
Socialtjänsten ska ta reda på vilket stöd en gravid kvinna med samtidigt missbruk eller beroende behöver för att barnet ska få en så stabil situation som möjligt och födas utan skador.
Målgrupp eller situation
Gravida kvinnor med riskbruk, missbruk eller beroende, och i vissa fall deras partner.
Kunskapsläge
Socialstyrelsens skrivelse Gravida kvinnor med missbruk och barn som lever i familjer med missbruksproblem.
Kompetenskrav
Enligt arbetsgivarens beslut.
Sammanfattning
En gravid kvinna med riskbruk eller samtidigt skadligt bruk(missbruk) och beroende i kontakt med socialtjänsten ska i första hand motiveras till och få stöd till kontakt med mödrahälsovården alternativt erbjudas stöd i kontakt med kvinnoklinik om hon vill avsluta graviditeten.
Vid skadligt bruk(missbruk) och beroende är det socialtjänstens uppgift att
- ta reda på vilken typ av hjälp och behandling som kvinnan bör erbjudas, till exempel i öppenvård eller placering på HVB-hem
- motivera till stöd från socialtjänsten och/eller HVB om det finns osäkerhet om föräldraförmågan
- fråga efter en eventuell partners behov och ha en dialog om kvinnans boendesituation
- undersöka om det finns ett behov av skydd för kvinnan och barnet
- undersöka om det finns skäl för att omhänderta kvinnan enligt LVM
- ta ställning till om spädbarnet behöver omhändertas enligt LVU.
Genomförande
Socialtjänsten har ett stort ansvar att arbeta uppsökande och försöka nå den som är gravid och har ett missbruk, så snart det har kommit till socialtjänstens kännedom. När det kommer till att motivera till att ta emot stöd är tidig intern samverkan mellan socialtjänstens vuxenenhet och barn- och ungdomsenhet central.
Riskbruk av alkohol under graviditet hanteras generellt inom mödrahälsovården, men det är alltid bra att ställa frågan även inom socialtjänsten.
Stöd och behandling hos socialtjänsten och i öppenvården
Om kvinnan är aktuell inom socialtjänsten av annan anledning än missbruk och beroende, men det kommer till socialtjänstens kännedom, motivera och stötta då till kontakt med vuxenverksamhet så att kvinnan så snart som möjligt kan få information om vilka insatser för det skadliga bruket (missbruket) som kan erbjudas. De flesta gravida kvinnor är mycket motiverade till att ta emot hjälp och stöd under graviditeten för att föda ett friskt barn och inte minst för att behålla det.
Om kvinnan avser att behålla barnet, erbjud kvinnan stöd och behandling i öppenvård eller på HVB-hem (hem för vård eller boende). Om kvinnan accepterar vård gör man en planering tillsammans för hur stödet ska se ut och vilket innehåll behandlingen ska ha. Drogtester kan vara ett viktigt stöd i drogfriheten. Motivera till ansökan om stöd i föräldraskapet hos socialtjänstens verksamhet för barn och unga. Då finns också möjlighet att planera en eventuell föräldra-barnplacering på HVB om det tidigt finns osäkerhet kring föräldraförmågan.
Fråga om det finns en partner och om hen behöver stöd och behandling, i första hand om det finns en relation och man vill ha en gemensam framtid.
Ha en dialog kring boendesituation och behov av stöd i att hitta godtagbar bostad.
Medicinsk avgiftning vid aktivt skadligt bruk
Om kvinnan har ett känt aktivt skadligt bruk (missbruk) och beroende, motivera till och stötta drogfrihet snarast och till medicinsk avgiftning via hälso- och sjukvården vid behov. Syftet är att kvinnan med klart huvud ska kunna fatta bra beslut angående kommande föräldraskap.
Tvångsomhändertagande med stöd av LVM
Om kvinnan tackar nej till insatser och förnekar ett känt aktivt skadligt bruk (missbruk) eller beroende, måste man ta ställning till om hon bör tvångsomhändertas med stöd av LVM (lagen om vård av missbrukare i vissa fall).
Graviditet och ett skadligt bruk (missbruk) eller beroende är i sig inte tillräckligt skäl för tvångsvård, utan det är digniteten i det skadliga bruket (missbruket) eller beroendet som är avgörande. Man måste bedöma om kvinnans skadliga bruk (missbruk) eller beroende är så allvarligt så hon hade omhändertagits även om hon inte var gravid. I vissa fall har man argumenterat att kvinnan inte fullt ut förstått riskerna och konsekvenserna för det kommande barnet om hon fortsätter sitt skadliga bruk (missbruk). Då har det handlat om att kvinnan utsätter sin egen psykiska hälsa för fara, även om kriterierna i övrigt inte är uppfyllda. Rättspraxis är inte tydlig utan varje fall måste prövas.
Observera att vid LVM-vård ska kriterierna för LVM vara uppfyllda för kvinnan, fostret räknas inte som en egen individ.
Behov av skydd för kvinnan eller barnet
Våld i nära relationer och behov av skydd
Ställ frågor om våld i nära relation. Kvinnor med skadligt bruk (missbruk) och beroende är ofta utsatta för våld och det förekommer att våld mot kvinnor startar eller eskalerar under graviditeten. Kvinnan kan vara i behov av skydd både under graviditeten och efter tillsammans med barnet. Det gäller även samkönade par.
Omhänderta barnet enligt LVU
Om man kan anta att kvinnan inte har förmåga att ta hand om sitt barn behöver man ge barnet skydd. I sådana fall behöver socialtjänsten ta ställning till och planera för ett omedelbart omhändertagande enligt LVU redan på BB. Det kan till exempel vara när kvinnan missbrukar aktivt under hela graviditeten och håller sig undan på olika sätt eller mixtrar med drogtester. I vissa fall har socialtjänsten kännedom om kvinnan och hennes förmåga sedan tidigare.
Möjlighet att byta uppgifter mellan hälso- och sjukvård och socialtjänsten
Gravida kvinnor och deras närstående omfattas av de delar i offentlighets- och sekretesslagen som ger möjlighet att utbyta uppgifter mellan hälso- och sjukvården och socialtjänsten i de fall det behövs för att individen ska få nödvändig vård, behandling eller annat stöd. Det gäller till exempel för nödvändiga insatser för det väntande barnet.
Märkning
Kriminalitet
Inför beslut om stöd och behandling behöver man identifiera om individen behöver samtidigt stöd för att bryta kriminellt beteende.
Inför beslut om stöd och behandling behöver man identifiera om individen behöver samtidigt stöd för att bryta kriminellt beteende.
Målgrupp och situation
Individer som söker hjälp för missbruk eller beroende med behov av att få samtidigt stöd och behandling för att bryta kriminellt beteende.
Kunskapsläge
Beprövad erfarenhet.
Behandlingar baserade på familjeterapi för ungdomar med alkohol- eller narkotikaproblem som finns med i nationella riktlinjer för vård och stöd vid missbruk och beroende har visat effekt även för andra problem, till exempel kriminalitet.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
När en individ med missbruk eller beroende blir aktuell hos socialtjänst behöver utredningen präglas av en helhetssyn som innefattar även frågor om kriminalitet.
Genomförande
Att inneha eller bruka narkotika är straffbart i Sverige men beroendet kan även leda till att individen begår andra brott för att finansiera sitt drogintag. Det kan till exempel vara försäljning av narkotika, snatteri, rån eller inbrott.
Det är vanligt att kriminaliteten finns före missbruket, och för vissa individer är den en lösning på problem i livet. Därför behövs en helhetssyn på individens livssituation när man beslutar om stöd och behandling.
Det finns flera olika bedömningsmetoder som innehåller frågor om kriminalitet, till exempel ASI, ADAD och DOK. Kriminalvården och Statens institutionsstyrelse använder olika behandlingsprogram för att motverka återfall i kriminalitet där vissa är inriktade på kriminalitet kopplat till missbruk eller beroende.
Programmen ”Kriminalitet som livsstil”
Flera kommuner och behandlingshem använder sig av ”Kriminalitet som livsstil” vilket är det gemensamma namnet på flera program för att utmana och påverka vuxna eller ungdomar som har fastnat i eller är på väg att hamna i en kriminell livsstil. Programmen bygger på en kognitiva teori om kriminalitet som livsstil och drivs av stiftelsen Kriminalitet som livsstil.
Programmen ges ofta i kombination med Tolvstegsbehandling, till exempel som en kriminalitetsvecka. Programmen innehåller avsnitt och övningar om att väga för och nackdelar med brott, problemlösning, utmana kriminella tankar, brottsoffer och social färdighetsträning. För att använda sig av de programmen behöver verksamheten köpa en licens och förbinder sig att utbilda den personal som ska använda programmen.
Enligt beslut av stiftelsen får kriminalitetsprogrammen inte bedrivas i samband med opiatersättningsbehandling. Det beror på att programmet förutsätter drogfrihet och användning strider mot innehållet i vissa avsnitt av programmen.
Sociala insatsgrupper (SIG)
Sociala insatsgrupper är en arbetsmetod för samverkan mellan socialtjänst, skola och polis för att hjälpa ungdomar och unga vuxna som riskerar att bli kriminella eller behöver stöd och hjälp för att bryta med kriminella nätverk och en kriminell livsstil. Arbetsmetoden formas till viss del utifrån lokala förutsättningar och finns inte i alla kommuner i landet.
Arbetsmetoden sociala insatsgrupper utgår från samverkan på individnivå med regelbundna möten där alla berörda myndigheters representanter och individen deltar, under socialtjänstens ledning. För samverkan på individnivå behövs ett samtycke från ungdomen eller vårdnadshavaren.
Uppföljning
Kontinuerlig uppföljning görs enligt genomförandeplan, vårdplan eller motsvarande. Om individen har insatser från olika verksamheter bör uppföljningen göras med en samordnad individuell plan, SIP. Se Systematisk uppföljning på individnivå.
Material
Nationella riktlinjer för vård och stöd vid missbruk och beroende, Socialstyrelsen (pdf, ny flik)
SKL, Stiftelsen kriminalitet som livsstil
Sociala insatsgrupper, Polisen
Fyra behandlingsprogram inom kriminalvården, Kriminalvården
Utvärdering av programmen Ett nytt vägval och Nya utmaningar, Karlstads universitet
Märkning
Olämplighet för körkort
Läkare är skyldiga att anmäla individer som är medicinskt olämpliga som förare till Transportstyrelsen, som kan begära yttrande från socialtjänsten om lämplighet.
Läkare är skyldiga att anmäla individer som är medicinskt olämpliga som förare till Transportstyrelsen, som kan begära yttrande från socialtjänsten om lämplighet.
Målgrupp och situation
Individer med missbruk eller beroende av alkohol eller narkotika som har körkort eller ansöker om körkortstillstånd.
Kunskapsläge
Insatsen regleras av Transportstyrelsens föreskrifter och allmänna råd samt i riktlinjer för socialtjänsten.
Kompetenskrav
Legitimerad läkare för anmälan till Transportstyrelsen, kompetens enligt arbetsgivarens beslut för utlåtande från socialtjänsten.
Sammanfattning
Alla läkare är skyldiga att anmäla individer som bedöms medicinskt olämpliga att ha körkort till Transportstyrelsen. Transportstyrelsen kan också begära in yttrande från socialtjänsten i samband med ansökan om att återfå körkort eller få körkortstillstånd.
Transportstyrelsen kan fatta beslut om villkor för körkortet. Som del av villkoret ingår att regelbundna läkarintyg ska utfärdas och prover för alkohol och/eller droger tas.
Genomförande
Efter en anmälan till Transportstyrelsen ska en utredning om individens lämplighet för att ha körkort göras, även om individen inte vill medverka frivilligt. Transportstyrelsen kan också begära att individen ska genomgå en läkarundersökning, ta vissa blodprover eller göra annan liknande undersökning som behövs för att man ska kunna göra bedömningen.
Det är ytterst Transportstyrelsen som fattar beslut om körkort och körkortstillstånd.
Medicinsk olämplighet
Medicinsk olämplighet kan vara till exempel skadligt bruk (missbruk) eller beroende, adhd, schizofreni, personlighetsstörningar, eller vissa somatiska sjukdomar.
I bedömningen för individer med adhd och autismliknande tillstånd ska man titta på:
- Funktionsnedsättningens konsekvenser för det dagliga livet.
- Förekomst av beroende, missbruk eller överkonsumtion av alkohol, narkotika eller annan substans som påverkar förmågan att köra motordrivet fordon.
- Förmågan att följa regler och förstå andras beteende i trafiken.
- Kriminalitet.
Läkares bedömning och anmälan
En läkare kan göra en bedömning om individen inte uppfyller de medicinska kraven för att ha av körkort enligt Transportstyrelsens föreskrifter och allmänna råd.
Alla läkare är skyldiga att anmäla de som är medicinskt olämpliga att ha körkort. Men om läkaren bedömer att individen kommer att avstå från att köra fordon som kräver körkort ger man istället en muntlig tillsägelse. Läkaren har sedan ansvar för att den följs.
Om anmälan görs av en läkare som inte har specialistkompetens ska specialistläkare kontrasignera anmälan.
Innan anmälan görs ska individen underrättas.
Socialtjänstens bedömning och yttrande
Om en individ ansöker om att få tillbaka sitt körkort eller om tillstånd för att ta körkort och det finns vetskap eller misstanke om olämplighet (exempelvis på grund av rattonykterhet eller narkotikabrott) gör Transportstyrelsen en utredning. I samband med utredningen kan de begära ett yttrande från socialtjänsten. Socialtjänsten är då skyldig att göra en bedömning om individens lämplighet att ha körkort ur nykterhets- och drogfrihetshänseende och lämna in ett yttrande.
Yttrandet till Transportstyrelsen ska redogöra för de omständigheter som har betydelse för att bedöma individens lämplighet som förare.
Det finns inte någon generell bestämmelse för omfattning och längd på den utredning som socialtjänsten gör. Socialtjänsten avgör själv vilka uppgifter som behövs och kan avstå från att göra en bedömning, till exempel om det inte finns tidigare kännedom om individen i socialtjänsten, eller om tillräckligt underlag saknas. Yttrandet handläggs som myndighetsutövning och ska kommuniceras med individen enligt bestämmelserna i förvaltningslagen.
Uppdraget kan inte överlämnas till en privat aktör.
Uppföljning
Uppföljning ingår som del av det villkor för körkort som Transportstyrelsen ställer. Om en läkare bedömer att det finns medicinska skäl till att individen fortsatt är olämplig att ha körkort ska ny anmälan göras.
Transportstyrelsen kan fatta beslut om villkorstid på ett eller två år. Under den ska läkarintyg och provresultat skickas in när halva tiden gått. Vid diagnos skadligt bruk eller beroende gäller särskilda regler.
Villkorstiden och de observationer som görs under den bör användas som motivation till behandling.
Läkarintyg för individer med skadligt bruk (missbruk) eller beroende
Efter halva villkorstiden ska ett läkarintyg skickas till Transportstyrelsen. I det ska varaktig nykterhet intygas. I föreläggandet från Transportstyrelsen framgår vilka prover som ska tas. Proverna ska tas med kort varsel.
Alkolås kan beviljas efter sex månaders verifierad nykterhet.
Märkning
Sex mot ersättning
Socialtjänst och hälso- och sjukvård har en central roll i att upptäcka, uppmärksamma och stötta individer med erfarenhet av sex mot ersättning.
Socialtjänst och hälso- och sjukvård har en central roll i att upptäcka, uppmärksamma och stötta individer med erfarenhet av sex mot ersättning.
Målgrupp eller situation
Individer som har kontakt med socialtjänst, hälso- och sjukvård eller elevhälsa.
Kunskapsläge
Det är något vanligare bland män än bland kvinnor att ha fått ersättning för sex, vilket gäller alla åldrar. De som sålt sex är oftare utsatta för våld i en parrelation än de som inte sålt sex.
Kompetenskrav
Personal i socialtjänst och hälso- och sjukvård behöver ha kunskap om sex mot ersättning. Det är en förutsättning för att individer med de erfarenheterna ska känna förtroende och berätta, och för att de ska få rätt stöd och hjälp.
Sammanfattning
Begreppet sex mot ersättning används allt oftare för att beskriva situationer där en individ får eller blir lovad ersättning i utbyte mot sex. Ersättning kan till exempel vara pengar, presenter, alkohol, droger, skjuts hem eller någonstans att bo.
Individer som har erfarenhet av sex mot ersättning söker oftast hjälp av andra skäl än en tydlig önskan om att sluta sälja sexuella tjänster. Både socialtjänst och hälso- och sjukvård har en avgörande roll i att uppmärksamma erfarenhet av sex mot ersättning.
Genomförande
Många av de som har erfarenhet av sex mot ersättning ser sig inte som prostituerade och en stor del av prostitutionen har flyttat från gatan till internet. Inom vissa grupper kan det också vara normaliserat och en del av det sociala mönstret att byta sex mot till exempel alkohol, droger eller boende. Individer som vid upprepade tillfällen söker sig till situationer där de har sex mot ersättning kan ha ett sexuellt självskadebeteende där sexuellt våld används som ett sätt att skada sig själv.
Det finns ibland en föreställning om att individer som har erfarenhet av sex mot ersättning alltid är traumatiserade och i behov av kvalificerad terapeutisk behandling, men så behöver det inte vara.
Att ställa frågor om sex mot ersättning
Individer som har sex mot ersättning behöver inte definiera sig som sexsäljare eller prostituerade, vilket gör att frågor om just sådana erfarenheter ofta får nekande svar. Därför är det bättre att ställa frågor som fokuserar på ersättningen istället för på sexuella handlingar, till exempel ”Har du varit med om att få något för sex, till exempel pengar, alkohol, kläder eller bostad?” eller ”Har du fått något i utbyte mot sex?”
Sex betraktas för det mesta som något privat och ibland kan det därför vara svårt att ta upp det i ett professionellt samtal. Den som har sålt sex behöver få ett kunnigt, professionellt och fördomsfritt bemötande.
Det kan upplevas som skamfyllt att berätta om erfarenheter av sex mot ersättning, tänk därför på att
- visa respekt och bekräfta individens berättelse
- utgå från individens egen upplevelse av sin situation
- utgå inte från att individen har blivit tvingad att sälja sex
- använd de ord som individen själv använder
- moralisera eller döm inte
- använd neutrala uttryck, till exempel partner
- fråga efter vad för stöd och hjälp individen själv vill ha.
Det handlar också om att ha tid att lyssna, att ta emot berättelsen och att finnas kvar. Var beredd att träffa individen vid mer än ett tillfälle.
Våld, missbruk och sex mot ersättning
Studier visar att individer som har sex mot ersättning generellt sett har högre drogkonsumtion än. Kvinnor har även en högre alkoholkonsumtion. I många fall används alkohol och droger som ersättning för sex.
Psykiskt, fysiskt och sexuellt våld är ofta ett vanligt inslag i vardagen för de som har sex mot ersättning. Kvinnor är mer utsatta än män. Se också Upptäcka våld i nära relationer.
Individer som har både missbruksproblem och erfarenheter av sex mot ersättning mår också psykiskt sämre än övriga individer i missbruk. Därför behöver de få stöd och hjälp även med att prata om sina erfarenheter av sex mot ersättning i samband med behandling för sina alkohol- eller drogproblem.
Det finns skäl att ställa frågor om sex mot ersättning i samband med frågor om finansieringen av ett missbruk. Till exempel ingår det frågor om ”ersättning för sexuella tjänster” i kartläggningsinstrumenten ASI (Addition Severity Index) och DOK (dokumentations- och utvärderingssystem inom missbruksvården). Det kan underlätta att fråga utifrån de formulären eftersom frågorna ställs systematiskt till alla klienter.
Individer som har sex mot ersättning
De som har sex mot ersättning är en heterogen grupp med varierande behov av stöd och hjälp. Behoven påverkas av faktorer som ålder, etniska och socioekonomiska bakgrund och deras olika erfarenheter av att ha sålt sexuella tjänster.
Några grupper anses löpa extra stor risk att börja sälja sexuella tjänster. Dit hör individer med missbruks- och beroendeproblematik, hbtq-personer (homosexuella, bisexuella och transpersoner och queera), individer med funktionsnedsättning och vissa migranter.
Individer som har sex mot ersättning kan vara utsatta för människohandel för sexuella ändamål (trafficking) med behov av samordnat stöd och hjälp från flera myndigheter.
Barn som lever med föräldrar som har sex mot ersättning
Barn till föräldrar som har sex mot ersättning kan vara i riskzonen för att fara illa, men det går inte att identifiera särskilda tecken hos de barnen.
Oavsett vilken situation barnet befinner sig i ska man göra en orosanmälan till socialtjänsten om det finns en misstanke eller kännedom om att barnet far illa.
Regionkoordinator som bistår vid ärenden om sex mot ersättning
Regionkoordinatorer mot prostitution och människohandel finns i regionerna Bergslagen, Mitt, Nord, Stockholm, Syd, Väst och Öst som ska bistå myndigheter med stöd vid ärenden som rör sex mot ersättning. Regionkoordinatorernas uppdrag styrs av Jämställdhetsmyndigheten som ansvarar för det nationella arbetet mot prostitution.
Märkning
Våld i nära relationer och hedersrelaterat förtryck
Våld i nära relationer och hedersrelaterat förtryck kan vara svårt att upptäcka. Respektfullt bemötande och kunskap behövs för att kunna hjälpa den som är utsatt.
Våld i nära relationer och hedersrelaterat förtryck kan vara svårt att upptäcka. Respektfullt bemötande och kunskap behövs för att kunna hjälpa den som är utsatt.
Målgrupp eller situation
Individer som får insatser från socialtjänsten och/eller hälso- och sjukvården, barn och elever i förskola eller skola.
Kunskapsläge
Socialstyrelsen har föreskrifter och allmänna råd om våld i nära relationer (HSLF-SF 2022:39) som gäller i socialtjänstens och i vårdgivarnas arbete med
- barn och vuxna som är eller har varit utsatta för våld eller andra övergrepp av närstående
- barn som har upplevt våld eller andra övergrepp av eller mot närstående.
Socialstyrelsen rekommenderar att rutinmässiga frågor om våld i nära relationer ställs till kvinnor som uppsöker mödrahälsovård och psykiatrisk vård, och i alla ärenden inom barn- och ungdomspsykiatrin.
Kompetenskrav
Personal inom hälso- och sjukvården, socialtjänsten och elevhälsan behöver ha kunskaper om och förmåga att se tecken på våld i nära relationer och hedersrelaterat förtryck. Socialstyrelsen rekommenderar utbildning i syfte att upptäcka våldet, vissa bedömningsmetoder kräver utbildning.
Sammanfattning
För att kunna upptäcka och hjälpa någon som är utsatt för eller har upplevt någon typ av våld i nära relationer eller hedersrelaterat förtryck. behöver man våga fråga. Ibland finns det tydliga tecken på våld, men ofta är tecknen diffusa.
Grundläggande förutsättningar för att identifiera och hjälpa en individ som blivit utsatt för våld eller förtryck är att vilja se, vilja veta, känna empati och att ställa frågor på ett respektfullt sätt.
Vilka insatser som är lämpligast att gå vidare med om individen bekräftar att det förekommer våld eller förtryck beror på om
- det finns barn som berörs
- det är pågående
- det handlar om tidigare upplevelser
- det är individen själv som utövar våldet eller förtrycket
- våldet eller förtrycket är hedersrelaterat
- individens mående och egna önskemål.
Socialstyrelsen har tagit fram metoderna FREDA, PATRIARK och SARA:SV som kan användas i bedömningen. De två senare kräver utbildning för att användas.
Frågor och insatser som handlar om våld och/eller förtryck ska alltid dokumenteras, och i hälso- och sjukvården ska det göras dolt.
Anmäl till socialtjänsten om barn eller ungdomar far illa
Om man misstänker att ett barn eller en ungdom upplever någon typ av våld och/eller förtryck i nära relation ska man göra en anmälan till socialtjänsten. Ha alltid samtal i enrum, varken vårdnadshavare, syskon eller andra närstående ska vara med. Om en vuxen är utsatt för våld och/eller förtryck i en nära relation ska man alltid fråga om det finns barn som är nära den som utövar våldet eller den som är utsatt.
Alla i socialtjänsten, hälso- och sjukvården och i skolan är skyldiga att anmäla till socialtjänsten om man misstänker eller får reda på att ett barn far illa.
Genomförande
Individer som är eller har varit utsatta för någon typ våld och/eller förtryck söker ofta vård eller hjälp av andra anledningar, och ofta upprepade gånger. Få vågar eller vill ta upp att de varit utsatta på eget initiativ men många skulle vilja att den de möter ställer frågan. Många känner skam och skuld eller ser inte sig själva som utsatta, många individer väljer att inte berätta eller förnekar det som hänt.
De som utövar våldet känner också ofta skam som gör att de inte vill eller vågar berätta. Men att få frågan kan ändå leda till att de berättar eller söker hjälp vid ett senare tillfälle.
Tecken på våld och förtryck kan vara både tydliga och fysiska som skador och blåmärken. Men det kan också vara sådant man inte direkt kopplar till våld som psykisk ohälsa, riskbruk eller ekonomiska problem. Kvinnor utsätts i betydligt högre utsträckning än män, och särskilt sårbara grupper är de som behöver omvårdnad av närstående och hbtqi-individer.
Ställa frågor om våld i nära relationer och hedersrelaterat förtryck
När man frågar om våld och förtryck behöver man möta individen med respekt, lyhördhet och förståelse. För att den som är eller misstänks vara utsatt ska våga svara på frågor om våld och förtryck behöver personalen inge förtroende, ha viss kunskap i hur man frågar om våld och förtryck och ställa frågorna i en miljö som är trygg för individen. Frågorna behöver ställas vid flera tillfällen.
När man frågar om individen är utsatt för någon typ av våld och/eller hedersrelaterat förtryck ska man alltid göra det i ett enskilt samtal, varken vårdnadshavare, syskon, små barn eller andra närstående ska vara med.
Förklara varför frågorna ställs
Använd konkreta ord och utgå från individens perspektiv när du ställer frågor. Förklara att frågor om våld och förtryck ställs rutinmässigt, vad våld är och att det påverkar hälsa och utveckling. Berätta också vilket stöd som hälso- och sjukvården och socialtjänsten kan erbjuda, oavsett hur våldserfarenheten ser ut. Erbjud att hjälpa till att ta sådana kontakter.
Exempel på inledande frågor
- Har någon slagit, sparkat, skrämt eller gjort dig illa?
- Jag ser att du har ett blåmärke på armen, hur fick du det?
- Jag undrar lite, är det något som har hänt dig?
- Känner du dig trygg där du bor nu?
- Känner du dig trygg med dina föräldrar/din partner?
- Har någon närstående kallat dig fula ord?
- Är det någon som kontrollerar t.ex. din mobil eller vad du gör på sociala medier?
- Finns det saker som du måste göra fast du inte vill? Vad är det i så fall?
- Finns det saker som du vill göra men som du inte får göra? Vad är det i så fall?
- Får du vara med på idrotten och sex- och samlevnadslektioner i skolan?
- Har någon slagit, sparkat, skrämt eller gjort dig illa förut?
Fråga både om våld som pågår och om eventuellt tidigare upplevt våld. Tidigare våld kan också behöva bearbetas eftersom våldet kan orsaka långvariga besvär.
Om individen berättar om pågående våld eller om våldsupplevelser i närtid behöver man ställa ytterligare frågor för att få reda på om det finns en akut risk för våld, om det finns barn som upplever våldet och om det är hedersrelaterat.
Exempel på följdfrågor
- När hände de här sakerna som du beskriver? Händer de fortfarande?
- Var finns den som utsatt dig för våld? Känns det tryggt/otryggt att gå hem?
- Har någon hotat att döda dig?
- Upplever du att någon begränsar dig, t.ex. vilka du får träffa, vad du får göra och vilka åsikter du får ha?
- Bor det barn hemma hos dig?
- Har du tänkt på att ta livet av dig?
Våldsutövare
Att få frågor om våldsutövande kan väcka skam hos den som har utövat våld. Skammen kan väcka ilska och förnekelse som gör att de oftast svarar nej på frågan. Men om våldsutövaren är motiverad till förändring kan det ändå göra stor skillnad att fråga.
Ibland kan den som utövar våld erkänna själva våldshandlingen, men lägga ansvaret på någon annan. I de fallen kan man prata om känsloreglering och alternativa strategier för att hantera ilska.
En del använder omskrivningar som att de blir arga, är aggressiva eller får vredesutbrott. En del identifierar sig inte som våldsutövare eftersom de jämför sig med en stereotypisk våldsutövare och ett stereotypiskt offer och inte känner igen sig i det.
Vad du kan fråga om
Har du själv som vuxen utsatt någon för våld? Till exempel
- hotat, kontrollerat, förnedrat, trakasserat
- hållt fast, knuffat, slagit, sparkat eller skadat på något annat
- pressat eller tvingat till ofrivilliga sexuella handlingar.
Att vara både offer och förövare vid hedersrelaterat våld och/eller förtryck
I en hedersrelaterad kontext kan samma individ vara både utsatt och utövare. Det kan vara till exempel pojkar och unga män som pressas eller tvingas till att kontrollera eller utsätta systrar eller mammor för våld, samtidigt som de själva utsätts för våld och förtryck. De kan också utsättas för våld om de försvarar eller skyddar kvinnor i familjen eller släkten.
Tecken på våld och hedersrelaterat förtryck
Tecken på våld kan vara diffusa. Det kan vara till exempel:
- sår, blåmärken, brännskador
- frakturer
- psykosomatiska problem, som t.ex. återkommande magont, sömnstörningar eller huvudvärk
- depression, ångest, PTSD, självskadebeteende
- riskbruk, missbruk eller beroende
- suicidförsök
- omsorgsbrister.
Tecken på hedersrelaterat förtryck kan vara till exempel:
- oro kring att inte vara oskuld
- återkommande skolfrånvaro och skolk
- bevakning från syskon eller andra familjemedlemmar
- olika villkor för olika syskons deltagande i sociala sammanhang
- olika kläd- och beteendekoder i och utanför skolan
- rigid kontroll av fritiden (t.ex. att inte få delta i aktiviteter utanför skolan)
- få eller inga kamratkontakter utanför skolan
- frånvaro från vissa ämnen eller moment t.ex. idrott och sex- och samlevnadsundervisning.
Att tänka på vid misstanke om hedersrelaterat våld och förtryck
Om man misstänker att våldet och/eller förtrycket är hedersrelaterat behöver man anpassa både bemötande och insatser efter det. Hedersrelaterat våld och förtryck fungerar annorlunda än våld i nära relationer utan koppling till heder, framför allt på det sättet att våldet och förtrycket är kollektivt, alltså sanktionerat och accepterat av de flesta i familjen och släkten. Det betyder att den våldsutsatta inte utsätts för våld och förtryck av bara en nära person utan av sin sociala omgivning. Därför behöver man tänka på att
- ha enskilda samtal med individen där inte heller små barn eller någon mer avlägsen släkting är med
- dokumentera i dold journalmall och begränsa eller hindra vårdnadshavares tillgång till journalen på 1177.se
- inte skicka kallelser eller påminnelser om bokade tider i sms, mejl eller brev
- inte informera vårdnadshavare om det gäller barn eller ungdomar.
Stödtelefon för yrkesverksamma för rådgivning i situationer som rör hedersrelaterat våld och förtryck: 010–223 57 60.
Använda tolk i samtal om våld och förtryck
Om man behöver använda tolk kan det vara ännu svårare för den våldsutsatta att våga berätta om våldet eller förtrycket. Därför bör man
- använda telefontolk om det går
- fråga om den utsatta föredrar en kvinnlig eller manlig tolk
- kontrollera att tolken inte har någon koppling till den utsattas släkt eller sociala omgivning.
Olika typer av våld och förtryck i nära relationer
Våld i nära relationer är ofta ett mönster av handlingar som kan vara allt ifrån subtila handlingar till grova brott. Det är allt ifrån att bli förlöjligad eller känna sig hotad till att utsättas för våldtäkt eller misshandel. Oftast handlar det om en kombination av olika typer av våld.
- Fysiskt våld
Knuffar, att bli fasthållen, dragen i håret, slagen eller sparkad. - Sexuellt våld
Våldtäkt eller sexuella handlingar som den utsatta inte vågar säga nej till. - Psykiskt våld
Direkta eller indirekta hot, förlöjligande, våld eller hot om våld mot husdjur. - Social utsatthet
Hindrad från att träffa släkt och vänner eller att delta i sociala aktiviteter, isolering, ryktesspridning. - Materiell eller ekonomisk utsatthet
Personliga tillhörigheter slås sönder eller förstörs avsiktligt. Övertalas till eller tvingas att skriva på avtal som får negativa ekonomiska konsekvenser, inte få arbeta eller använda sina egna pengar. - Digitalt våld
Hot i sms eller sociala medier, kontroll över hur någon förflyttar sig via gps eller platstjänster, grooming. - Latent våld
Ständig rädsla eller oro för våld genom hotfull kroppshållning, kroppsuttryck, ilska eller aggressivitet.
Hedersrelaterat våld och förtryck (hedersvåld)
Från en begränsning av vardagliga val till ett liv under hård kontroll. Kan innefatta kvinnlig könsstympning, tvångsäktenskap och att bli bortförd ur landet.
Definition av våld
Våld är varje handling riktad mot en annan individ, som genom att denna handling skadar, smärtar, skrämmer eller kränker, får denna individ att göra något mot sin vilja eller avstå från att göra något den vill.
Särskilt sårbara grupper
Individer beroende av vård och omsorg av närstående
De som är beroende av närstående för vård och omsorg i vardagen, som äldre och individer med psykisk eller fysisk funktionsnedsättning, tillhör särskilt sårbara grupper. De kan utsättas för vanvård eller försummelse som till exempel inte få sin medicin eller tillräckligt näringsriktig kost. De är också oftare utsatta för direkt fysiskt våld av närstående.
I en hederskontext kan en funktionsnedsättning ses som en skam för familjen och därmed göra en individ särskilt utsatt för hedersrelaterat våld och förtryck.
Individer som har ett missbruk eller beroende
Våld är ofta ett vanligt inslag i vardagen för de kvinnor som har missbruks- och beroendeproblem. Det kan vara svårare för de med missbruk att bryta upp från en relation präglad av våld eftersom partnern kan vara den som tillhandahåller drogerna eller bostaden, eller fungerar som ett skydd mot andra förövare.
Man behöver skilja på missbruket och våldsutsattheten och arbeta med båda problemen samtidigt och samordnat. Våldet kan vara en följd av missbruk, och missbruket kan vara en följd av våld.
Män i missbruk eller kriminalitet löper större risk för att bli utsatta för hedersrelaterat våld och förtryck.
Hbtqi-individer
Individer som har en normbrytande sexuell läggning löper större risk att bli utsatta för någon typ av våld och/eller förtryck.
I en hederskontext kan det anses skamligt att inte passa in i traditionella könsroller, vilket gör att hbtqi-individer kan upplevas hota familjens heder och därmed riskera att drabbas särskilt hårt av hedersrelaterat våld och förtryck.
Våldsutsatta kvinnor med missbruks- och beroendeproblematik
Våld är ofta ett vanligt inslag i vardagen för de kvinnor som har missbruks- och beroendeproblem. De är i behov av särskilda stödinsatser, men många drar sig för att söka hjälp. Personalen som kommer i kontakt med dessa behöver våga fråga om våld och ha ett gott bemötande.
Det kan vara svårare för kvinnor med missbruk att bryta upp från en relation präglad av våld på grund av att partnern till exempel
- är den som förser henne med droger och därmed upprätthåller hennes missbruk
- fungerar som ett skydd för kvinnan mot andra förövare, speciellt om det är partnern som tillhandahåller bostad
- försöker hindra kvinnan från att få hjälp med sitt missbruk för förhindra att hon bryter upp från relationen.
Man behöver skilja på missbruket och våldsutsattheten och arbeta med båda problemen samtidigt och samordnat. Våldet kan vara en följd av missbruk, och missbruket kan vara en följd av våld.
Socialstyrelsens bedömningsmetoder FREDA, PATRIARK och SARA:SV
FREDA – bedöma våldssituationer
Standardiserade bedömningsmetoder som används i socialtjänstens arbete mot våld i nära relationer. Det är tre metoder och en manual för hur metoderna ska användas. FREDA består av:
- FREDA kortfrågor
Fråga om våld i enskilda ärenden. - FREDA beskrivning
Få en uppfattning om karaktären på det våld som förekommit eller förekommer. - FREDA farlighetsbedömning
Bedöma risken för fortsatt utsatthet och en del i utredningen om behov av skydd.
Bedömningsmetoderna är könsneutralt utformade. Det ställs inga direkta krav på förkunskaper eller utbildning.
PATRIARK – bedöma och hantera risk för hedersrelaterat våld
En vägledning för bedömning och hantering av risk för hedersrelaterat våld. Innehåller en guide som består av tre delar som handlar om
- mönstret i det hedersrelaterade våldet
- gärningspersonen eller -personernas psykosociala status
- offrets eller offrens bakgrund.
Det krävs utbildning på minst en heldag för att använda PATRIARK.
SARA:SV – bedöma risk för upprepat partnervåld
En guide som intervjuare kan använda som hjälpmedel vid bedömningen av risk för upprepat partnervåld.
SARA:SV består av tre delar som handlar om
- (den misstänkte) gärningspersonens historia av partnervåld
- gärningspersonens psykosociala status
- offrets sårbarhet.
Det krävs utbildning på minst en heldag för att använda SARA:SV.
Om individen inte uppger någon erfarenhet av våld eller förtryck
- Uppmana individen att höra av sig senare om samtalet väckt några tankar eller frågor.
- Dokumentera att individen har fått frågor om våld och inte uppger någon utsatthet eller att själv ha utövat våld.
Om individen uppger upplevelser av våld eller förtryck
- Finns det barn i hemmet ska man göra en orosanmälan till socialtjänsten. Även oro för vuxna individer bör anmälas till socialtjänsten. Är läget akut bör man ringa in orosanmälan och eventuellt koppla in polisen. Komplettera då med skriftlig anmälan senare.
- Rådgör med polisen på telefon 114 14 om läget är oklart.
- Spårsäkra om det finns misstanke om sexuella övergrepp under de senaste tio dagarna.
- Misstänker man att våldet eller förtrycket är hedersrelaterat ska man inte ta kontakt med närstående.
- Dokumentera att frågorna har ställts och de uppgifter som individen lämnat.
Försök ta reda på om individen själv vet vad hen skulle vilja ha för stöd och hjälp. Utgå från det om det är möjligt. Erbjud till exempel stödsamtal, hjälp med kontakt med annan instans eller skyddat boende. Förklara att det finns ett samband mellan våldsutsatthet och psykisk ohälsa.
Stödtelefon för yrkesverksamma för rådgivning i situationer som rör hedersrelaterat våld och förtryck: 010–223 57 60.
Om individen upplevt våld eller förtryck tidigare
Även upplevelser av våld eller förtryck som ligger längre bak i tiden kan påverka individens psykiska hälsa. Därför behöver man ta hänsyn till de upplevelserna när man planerar och genomför insatser i hälso- och sjukvården och i socialtjänsten. Om individens symtom har orsakats av tidigare erfarenhet av våld och/eller förtryck och man inte anpassar insatserna efter det riskerar de att bli ineffektiva.
Insatser från socialtjänsten till individer som utsätts för hedersrelaterat våld och förtryck
- Fungera som mellanhand mellan den utsatta och de närstående så att individen själv inte behöver ha kontakt med den eller de som utövar våldet eller förtrycket.
- Skyddsplacering, t.ex. familjehem, HVB, stödboende eller utslussningslägenhet.
- Hjälp att ansöka om namnbyte, sekretessmarkering eller skyddad folkbokföring hos Skatteverket.
- Praktiskt och socialt stöd.
Om individen erkänt våldshandlingar
Välj att sluta är en nationell telefonlinje för den som vill få hjälp att förändra ett kontrollerande eller våldsamt beteende. Där kan man prata anonymt med en rådgivare som har arbetat med våldsutövande. Individen kan få stöd och råd och hjälp att hitta vidare till behandling.
Välja att sluta, nationell telefonlinje: 020-555 666.
Socialtjänsten kan erbjuda insatser när någon berättar att de utövar våld eller förtryck mot närstående.
Översikt över behandlingar vid våldsutövande, Kunskapsguiden.
Dokumentera våld och förtryck
Dokumentera fakta, inga egna värderingar eller tolkningar. Dokumentationen ska kunna användas vid en rättslig process. Våldet ska dock dokumenteras oavsett om individen vill göra en polisanmälan eller inte.
I journaler inom hälso- och sjukvården ska allt om våld i nära relationer och/eller hedersrelaterat förtryck dokumenteras under sökord eller i anteckning som är dold när individen öppnar sin journal på nätet. Informera om att anteckningarna inte kommer gå att få fram för vare sig individen själv eller andra utomstående.
Exempel på innehåll i dokumentationen
- Om man har ställt frågor om våld och hedersrelaterat förtryck eller inte.
- Om det är pågående våld eller om det handlar om upplevt våld tidigare eller under uppväxten, eller om individen själv utsatt närstående för våld.
- Vad individen berättat om kontrollerande beteende, om det handlar om hedersrelaterat våld.
- Individens känsloyttringar och psykiska tillstånd.
- Tecken på skador efter våld och/eller sexuella övergrepp. Dokumentera med hjälp av foton och använd kroppsmallar om det finns.
- Om det finns barn i familjen. Gäller alla barn: biologiska, adopterade, partners barn, andra barn som bor i familjen, också växelvis boende.
- Om man gjort en orosanmälan gällande barn till socialtjänsten.
- Individens upplevelse av situationen.
- Bedömning av säkerhet och akut risk för ytterligare våldsutsatthet.
- Individens resurser och nätverk.
Barns och ungdomars journaler
När det handlar om barn och ungdomar som är utsatta för våld eller hedersrelaterat förtryck ska man säkerställa att vårdnadshavare inte kan ta del av uppgifterna i journalen eller genom andra tjänster på 1177. Det kan handla om att blockera vårdnadshavares möjlighet att se bokade besök eller agera ombud, försegla journalen eller låsa barnets konto.
Samverkan mellan myndigheter och andra aktörer
Arbetet med våld i nära relationer och hedersrelaterat förtryck kräver att myndigheter och andra aktörer samverkar. Samverkan är nödvändig för att den som är utsatt för våld ska kunna få det stöd och den hjälp hen har rätt till. De som främst behöver samverka är:
- socialtjänsten, med uppgift att ge stöd och hjälp till våldsutsatta
- hälso- och sjukvården, med fokus på medicinsk behandling och psykosociala insatser
- rättsväsendet, som polis, domstolar och kriminalvård
- ideella organisationer, som kvinno- eller brottsofferjourer.
När det gäller våldsutsatta kvinnor med missbruks- och beroendeproblem finns fler områden där samverkan mellan olika aktörer kan vara nödvändig.
Samordnad individuell plan, SIP
När en individ får insatser från flera aktörer bör man göra en samordnad individuell plan, SIP.
Bryta sekretess och göra polisanmälan
Brott mot vuxna
Får man kännedom om brott mot en vuxen som kan ge mer än ett års fängelsestraff har man rätt att bryta sekretessen och anmäla till polisen.
Misstänker man äktenskapstvång, vilseledande till äktenskapsresa eller könsstympning bör man överväga att göra en polisanmälan.
Brott mot barn och ungdomar under 18 år
Vid pågående brottsliga handlingar mot specifika, identifierbara barn övergår rättigheten att polisanmäla till en skyldighet, oavsett vilken påföljd brottet kan ge.
Misstänker man vilseledande till äktenskapsresa, barnäktenskapsbrott eller könsstympning bör man göra en polisanmälan. Socialnämnden kan också ansöka om utreseförbud i sådana fall.
Material
Våld i nära relationer och hedersrelaterat våld och förtryck, föreskrifter, samlad information och material, Socialstyrelsen
Våld i nära relationer, Kunskapsguiden
Hedersrelaterat våld och förtryck – Handbok för skola och socialtjänst om skyldigheten att se och hjälpa utsatta, Hedersförtryck
Nationellt centrum för kvinnofrid
FREDA, Socialstyrelsen
PATRIARK, Socialstyrelsen
SARA:SV, Socialstyrelsen
Stödtelefon för yrkesverksamma när det gäller hedersrelaterat våld och förtryck: 010–223 57 60
Märkning
ADAD (Adolescent Drug Abuse Diagnosis)
Bedömningsmetod för ungdomar med missbruk eller beroende och sociala problem som används i utredning, behandlingsplanering och uppföljning.
Bedömningsmetod för ungdomar med missbruk eller beroende och sociala problem som används i utredning, behandlingsplanering och uppföljning.
Målgrupp eller situation
Ungdomar i åldern 13–21 med missbruk och beroende och som har en social problematik.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten kan erbjuda ADAD för att bedöma hjälpbehov för ungdomar med alkohol- eller narkotikaproblem (prioritet 4).
Kompetenskrav
En förutsättning för att få genomföra ADAD-intervjun är att den som utför intervjun är väl förtrogen med intervjuformulär och manual och har gått en särskild utbildning som omfattar minst två dagar.
Sammanfattning
ADAD är en manualbaserad bedömningsmetod för ungdomar med missbruk eller beroende och sociala problem. Den kan användas som underlag i utredningsarbete och vid behandlingsplanering samt som ett utvärderings- och uppföljningsinstrument. Syftet är även att göra ungdomen mer delaktig i sin vård och behandling genom att hen själv får uttrycka sin oro och sitt hjälpbehov. ADAD består av ett antal frågor som rör nio livsområden.
ADAD kan även användas för uppföljning på individ- och gruppnivå.
Genomförande
ADAD-intervjun är uppdelad i nio olika problemområden som tillsammans ger en bred översikt över ungdomens situation och eventuella behandlingsbehov. De nio områdena är:
- fysisk hälsa
- skola
- arbete
- fritid och vänner
- familj
- psykisk hälsa
- brottslighet
- alkohol
- narkotika.
Intervjun består av ett strukturerat frågeformulär med till största delen fasta svarsalternativ i de nio olika områdena. Förutom att svara på frågorna inom varje problemområde skattar både intervjuare och ungdomen hur mycket hjälp som behövs i varje område. Ungdomen skattar också hur orolig hen är över sina problem i varje problemområde.
ADAD omfattar alltså tre aspekter: ungdomens egen skattning, intervjuarens skattning av allvarlighetsgrad och sammantagen skattning.
Omfattning och intensitet
Att genomföra en ADAD-intervju tar vanligtvis mellan 60 och 90 minuter. Intervjun bör genomföras vid ett och samma tillfälle. I ett första steg tar intervjuaren enbart hänsyn till ungdomens faktiska problem som de yttrar sig i intervjusvaren. Intervjuaren gör en första bedömning av svårighetsgraden och behovet av hjälp.
I nästa steg är utgångspunkten det preliminära skattningsintervall som gjordes i steg ett. Intervjuaren använder ungdomens svar på skattningsfrågorna för att välja ett slutgiltigt värde från det tidigare gjorda skattningsintervallet. Skattningen ska utgå från ungdomens hjälpbehov.
Återkoppling
Man bör återkoppla till individen inom en vecka efter genomförd intervju. Återkopplingssamtalet ger en möjlighet att resonera med ungdomen kring den framtida planeringen och motivationen till förändring. Längden på samtalet kan variera mellan 45 och 60 minuter. Det finns även en manual för återkopplingssamtalet.
Uppföljning
När ADAD genomförs med en hel grupp kan uppgifterna sammanställas för att bilda underlag för bedömning av gruppens behov av insatser. Om samma grupp följs upp kan uppgifterna sammanställas och jämföras. Informationen ger också ett underlag för verksamheters planering och utveckling av vård- och behandlingsinsatser. Det ställer däremot krav på viss systematik i intervjuarbetet, kontroll av bortfall och dokumentation av insatser.
Se även Systematisk uppföljning på individnivå och Systematisk uppföljning på verksamhetsnivå.
Märkning
ADDIS (Alkohol Drog Diagnos Instrument)
Strukturerat intervjuformulär som ger underlag och förslag inför fastställande av alkohol- och substansrelaterad diagnostik.
Strukturerat intervjuformulär som ger underlag och förslag inför fastställande av alkohol- och substansrelaterad diagnostik.
Målgrupp eller situation
Individer vars alkohol- och/eller narkotikakonsumtion efter screening eller annan identifiering av problematiskt bruk motiverar vidare utredning.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda ADDIS vid möjligt skadligt bruk av alkohol och narkotika (prioritet 3).
Kompetenskrav
För att göra diagnostiska bedömningar eller diagnoser med stöd av ADDIS krävs att man genomgått en behörighetsprocess, blivit godkänd på examination och håller behörigheten aktuell genom certifiering vartannat år. Handledning ges av Dahl & Dahl preventions- och beroendecenter som äger instrumentet.
Sammanfattning
ADDIS är ett strukturerat intervjuformulär för att ta fram underlag för bedömning eller diagnos av alkohol- och substansrelaterad problematik enligt ICD–10 och DSM-5:s diagnoskriterier. Utifrån kriterierna kan tillståndets allvarlighetsgrad bedömas, det vill säga om problemet handlar om skadligt bruk- beroendesyndrom (enligt ICD) eller substansbrukssyndrom (DSM). Intervjuformuläret innehåller grundfrågor som ställs till individen. Huvuddelen av frågorna rör personens bruk, erfarenheter samt upplevda konsekvenser av alkohol och psykoaktiva substanser.
Genomförande
ADDIS består sammanlagt av 82 frågor och tar 1–2 timmar att genomföra beroende på antalet substanser och hur allvarliga konsekvenser användandet har fått. Återkopplingen till intervjupersonen tar ungefär 1 timme.
Genom ADDIS fås information om olika faktorer som är relevanta inom problemområdet som:
- stress under det senaste året
- ångestscreening
- PTSD-screening
- depressionsscreening
- användande av koffein och nikotin
- spelscreening
- ärftlighet.
Efter genomförd ADDIS-intervju överförs resultatet automatiskt via ADDIS Net 2.0 till en pedagogisk checklista, samt till ICD-10 och DSM-5 diagnoschecklista och till en pedagogisk kurva, den så kallade beroendekurva.
Den pedagogiska checklistan används för att lyfta fram olika framträdande substansgrupper och visa inre och yttre följdverkningar användningen har fått för den intervjuade.
Beroendekurvan, som visar vid vilken ålder de olika symptomen inträffat, hjälper individen att få en djupare insikt om hur användningen av olika substanser sett ut, hur användningen påverkat livet och om hur konsekvenser som inträffat för flera år sedan fortfarande är aktuella.
Uppföljning
Beroendekurvan och den pedagogiska checklistan används vid uppföljningssamtalet med den intervjuade vilket påverkar den motivationshöjande aspekt som ADDIS strukturerade intervju inbegriper.
Material
Märkning
ASI (Addiction Severity Index)
Manualbaserad bedömningsmetod för vuxna för att kartlägga och bedöma situation och hjälpbehov, och för planering och utveckling av vård och behandling.
Manualbaserad bedömningsmetod för vuxna för att kartlägga och bedöma situation och hjälpbehov, och för planering och utveckling av vård och behandling.
Målgrupp eller situation
Vuxna med missbruk eller beroende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten bör använda ASI för att bedöma hjälpbehov (prioritet 1).
Kompetenskrav
Utbildning i ASI som omfattar fyra utbildningsdagar samt övningsintervjuer. Metoden förvaltas och utvecklas av Socialstyrelsen som utbildar regionala ASI-utbildare.
Sammanfattning
Addiction Severity Index, ASI, är en standardiserad bedömningsmetod i intervjuform för vuxna med missbruk och beroende. ASI används för att kartlägga och bedöma individens situation och hjälpbehov utifrån flera livsområden.
ASI kan även användas för uppföljning på individ- och gruppnivå.
Genomförande
ASI ger en bred bild av individens problematik och vad hen ser som mest angeläget att få hjälp med. Metoden innehåller frågor om:
- alkoholanvändning
- narkotikaanvändning
- fysisk hälsa
- arbete och försörjning
- kriminalitet
- familj och umgänge
- psykisk hälsa.
Den svenska versionen av ASI finns i formaten ASI Grund och ASI Uppföljning. Som ett ytterligare hjälpmedel finns ASI Återkoppling för att sammanställa återkoppling till individen. ASI spel kan användas som tillägg när det finns ett problematiskt spel om pengar och ett samtidigt missbruk eller beroende av alkohol eller narkotika.
Intervjuns innehåll
Intervjun består av ett strukturerat frågeformulär med till största delen fasta svarsalternativ i de olika livsområdena. Både i ASI Grund och ASI Uppföljning avslutas varje livsområde med skattningsfrågor. Individen får möjlighet att uppskatta antalet dagar under den senaste 30-dagarsperioden med problem, oro och besvär samt det hjälpbehov som problemen föranleder. Dessutom gör intervjuaren en samlad bedömning av individens problem och behov av hjälp.
Uppföljning
Om både ASI Grund och ASI Uppföljning har genomförts kan enskilda individers situation och hjälpbehov följas upp.
När ASI Grund genomförs med en hel grupp kan uppgifterna sammanställas för att bilda underlag för bedömning av gruppens behov av insatser. Om samma grupp följs upp med ASI Uppföljning kan uppgifterna sammanställas och jämföras. ASI-informationen ger också ett underlag för verksamheters planering och utveckling av vård- och behandlingsinsatser. Det ställer däremot krav på viss systematik i intervjuarbetet, kontroll av bortfall och dokumentation av insatser. Se även Systematisk uppföljning på verksamhetsnivå.
Material
Märkning
AUDIT
Självskattningsinstrument som används för att identifiera alkoholproblem.
Självskattningsinstrument som används för att identifiera alkoholproblem.
Målgrupp eller situation
Vuxna individer vid misstanke om missbruk (skadligt bruk) eller beroende av alkohol, men även för screening utan specifik misstanke, till exempel vid missbruk (skadligt bruk) eller beroende av narkotika, vid psykisk ohälsa, eller vid vissa somatiska tillstånd som kan vara kopplade till överkonsumtion av alkohol.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda AUDIT (prioritet 1) och kan erbjuda Alcohol E (prioritet 5).
Även om AUDIT är till för att identifiera alkoholproblem finns en bred klinisk erfarenhet av att använda det även vid andra tillstånd, exempelvis psykisk ohälsa eller missbruk (skadligt bruk)/beroende av narkotika. Detta är något som bör göras eftersom samsjuklighet är vanligt vid dessa tillstånd.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
AUDIT innehåller 10 frågor uppdelade på tre domäner som ger en bred bild av nivån på användandet, symtom på beroendeutveckling och konsekvenser av alkoholanvändandet.
Genomförande
AUDIT är enkelt och går snabbt att genomföra samtidigt som det ger rikligt med relevant information. Det gör det användbart både inom hälso- och sjukvård och socialtjänst. AUDIT kan till exempel användas vid ett nybesök eller en vanlig hälsoundersökning. Oftast används det som självskattningsformulär men det kan också användas som underlag för en strukturerad intervju. Dessutom finns det en webbversion.
De tre första frågorna benämns AUDIT-C och används ibland separat vid väldigt korta screeningar inom till exempel primärvården. Resultatet avgör sedan om man väljer att gå vidare med hela formuläret eller inte. Hela AUDIT beräknas ta cirka fem till tio minuter att genomföra. På fråga 1–8 finns fem svarsalternativ som ger 0, 1, 2, 3 eller 4 poäng. På de två sista frågorna 9-10 finns tre svarsalternativ som ger 0, 2 eller 4 poäng. Maxpoäng är 40.
Uppföljning och Alcohol-E
Om resultatet av AUDIT indikerar att individen har ett riskfyllt eller skadligt alkoholanvändande, bör självskattningen följas upp av rådgivande samtal, motiverande samtal (MI) eller kort intervention. Eventuellt bör det göras en fördjupad kartläggning, där Alcohol-E är ett lämpligt instrument. Det är en motsvarighet till DUDIT-E, men undersöker alkoholbruk istället för narkotikabruk. Det är en utökad version av AUDIT, som kan fungera som en utgångspunkt för ett fördjupat samtal om en individs förhållningssätt till alkohol och vilken motivation till förändring individen har. Alcohol-E kan användas i utredningssyfte, som ett återkommande behandlingsinslag eller som ett utvärderingsinstrument av beteendeförändring och motivation, när det gäller alkohol. Självskattningsformuläret består av 52 frågor och beräknas ta 15–20 minuter att fylla i. Det är indelat i fyra beståndsdelar:
- frekvens av alkoholanvändandet och typ av alkohol som används
- positiva konsekvenser av alkohol
- negativa konsekvenser av alkohol
- individens motivation till förändring avseende alkoholanvändandet.
Märkning
CRAFFT och ASSIST-Y
CRAFFT är ett screeninginstrument som används för att bedöma substansrelaterade syndrom. Vid positiva svar kan instrumentet ASSIST-Y användas för fördjupad bedömning.
CRAFFT är ett screeninginstrument som används för att bedöma substansrelaterade syndrom. Vid positiva svar kan instrumentet ASSIST-Y användas för fördjupad bedömning.
Målgrupp eller situation
Ungdomar med skadligt bruk eller beroende av alkohol eller narkotika.
Kunskapsläge
Insatsen bedöms vara förenlig med god vård/stöd utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
CRAFFT är ett screeninginstrument för substansbrukssyndrom hos barn och ungdomar. Det används som intervju eller självskattning på webb eller på papper. Vid positiva svar används ASSIST-Y för att få en fördjupad bild av substansbrukets omfattning.
ASSIST-Y är ett instrument för mer ingående screening av nio olika typer av substanser inklusive alkohol och tobak. Instrumentet kan administreras som intervju eller som självskattning.
CRAFFT
CRAFFT är ett kort screeningsverktyg som består av två delar. I den första delen får ungdomen frågan om hen någonsin har använt alkohol, cannabis eller andra substanser för att bli hög. I den andra delen ställs en rad kompletterande frågor om substansanvändningen. Frågorna undersöker bland annat substansens funktion, om ungdomen har använt den ensam eller tillsammans med andra, om substansen har ställt till någon form av problem, samt om ungdomen har åkt bil med någon som varit alkohol- eller drogpåverkad.
För att undersöka omfattningen av substansbruket krävs ytterligare informationsinhämtning, förslagsvis med hjälp av ASSIST-Y.
ASSIST-Y
Ungdomen får först svara på frågor angående bruk av nio olika substanser (inklusive alkohol och tobak) under sin livstid. Dessutom finns en fråga om eventuella övriga substanser. Vid jakande svar på respektive substans får ungdomen en fråga om frekvens av bruket under de senaste tre månaderna (fråga 2).
Om ungdomen inte har använt substanser den senaste tiden ställs endast ytterligare en fråga: har någon uttryckt oro över ungdomens bruk? (fråga 6). Om ungdomen nyligen har använt substanser ställs ytterligare tre frågor om olika negativa konsekvenser av användandet.
Om ungdomen är 15–18 år ställs också en fråga angående om hen någonsin har injicerat någon substans.
För respektive substans finns intervallen “Ingen risk”, “Låg risk” och “Hög risk”.
Uppföljning
ASSIST-Y fråga 2 kan användas för uppföljning med tre månaders intervall. Kontinuerlig uppföljning enligt vårdplan.
Märkning
DOK (Dokumentationssystem inom missbrukarvården)
Strukturerad intervju som använda för att kartlägga och dokumentera vid in- och utskrivning och som uppföljning inom vården för missbruk eller beroende.
Strukturerad intervju som använda för att kartlägga och dokumentera vid in- och utskrivning och som uppföljning inom vården för missbruk eller beroende.
Målgrupp eller situation
Vuxna individer med missbruk eller beroende av alkohol och narkotika. För ungdomar finns UngDOK.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att DOK kan användas för bedömning av hjälpbehov för personer med missbruk eller beroende av alkohol och narkotika (prioritet 6).
Kompetenskrav
För att använda DOK-intervjun krävs att man har genomgått utbildning och blivit certifierad. IKM vid Linnéuniversitetet förvaltar och utvecklar intervjumetoden.
Sammanfattning
DOK består av 90 frågor och berör 11 livsområden. Svaren kan användas som underlag för bedömning av hjälpbehov, uppföljning av behandlingsinsats samt verksamhets- och kvalitetsutveckling. Det finns målgruppsanpassade versioner som BoendeDOK, DOK arbetsträning och DOK spel.
Genomförande
DOK är ett instrument som utöver ett frågeformulär består av en implementeringsorganisation med dataprogram, utbildning och kontinuerligt stöd. Frågorna i formuläret har huvudsakligen fasta svarsalternativ, men med en del öppna frågor inom varje livsområde. Under senare år har det utvecklats målgruppsanpassade versioner där grundstrukturen har kompletterats med frågor om till exempel problematiskt spelande.
En DOK-intervju beräknas ta 40–50 minuter att genomföra. Individens svar genererar en textsammanställning i dataprogrammet, som sedan återkopplas till individen. DOK finns i två versioner: en för frivillig missbruksvård och en för tvångsvård inom Statens institutionsstyrelse (SiS).
Formulärets utformning
DOK-formuläret består av 80–90 frågor inom 11 olika livsområden samt några grundläggande uppgifter om bakgrund och vårdkontakt.
Frågor ställs inom följande livsområden:
- boende
- relationer
- uppväxtmiljö
- utbildning och försörjning
- sysselsättning och fritid
- alkohol och andra droger
- behandlingshistoria
- fysisk hälsa
- psykisk hälsa
- kriminalitet
- myndighets- och vårdkontakter
Inom varje livsområde ställs frågor kring individens aktuella situation, egna vilja att förändra något inom området och i sådana fall vad personen vill förändra. I de olika formerna av uppföljningsintervjuer återkommer motsvarande struktur där ett fåtal objektiva frågor kompletteras med individens skattning av förändring inom respektive område och en öppen fråga kring förändring.
Uppföljning
För samtliga former av DOK-intervjuer skapas en textsammanställning som till exempel kan utgöra huvudsaklig grund för genomförande- eller vårdplan.
Märkning
DUDIT
Självskattningsinstrument för att identifiera missbruk (skadligt bruk) eller beroende av narkotika och/eller beroendeframkallande läkemedel.
Självskattningsinstrument för att identifiera missbruk (skadligt bruk) eller beroende av narkotika och/eller beroendeframkallande läkemedel.
Målgrupp eller situation
Vuxna individer vid misstanke om missbruk (skadligt bruk) eller beroende av narkotika och/eller beroendeframkallande läkemedel. Instrumentet används även för screening utan specifik misstanke, till exempel vid beroende av alkohol, vid psykisk ohälsa, eller vid vissa somatiska tillstånd som kan vara kopplade till narkotikabruk.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda DUDIT (prioritet 3).
Även om instrumentet i första hand ska användas när narkotikaproblem misstänks, finns en bred klinisk erfarenhet av att använda det också vid andra tillstånd, till exempel psykisk ohälsa eller missbruk (skadligt bruk) eller beroende av alkohol. Detta är något som bör göras eftersom samsjuklighet är vanligt vid dessa tillstånd.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
DUDIT innehåller 11 frågor som ger en bred bild av narkotikaanvändande, symtom på beroendeutveckling och konsekvenser av narkotika.
Genomförande
DUDIT utvecklades som en motsvarighet till AUDIT men med inriktning mot narkotika istället för alkohol. Studier har visat att det fungerar väl för att upptäcka allvarliga problem och beroende av narkotika medan det är mer tveksamt vad gäller upptäckt av skadligt bruk och mindre svåra problem. Precis som AUDIT är DUDIT snabbt och enkelt att genomföra, samtidigt som det ger relativt bred information, vilket gör det användbart både inom hälso- och sjukvård och socialtjänst för att uppmärksamma narkotikaanvändande.
Tidsåtgången beräknas till 5–10 minuter för att fylla i formuläret. På fråga 1–9 finns fem svarsalternativ som ger 0, 1, 2, 3 eller 4 poäng. På de två sista frågorna 10–11 finns tre svarsalternativ som ger 0, 2, eller 4 poäng. Maxpoäng är 44.
Även om instrumentet i första hand ska användas när narkotikaproblem misstänks, finns en bred klinisk erfarenhet av att använda det också vid andra tillstånd, till exempel psykisk ohälsa eller missbruk (skadligt bruk) eller beroende av alkohol. Detta är något som bör göras eftersom samsjuklighet är vanligt vid dessa tillstånd.
Uppföljning och DUDIT-E
Om resultatet av DUDIT indikerar missbruk (skadligt bruk) eller beroende av narkotika, bör självskattningen följas upp av rådgivande samtal, motiverande samtal (MI), samt eventuellt även med en fördjupad kartläggning, där DUDIT-E är ett lämpligt instrument. Det är en utökad version av DUDIT som kan fungera som en utgångspunkt för ett fördjupat samtal om en individs förhållningssätt till narkotika och vilken motivation till förändring individen har. DUDIT-E kan användas i utredningssyfte, som ett återkommande behandlingsinslag eller som ett utvärderingsinstrument av beteendeförändring och motivation, när det gäller narkotikaanvändande. Självskattningsformuläret beräknas ta 15–20 minuter att fylla i och har fyra beståndsdelar:
- Användningen av olika narkotikakategorier
- Positiva konsekvenser av narkotika
- Negativa konsekvenser av narkotika
- Individens motivation till förändring avseende narkotikaanvändandet.
Märkning
Säker provtagning i urin
Urinprov används i bedömning, utredning och behandling. Provlämningen ska alltid övervakas av personal för att säkerställa att proverna inte manipuleras.
Urinprov används i bedömning, utredning och behandling. Provlämningen ska alltid övervakas av personal för att säkerställa att proverna inte manipuleras.
Målgrupp eller situation
Individer i kontakt med socialtjänst eller hälso- och sjukvård med pågående skadligt bruk (missbruk) eller beroende eller där misstanke finns om intag av narkotika.
Kunskapsläge
Enligt Socialstyrelsens nationella riktlinjer (NR) bör hälso- och sjukvården och socialtjänsten använda urinprov för att upptäcka pågående eller nyligt intag av narkotika (prioritet 1). Man kan använda patientnära drogtest (snabbtest) med urinprov för att upptäcka pågående eller nyligt intag av narkotika (prioritet 5).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Urinprov kan användas under bedömning, utredning och behandling vid skadligt bruk (missbruk) och beroende.
Patientnära drogtest (snabbtest) kan användas vid behov av snabba svar men för att säkerställa provsvar krävs verifiering genom analys på laboratorium. Patientnära drogtest kan inte användas som grund för beslut kopplade till tvångsvård, följsamhet till kontraktsvård, vid vårdnadstvister, körkortsärenden eller liknande.
Rutiner kring provtagningen
För att provtagning inte ska inkräkta på individens integritet mer än nödvändigt och för att minimera risken att provet manipuleras behöver verksamheten ha tydliga rutiner.
- Inom hälso- och sjukvården ordineras urinprov av läkare.
- Proverna bör tas på en särskild provtagningstoalett med spegel och/eller observationsglas.
- Provtagningen bör vara oannonserad eller bokad med kort varsel.
- Individen bör informeras om att inte dricka för mycket innan provet ska tas eftersom det kan leda till ogiltigt prov.
- Om individen inte är känd sedan tidigare måste hen legitimera sig.
- För individer under 18 år krävs vårdnadshavares samtycke till provtagningen.
Om individen bara lämnar urinprov bör man fråga om det nuvarande psykiska måendet. Visar det sig att individen behöver vidare stöd tar man kontakt med ansvarig socialsekreterare (socialtjänsten) eller ansvarig läkare (hälso- och sjukvården) för bedömning.
Så tas urinprovet
Alla urinprov ska alltid övervakas, utan undantag. Hela provtagningen ska genomföras av samma person.
- Kontrollera att det inte finns tvål eller andra kemikalier inne på provtagningstoaletten, använd handskar.
- Be individen att lämna väskor utanför provtagningstoaletten och att ta av sig ytterkläder, långa tröjor och andra skylande plagg.
- Ge individen en mugg att kissa i, eller placera en rondskål i toaletten. Ha uppsikt över muggen under hela processen.
- Känn efter att muggen eller rondskålen med urin känns varm. Muggen behöver vara fylld minst till hälften med urin.
Toalettvattnet kan färgas för att undvika att det används för att manipulera provet.
Om provet ska analyseras på laboratorium
I hälso- och sjukvården:
- Kontrollera att ordination och beställning av provet finns i journalen och att den är korrekt, skriv därefter ut etiketten.
I socialtjänsten och hälso- och sjukvården:
- Häll upp urinen i det märkta röret, kontrollera att personnumret på etiketten överensstämmer med individens legitimation.
- Dokumentera legitimeringssätt (om aktuellt), det psykiska måendet och att provtagningen är genomförd i individens journal.
- Kassera omärkta provrör samt muggar med urin.
- Skicka provet till laboratoriet för screening och vid behov verifiering.
Provtagning i socialtjänsten
Det finns inte laglig grund för att kräva urinprov till exempel vid ansökan om ekonomiskt bistånd eller umgänge med barn. I de fallen behöver individen lämna provet frivilligt. Om socialtjänsten misstänker att föräldern är påverkad vid umgängestillfället får man kräva att hen bevisar drogfrihet. Om hen vägrar kan socialtjänsten neka umgänge.
Märkning
Timeline follow-back, TLFB
Metod för att kartlägga användning av alkohol och narkotika. Kan även användas vid problematiskt spelande i form av speldagbok.
Metod för att kartlägga användning av alkohol och narkotika. Kan även användas vid problematiskt spelande i form av speldagbok.
Målgrupp eller situation
Ungdomar och vuxna som antingen har ett känt riskbruk, missbruk (skadligt bruk) eller beroende som behöver följas upp, eller individer i riskgrupper, när nivån på intaget av alkohol och narkotika, eller omfattningen av spelande, behöver bedömas.
Kunskapsläge
- Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården kan erbjuda insatsen vid riskbruk av alkohol (prioritet 5) eller narkotika (prioritet 6).
- Socialstyrelsen rekommenderar att man använder speldagbok för att få information om spelmönster hos individer med spelberoende.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Timeline follow-back (TLFB) är en metod för att kartlägga olika riskbeteenden, till exempel intag av alkohol och narkotika under en viss tidsperiod. Instrumentet kan användas både på individ- och gruppnivå. Främst undersöks volym och frekvens på intaget. Kartläggningen utförs antingen i intervjuform eller som självskattning på internet.
Genomförande
Kartläggningen kan genomföras på olika sätt: antingen som intervjuer, individuellt eller i grupp, något som bygger på att deltagarna har fört en dagbok över sitt intag, eller så görs kartläggningen genom att deltagarna får en fråga per dag via automatiserad telefon. En tredje variant är att deltagarna själva fyller i formulär om sitt intag på internet. Metoden är snabb och enkel att utföra.
Metoden användes inledningsvis som uppföljning av individer som redan hade ett känt missbruk (skadligt bruk) eller beroende. Den har senare kommit att användas även för att upptäcka riskbeteenden hos individer som inte har något känt problem, men som kanske befinner sig i en riskgrupp.
TLFB kan också användas som uppföljningsinstrument vid behandlingar, till exempel den manualbaserade traumabehandlingen Cope. Det finns ingen svensk manual för metoden, däremot finns en kort information i AUDIT- och DUDIT-manualen, samt i BIB 2010 (en sammanställning av bedömningsinstrument inom missbruks- och beroendevården).
Vad kartläggning med TLFB visar
Med hjälp av Timeline follow-back kan man bland annat få fram siffror om:
- antalet dagar när alkohol och/eller narkotika används totalt
- volym per vecka i medeltal, exempelvis antalet drinkar eller antalet gånger narkotika intas
- antalet dagar med förhöjt intag
- antalet nyktra dagar och
- generella mönster: till exempel vilka dagar alkohol eller narkotika brukar användas.
Hur lång period som mäts kan variera, från 7 dagar upp till 90 dagar.
Användning vid problematiskt spelande
Timeline follow-back kan också användas vid problematiskt spelande och kallas då Speldagboken. Den kartlägger spelandet en månad bakåt i tiden, främst avseende frekvens och duration. Den kan också användas för att dokumentera spelande en period framåt i tiden.
Märkning
UngDOK
Strukturerad intervju som kartlägger olika livsområden hos unga personer med missbruksproblem (skadligt bruk) och annan social problematik.
Strukturerad intervju som kartlägger olika livsområden hos unga personer med missbruksproblem (skadligt bruk) och annan social problematik.
Målgrupp eller situation
Unga personer mellan 13-25 med missbruk och sociala problem.
Kunskapsläge
UngDOK finns med i Socialstyrelsens metodguide men har inte utvärderats för rekommendation.
Kompetenskrav
Utbildning är nödvändigt och ges av Journal Digital utifrån ett avtal med Linnéuniversitetet. Efter genomgången utbildning och godkänd intervju blir man certifierad i metoden.
Instrumentet har utvecklats av IKM (Institutet för kunskaps och metodutveckling inom ungdoms och missbruksvården), vid Linnéuniversitetet och i samarbete med Maria-mottagningarna i Stockholm, Göteborg och Malmö. Datastöd fås via Journal Digital och deltagande verksamheter betalar en årlig avgift för dataprogram och support.
Sammanfattning
UngDOK är en strukturerad intervju som kartlägger olika livsområden. Intervjun innehåller också administrativa uppgifter, sociodemografisk data, övriga behandlingskontakter och avslutande öppna frågor.
Genomförande
UngDOK är en semistrukturerad intervju som belyser den unges livssituation. Frågorna är framtagna utifrån aktuell forskning om risk och skyddsfaktorer för unga.
Det primära syftet med UngDOK är att kartlägga den unges problem, behov och aktuella situation för att göra en relevant bedömning, planering och genomförande av behandling.
I samband med inmatningen av data från UngDOK intervjun skapas en textsammanställning som kan användas vid återkopplingen till den unge och för planering av behandlingsinsatser. Den lokala enheten/verksamheten kan sammanställa statistik på samtliga variabler, på grupp och individnivå.
Formulärets utformning
Antalet frågor i UngDOK är cirka 80 stycken och intervjun tar cirka 45 minuter.
Behandlingskontakt
Boende och försörjning
Sysselsättning
Alkohol, droger och tobak
Behandlingshistoria
Uppväxt och uppväxtmiljö
Kriminalitet
Utsatt för våld
Familj och relationer
Fysisk hälsa
Psykisk hälsa
Varje livsområde innehåller ett antal slutna frågor och det finns även öppna följdfrågor som ger utrymme för den unge att ge en personlig beskrivning av sin situation. I slutet av varje livsområde ställs frågor om vilka eventuell önskemål om förändring den unge har.
Uppföljning
UngDOK innehåller en avslutande intervju och en intervju tre månader efter avslut.
Material
UngDOK metodguide, Socialstyrelsen
Manual för intervjuformulären UngDOK 2020, Linnéuniversitetet (pdf, ny flik)
Märkning
Metoder för att bedöma risk för våld
Riskbedömningar kan genomföras för att bedöma och hantera en uppkommen situation eller för att bedöma individers risk för våldsamt beteende.
Riskbedömningar kan genomföras för att bedöma och hantera en uppkommen situation eller för att bedöma individers risk för våldsamt beteende.
Målgrupp eller situation
Individer som bedöms ha en risk för våldsamt beteende alternativt samtliga individer som är föremål för en viss insats, där samtliga individer bedöms avseende våldsrisk.
Kunskapsläge
Strukturerad bedömning är att föredra jämfört med ostrukturerad bedömning. Resultat av strukturerade riskbedömningar är bättre än slumpen, men måste användas med stor försiktighet då evidens saknas för våldsriskbedömningar med kortare tidsperspektiv än några år.
Kompetenskrav
Kompetens enligt arbetsgivarens bedömning. Fördjupade riskbedömningar kan göras av psykolog och specialistläkare i psykiatri.
Sammanfattning
Riskbedömningar genomförs kliniskt och kan vara ostrukturerade eller strukturerade med instrument. Det är vanligt med en kombination mellan de två metoderna. Resultat av strukturerade riskbedömningar är bättre än slumpen, men resultaten måste användas med stor försiktighet.
Bedömningar av risk för att individer kan komma att bete sig våldsamt kan göras utifrån att det aktuella beteendet observeras i en sluten psykiatrisk miljö, eller genom fördjupade utredningar där både risk- och skyddsfaktorer bedöms. Fördjupade utredningar görs framförallt av psykolog och specialistläkare i psykiatri.
Genomförande
Framförallt inom heldygnsvården finns behov av att följa situationer och beteenden som bedöms kunna leda till ytterligare våldsamma situationer. Här är fokus på den akuta situationen och insatser. Det finns god beprövad erfarenhet för användning av denna typ av riskbedömning.
Bedömning med instrument
I en sluten psykiatrisk miljö kan Bröset Violence Checklist (BVC) användas för att bedöma och förebygga våldsamma situationer. Varje skattning görs under en 24-timmarsperiod, som ligger till grund för eventuella insatser under följande 24-timmarsperiod. Omvårdnadspersonalen observerar om individen visar symtom som:
- förvirring
- retlighet
- bullrighet
- fysiskt hotfull
- verbalt hotfull
- attacker på föremål.
Aktuariska bedömningar
En undergrupp till bedömningar med instrument är aktuariska bedömningar, där man utgår från en explicit modell som definierar ett antal riskfaktorer. Empiriska data bedöms efter bestämda regler och omsätts i siffror. Ett exempel på ett instrument enligt den aktuariska metoden är VRAG (Violence Risk Appraisal Guide).
Bedömning både kliniskt och med instrument
HCR-20 (Historical-Clinical-Risk management) är ett exempel på ett instrument som förenar klinisk och instrumenterad metod. Empiriskt belagda riskfaktorer sammanställs, men ytterst dras slutsatserna utifrån en klinisk bedömning. HCR skiljer också mellan dynamiska/föränderliga riskfaktorer och historiska/oföränderliga riskfaktorer. Graden av risk kan alltså kopplas samman med riskhantering och riskreducerande åtgärder.
Uppföljning
Våldsriskbedömningen ska följas upp med insatser för riskhantering och riskreducerande åtgärder. Uppföljning ska göras kontinuerligt. När individens dynamiska risk- och skyddsfaktorer förändras bör en förnyad bedömning göras omgående.
Material
Riskbedömningar inom psykiatrin – Kan våld i samhället förutsägas? Litteraturöversikt från SBU, Statens beredning för medicinsk och social utvärdering
Hantering av hot och våld inom psykiatrin, skattning av risk för våld och aggressivitet, SBU, Statens beredning för medicinsk och social utvärdering (pdf, ny flik)
Märkning
Anmälan enligt 6 § LVM
När läkare och vissa myndigheter har skyldighet att anmäla vuxen individs missbruk eller beroende av alkohol och/eller narkotika.
När läkare och vissa myndigheter har skyldighet att anmäla vuxen individs missbruk eller beroende av alkohol och/eller narkotika.
Målgrupp eller situation
Myndigheter som i sin verksamhet regelbundet kommer i kontakt med individer med missbruk (skadligt bruk) eller beroende av alkohol och/eller narkotika samt läkare är skyldiga att genast anmäla till socialnämnden om de får kännedom om att någon kan antas vara i behov av vård enligt denna lag.
Kunskapsläge
Anmälan enligt 6 § LVM styrs av offentlighets- och sekretesslagen (OSL) och lag om vård av missbrukare i vissa fall (LVM).
Kompetenskrav
Läkare.
Personal inom vissa myndigheter enligt arbetsgivarens beslut.
Sammanfattning
Läkare samt personal inom vissa myndigheter har skyldighet att anmäla till socialtjänsten om de får kännedom om att någon kan antas vara i behov av vård enligt LVM. Läkare har bara skyldighet att lämna uppgifter till socialtjänsten angående den som kan antas vara i behov av vård enligt LVM om förutsättningarna för anmälningsskyldighet är uppfyllda, i annat fall gäller sekretess. Om läkaren bedömer att tillfredsställande vård kan ges inom hälso- och sjukvården så behöver hen inte lämna uppgifter till socialtjänsten.
Personer som inte omfattas av anmälningsskyldighet kan lämna information till socialtjänsten om de är oroliga för individens missbruk eller beroende och de tror att hen behöver hjälp. Det gäller alkohol, droger samt missbruk eller beroende av spel. Se text oro för vuxen person med skadligt bruk (missbruk) och beroende.
När det gäller oro för barn och unga, se text orosanmälan gällande barn och ungdomar.
Genomförande
Anmälan enligt 6 § LVM bör göras skriftligt. Muntliga anmälningar kan göras vid akuta lägen, men bör då kompletteras skriftligt i efterhand. Anmälan ska skickas till socialtjänsten i den kommun där personen är folkbokförd.
Det kan finnas lokala rutiner eller överenskommelser mellan kommuner och regioner som tar upp frågor om hur anmälan enligt LVM ska göras.
Anmälan från hälso- och sjukvård
Läkare
Alla läkare inom hälso- och sjukvården har skyldighet att genast göra LVM-anmälan till socialnämnden, om läkaren i sin verksamhet kommer i kontakt med någon som:
- kan antas vara i behov av omedelbart omhändertagande eller vård enligt LVM och
- läkaren bedömer att den enskilde inte kan beredas tillfredsställande vård eller behandling inom hälso- och sjukvården.
Anmälningsskyldigheten gäller alla läkare inom hälso- och sjukvården, såväl i offentlig som i privat tjänst.
Övrig hälso- och sjukvårdspersonal
För övriga yrkesgrupper inom hälso- och sjukvård gäller inte denna anmälningsskyldighet och utgångspunkten är alltid behov av samtycke från personer som fyllt 18 år för att ta kontakt med socialtjänst.
I vissa fall kan denna sekretess brytas, om det behövs för att ge en individ med missbruk vård och behandling. Det måste dock handla om ett fortgående missbruk/skadligt bruk som är allvarligt men där inte alla förutsättningar för vård enligt LVM behöver vara uppfyllda.
Anmälan från myndigheter
Vissa myndigheter har anmälningsskyldighet om de får kännedom om att någon kan antas vara i behov av vård enligt LVM. Anmälningsskyldigheten omfattar både statliga och kommunala myndigheter, men skyldigheten gäller enbart sådana myndigheter som i sin verksamhet regelbundet kommer i kontakt med personer med missbruk. Som exempel på anmälningsskyldiga myndigheter kan nämnas socialnämnden i en annan kommun, Kriminalvården, SIS, Försäkringskassan och Polismyndigheten.
I vissa fall kan sekretess brytas. Det måste dock handla om ett fortgående missbruk/skadligt bruk som är allvarligt men där inte alla förutsättningar för vård enligt LVM behöver vara uppfyllda.
Förutsättningar för anmälan enligt 6 § LVM
Anmälningsskyldighet föreligger bara om den enskilde kan antas vara i behov av omhändertagande eller vård enligt LVM. Förutsättningar för vården finns i 4 § LVM:
- någon till följd av ett fortgående missbruk av alkohol, narkotika eller flyktiga lösningsmedel är i behov av vård för att komma ifrån sitt missbruk
- vårdbehovet inte kan tillgodoses enligt socialtjänstlagen eller på något annat sätt, och
- han eller hon till följd av missbruket a) utsätter sin fysiska eller psykiska hälsa för allvarlig fara b) löper en uppenbar risk att förstöra sitt liv, eller c) kan befaras komma att allvarligt skada sig själv eller någon närstående.
Fortgående missbruk
Bedömning kring vad som utgör fortgående missbruk är beroende på vilken substans, mängd och intagningssätt som är aktuell. För exempelvis alkohol krävs oftast en viss varaktighet över tid. Beträffande mängd alkohol så beror det på omständigheterna i det enskilda fallet. Dagligt eller så gott som dagligt intag av narkotika eller injektionsmissbruk bör bedömas som fortgående missbruk.
Behov av vård
Tvångsvård enligt LVM kan bara beslutas om individen är i behov av vård för att komma ifrån sitt missbruk. Individen ska ha ett skadligt bruk (missbruk) eller beroende av allvarlig karaktär som kräver snabba och kraftfulla insatser för att bryta en ogynnsam utveckling. Det behöver dock inte föreligga ett akut behov av avgiftning, utan det kan vara fråga om andra behov av vård.
Vårdbehovet kan inte tillgodoses på annat sätt
En av förutsättningarna för vård enligt LVM är att möjligheten att tillgodose behovet av vård på annat sätt är uttömd. Vård i andra former är exempelvis enligt SoL, inom hälso- och sjukvården eller genom annan tvångsvård än LVM. Om den enskildes vårdbehov kan tillgodoses genom LPT eller LVU, har dessa lagar företräde framför LVM. Alla möjligheter till insatser i samförstånd med individen ska övervägas och visa sig otillräckliga innan vård med stöd av LVM är aktuellt. Andra vårdinsatser behöver dock inte alltid ha prövats och misslyckats, i vissa situationer kan andra vårdinsatser inte avvaktas utifrån risk för individens liv och hälsa.
Utsätta sin hälsa för allvarlig fara
Med hälsa menas både den fysiska och/eller psykiska hälsan. Hälsorisken kan vara både medicinskt påvisbar och/eller på annat sätt där individen till följd av missbruket försummar sin hälsa eller utsätter sig för allvarliga risker. Exempelvis om individen råkat eller riskerar råka hamna i en nödsituation där hälsan är hotad.
Risk att förstöra sitt liv
Detta kriterium brukar kallas för den sociala indikationen och handlar exempelvis om att individen riskerar att hamna i ett socialt utanförskap till följd av missbruket, att det dominerar livsföringen och att individen inte längre kan upprätthålla normala sociala relationer. För yngre personer kan inte alltid medicinska skadeverkningar konstateras, men risk att förstöra sitt liv kan föreligga oavsett personens ålder och bedöms utifrån en helhetsbedömning av individens personliga förhållanden. Det ska dock vara fråga om en utomordentligt allvarlig situation med sociala skadeverkningar och som äventyrar levnadsförhållandena i övrigt.
Befaras komma att allvarligt skada sig själv eller någon närstående
Med skada menas både fysisk och psykisk skada. Om kriterierna för vård enligt LPT är uppfyllda så bör vården beredas med stöd av den lagen istället. Vid risk för självskada eller suicid är det därför viktigt att läkare kopplas in för bedömning. Se text strukturerad klinisk bedömning av suicidrisk
Med närstående menas främst nära anhöriga (partner, barn, föräldrar, syskon) även om de inte bor tillsammans med individen. Ett ofött barn räknas inte som närstående vid tillämpning av LVM, men andra kriterier kan vara uppfyllda. Se text Graviditet .
Exempel på vad anmälan enligt 6 § LVM bör innehålla
Se tvångsvård LVM genomförande för vad läkarintyg enligt 9 § bör innehålla
Information
Information om och hur individen till följd av fortgående missbruk kan befaras skada sig själv eller någon närstående.
Behov av vård
På vilket sätt det har framgått att individen har ett pågående missbruk som kräver vård (beskriv det pågående missbruket kopplat till vårdbehov).Beskriv vilken vård som har erbjudits i hälso- och sjukvården och varför den inte bedöms som tillräcklig.
Kort bakgrund
Till exempel hur länge man har haft kännedom om individen och vilken vård hen har fått tidigare (om anmälan görs av läkare).
Aktuell situation
Vad det är som gör att man vill anmäla just nu, till exempel sviktande hälsa, flera överdoser, ändrat beteende.
Bedömning
Till exempel att individen riskerar sitt liv, sin fysiska och psykiska hälsa och hur det är kopplat till missbruket/skadliga bruket
Anmälan ska skickas till socialtjänsten i den kommun där personen är folkbokförd och bör även innehålla individens person- och kontaktuppgifter samt eventuellt behov av tolk. Det bör även framgå kontaktuppgifter till den som anmäler.
Efter inkommen LVM-anmälan
Efter att en anmälan inkommit gör socialtjänsten en så kallad förhandsbedömning. Detta innebär att socialtjänsten gör en bedömning om en utredning ska inledas eller inte utifrån inkomna uppgifter i anmälan, tidigare kännedom eller genom kontakt med personen som anmälan avser. Den som anmäler saknar möjlighet till återkoppling om det inte sker inom ramen för samverkan, till exempel genom SIP eller med samtycke från individen.
Se texten tvångsvård LVM genomförande.
Offentlighets- och sekretesslag (OSL)
25 kap, 12 §
Sekretessen enligt 1 §, 2 § andra stycket och 3-5 §§ hindrar inte att en uppgift om en enskild eller närstående till denne lämnas från en myndighet inom hälso- och sjukvården till en annan sådan myndighet eller till en myndighet inom socialtjänsten, om det behövs för att ge den enskilde nödvändig vård, behandling eller annat stöd och denne
- inte har fyllt arton år,
- fortgående missbrukar alkohol, narkotika eller flyktiga lösningsmedel, eller
- vårdas med stöd av lagen (1991:1128) om psykiatrisk tvångsvård eller lagen (1991:1129) om rättspsykiatrisk vård.
Detsamma gäller uppgift om en gravid person eller någon närstående till denne, om uppgiften behöver lämnas för en nödvändig insats till skydd för det väntade barnet.
26 kap, 9 §
Sekretessen enligt 1 § hindrar inte att uppgift om en enskild eller någon närstående till denne lämnas från en myndighet inom socialtjänsten till en annan sådan myndighet eller till en myndighet inom hälso- och sjukvården, om det behövs för att ge den enskilde nödvändig vård, behandling eller annat stöd och denne
- inte har fyllt arton år,
- fortgående missbrukar alkohol, narkotika eller flyktiga lösningsmedel, eller
- vårdas med stöd av lagen (1991:1128) om psykiatrisk tvångsvård eller lagen (1991:1129) om rättspsykiatrisk vård.
Detsamma gäller uppgift om en gravid person eller någon närstående till denne, om uppgiften behöver lämnas för en nödvändig insats till skydd för det väntade barnet.
Lag (2013:406)
Lagen om vård av missbrukare i vissa fall (LVM)
6 §
Myndigheter som i sin verksamhet regelbundet kommer i kontakt med missbrukare är skyldiga att genast anmäla till socialnämnden om de får kännedom om att någon kan antas vara i behov av vård enligt denna lag. Detta skall dock inte gälla myndigheter inom hälso- och sjukvården i vidare mån än som följer av andra stycket.
En läkare skall genast göra anmälan till socialnämnden, om han eller hon i sin verksamhet kommer i kontakt med någon som kan antas vara i behov av omedelbart omhändertagande enligt 13 § eller vård enligt denna lag och läkaren bedömer att denne inte kan beredas tillfredsställande vård eller behandling genom läkarens egen försorg eller i övrigt inom hälso- och sjukvården.
Lag (2005:467)
Uppföljning
Alla verksamheter där man har anmälningsskyldighet bör ha rutiner för hur anmälan görs och de bör följas upp regelbundet, till exempel vid arbetsplatsträffar (APT). Myndigheter som omfattas av anmälningsskyldigheten är till exempel Polisen, Arbetsförmedlingen, Försäkringskassan, Kriminalvården.
Den som anmäler saknar möjlighet till återkoppling om det inte sker inom ramen för samverkan, till exempel genom SIP eller med samtycke från individen.
Material
Socialstyrelsen om sekretess- och tystnadspliktsgränser i socialtjänsten och i hälso- och sjukvården, (pdf, ny flik)
LVM - Handbok för socialtjänsten, Socialstyrelsen (pdf, ny flik)
LVM i hälso- och sjukvården, Socialstyrelsen (pdf, ny flik)
Märkning
Risk- och skyddsfaktorer hos barn och ungdomar
Risk- och skyddsfaktorer är de särskilda egenskaper, personliga kvaliteter, erfarenheter och individuella omständigheter en person har med sig.
Risk- och skyddsfaktorer är de särskilda egenskaper, personliga kvaliteter, erfarenheter och individuella omständigheter en person har med sig.
Målgrupp eller situation
Barn och ungdomar som kommer i kontakt med vården eller socialtjänst.
Kunskapsläge
Sveriges kommuner och regioner och Statens beredning för medicinsk och social utvärdering påtalar vikten av att minska riskfaktorer och stärka skyddsfaktorer hos barn och ungdomar, både i förebyggande syfte och som en del av behandlingen. Insatser ska vara behovsanpassade och ska ges även om inte kriterier för beroende är uppfyllda.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Risk- och skyddsfaktorer på individuell nivå samspelar med risk- och skyddsfaktorer på interpersonell och samhällelig nivå. Då det inte finns särskilda diagnoskriterier för barn och ungdomar bör särskild vikt ligga på bedömning av risk-och skyddsfaktorer inför en planerad insats.
Särskilt beaktande av risk- och skyddsfaktorer bör ske i kartläggning av pågående substansbruk. En anhopning av riskfaktorer och få skyddsfaktorer ökar sannolikheten för problem. Det är angeläget att minska antalet riskfaktorer och stärka skyddsfaktorer hos barn och ungdomar med substansbruk, oavsett om kriterierna för beroende är uppfyllda. Syftet kan alltså vara både förebyggande och behandlande.
Exempel på risk- och skyddsfaktorer
Risk- och skyddsfaktorer kan ofta ses som varsin ände på ett kontinuum. Om en svag anknytning till och tillsyn av föräldrar är en riskfaktor kan god anknytning och tillsyn vara en skyddsfaktor.
Exempel på riskfaktorer på individuell nivå:
- hyperaktivitet
- problembeteenden i tidig ålder
- psykisk ohälsa
Exempel på riskfaktorer på interpersonell nivå:
- bristande anknytning och tillsyn
- svag familjesammanhållning
- en positiv inställning till droger bland kamrater
- bristande skolgång
Exempel på riskfaktorer på samhällelig nivå:
- låg tillgång på fritidsaktiviteter
- hög tillgänglighet på droger
Material
Att förebygga missbruk av alkohol, droger och spel hos barn och unga, Statens beredning för medicinsk och social utvärdering (PDF, ny flik)
Missbruk och beroende i åldern 13-19 år, Sveriges Kommuner och Regioner (PDF, ny flik)
Märkning
Akut bedömning av alkoholpåverkan
I ett akut läge görs en bedömning av om individen bör påbörja abstinensbehandling eller nedtrappning av läkemedel. Efter den akuta fasen planerar man fortsatta insatser.
I ett akut läge görs en bedömning av om individen bör påbörja abstinensbehandling eller nedtrappning av läkemedel. Efter den akuta fasen planerar man fortsatta insatser.
Målgrupp och situation
Individer i behov av akut bedömning av alkoholpåverkan och behov av insatser.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger behandlingar för olika tillstånd. (Se Akuta insatser nedan.)
Kompetenskrav
Enligt arbetsgivarens beslut. De akuta insatserna ska ordineras av läkare.
Genomförande
Så görs den akuta bedömningen
- Använd frågetekniken timeline follow-back (TLFB) för att få en uppfattning om hur mycket alkohol individen har druckit. Ta fram mängd och mönster under den senaste veckan och eventuellt för den senaste månaden.
- Komplettera med frågor om när individen senast avstod från intag av alkohol vid högt och långvarigt intag.
- Validera intag av ordinerade läkemedel via Läkemedelsförteckningen (görs av läkare).
- Bedöm symtom på alkoholabstinens. Symtom kan vara: rastlöshet, oro, ångest, illamående, sömnstörning, darrningar, skakningar, svettning, hjärtfrekvens över 100/minut och ökat blodtryck.
- Specifik abstinens är abstinensepilepsi (EP) och delirium tremens (DT).
- Undersök om medvetandepåverkan eller oklar agitation kan bero på andra diagnoser, till exempel somatiska sjukdomar. Individer med alkoholrelaterade problem är drabbade i betydligt högre grad än andra individer.
- Ordinera läkemedel omedelbart om det finns misstanke om kroniska organskador.
- Ta prover för biologiska markörer för intag av alkohol och narkotika samt somatisk provtagning. Använd test med snabba analyssvar.
- Fokusera på eventuell infektion med fördjupad provtagning.
- Fokusera på alkoholabstinens psykofysiologiska komponenter. Psykiatrisk samsjuklighet kan vara en komplicerande faktor.
- Behov av att akut påbörja abstinensbehandling/nedtrappning av läkemedel.
Rutiner vid akut bedömning
På en akutenhet ska det finnas rutiner för
- hur krampskyddande läkemedel, vitaminer (särskilt B1) och mineraler ordineras
- vilka prover som ska tas. (Vilken typ av test som används är beroende av svarstider, i ett akut läge behövs snabba analyssvar.)
- vilka insatser som krävs vid tillstånd som kan vara akut livshotande, t.ex. akut Wernickes encefalopati
- hur LPT (tvångsvård) ska övervägas om individen motsätter sig insatser.
Insatser efter gjord bedömning
Akuta insatser
Socialstyrelsens nationella riktlinjer anger att följande insatser ges:
- Alkoholabstinens: behandling med bensodiazepiner (prioritet 2), behandling med klometiazol eller karbamazepin (prioritet 3).
- Delirium tremens: behandling med bensodiazepiner eller klometiazol (prioritet 1).
- Alkoholabstinens med risk för abstinensepilepsi och delirium tremens: behandling med bensodiazepiner (prioritet 1), behandling med klometiazol (prioritet 5).
Planerade insatser
Efter den akuta bedömningen och akuta insatser ska planerade insatser ta vid. Planerade insatser kan vara:
- heldygnsvård
- samplanering med kommunens socialtjänst
- planerade behandlingsinsatser inom öppenvård
- anmälan till kommunens socialtjänst (LVM eller orosanmälan för barn)
- anmälan till Transportstyrelsen (om individen har körkort).
Märkning
Akut bedömning av narkotikapåverkan
I ett akut läge görs en bedömning av om individen bör påbörja abstinensbehandling eller nedtrappning av läkemedel. Efter den akuta fasen planerar man fortsatta insatser.
I ett akut läge görs en bedömning av om individen bör påbörja abstinensbehandling eller nedtrappning av läkemedel. Efter den akuta fasen planerar man fortsatta insatser.
Målgrupp och situation
Individer i behov av akut bedömning av narkotikapåverkan och behov av insatser.
Kunskapsläge
Beprövad erfarenhet.
Kompetenskrav
Enligt arbetsgivarens beslut. De akuta insatserna ska ordineras av läkare.
Sammanfattning
Vid akut bedömning av narkotikapåverkan eller narkotikaabstinens är den senaste veckans intag samt riskfaktorer i fokus. Akuta insatser görs för att få ökad information om individens tillstånd samt för att undvika ytterligare skador.
Genomförande
Så görs den akuta bedömningen
- Använd frågetekniken timeline follow-back (TLFB) för att få en uppfattning om hur mycket narkotika individen intagit. Ta fram dos och mönster den senaste veckan och eventuellt för den senaste månaden.
- Komplettera med frågor om när individen senast avstod från intag av narkotika vid högt och långvarigt intag.
- Validera intag av ordinerade läkemedel via Läkemedelsförteckningen (görs av läkare).
- Undersök om medvetandepåverkan eller oklar agitation kan bero på andra diagnoser, till exempel somatiska sjukdomar. Individer med alkoholrelaterade problem är drabbade i betydligt högre grad än andra individer.
- Ta prover för biologiska markörer för intag av alkohol och narkotika samt somatisk provtagning. Använd test med snabba analyssvar.
- Fokusera på eventuell infektion med fördjupad provtagning.
- Fokusera på narkotikaabstinensens psykofysiologiska komponenter. Psykiatrisk samsjuklighet kan vara en komplicerande faktor.
- Behov av att akut påbörja abstinensbehandling/nedtrappning av läkemedel.
Rutiner vid akut bedömning
På en akutenhet ska det finnas rutiner för
- hur akuta läkemedel, vitaminer och mineraler ordineras
- vilken provtagning som ska utföras (Vilken typ av test som används är beroende av svarstider. I ett akut läge behövs snabba analyssvar.)
- hur tecken på påverkan och abstinens för olika narkotiska preparat bedöms.
Insatser efter gjord bedömning
Akuta insatser
Enligt Socialstyrelsens nationella riktlinjer bör man vid akut bedömning och insats erbjuda:
- nedtrappning av bensodiazepin till individer med långvarigt bruk av bensodiazepiner där sedvanlig utsättning inte är möjlig (prioritet 2)
- nedtrappning av läkemedel med opioider till individer med beroende av opioidanalgetika (prioritet 3).
Planerade insatser
Efter den akuta bedömningen och insatsen ska planerade insatser tar vid. Planerade insatser kan vara:
- heldygnsvård
- samplanering med kommunens socialtjänst
- planerade behandlingsinsatser inom öppenvård
- anmälan till kommunens socialtjänst (LVM eller orosanmälan för barn)
- anmälan till Transportstyrelsen (om individen har körkort).
Märkning
Haschavvänjningsprogrammet (HAP)
Manualbaserat program för abstinens och avvänjning av skadligt bruk av cannabis.
Manualbaserat program för abstinens och avvänjning av skadligt bruk av cannabis.
Målgrupp eller situation
Individer från cirka 18 år som använt cannabis regelbundet minst 3 gånger i veckan i minst 6 månader. Eller oregelbundet under en 2-årsperiod, och/eller märkt av kognitiva funktionsnedsättningar. Individen ska vilja sluta med sitt skadliga bruk av cannabis.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten kan erbjuda behandlingen till vuxna med cannabismissbruk (prioritet 6). Rekommendationen grundar sig på systematiskt konsensusförfarande utifrån klinisk erfarenhet.
Kompetenskrav
Certifiering för att arbeta med HAP krävs. Nationella cannabisnätverket tillhandahåller utbildningen och metodstöd. Utbildning i MI eller KBT är inte nödvändigt.
Sammanfattning
Haschavvänjningsprogrammet (HAP) syftar till att påverka dysfunktionella tankemönster och därigenom få individen att avsluta sitt skadlig bruk av cannabis, samt att främja psykisk hälsa och social kompetens.
Programmet är en psykoedukativ behandlingsmetod. Det har inslag av KBT, motiverande samtal och återfallsprevention.
Programmet pågår 6–8 veckor med minst 18 sessioner.
Genomförande
Programmet är uppdelat i tre faser som alltid ska följas. Arbetet utgår från de tre fasernas olika teman. De hemuppgifter som ingår i programmet är också knutna till de olika faserna. Behandlaren ska använda skattningar som är fastställda av Nationella cannabisnätverket.
Drogfrihet under programmets gång är ett krav, det gäller även alkohol. Urinprov tas 1 gång per vecka för att följa utsöndringen av THC.
Programmets tre faser
Den medicinska fasen
Fokus här är den fysiska abstinensen, information om cannabis och dess påverkan på individen, samt individens tankar om varför hen vill sluta med cannabis och vad hen behöver för att kunna uppnå sitt mål.
Den psykologiska fasen
Fokus på de tankar och känslor som kan uppstå när någon avslutar sitt skadliga bruk av cannabis. Det kan gälla individen själv, individens nätverk och händelser i individens liv.
Den sociala fasen
Fokus på återfallsprevention och att återupprätta ett liv som drogfri. Teman som behandlas är exempelvis identitet, ekonomi och framtid.
Uppföljning
Alla som arbetar med HAP har tillgång till uppföljningsmaterial som består av tre delar som skickas in till Nationella cannabisnätverket.
Märkning
Sprututbyte
Sprututbyte minskar smittspridning bland de som injicerar droger och etablerar en kontakt med hälso- och sjukvården som möjliggör motiverande arbete för ett narkotikafritt liv.
Sprututbyte minskar smittspridning bland de som injicerar droger och etablerar en kontakt med hälso- och sjukvården som möjliggör motiverande arbete för ett narkotikafritt liv.
Målgrupp eller situation
Individer som har fyllt 18 år och injicerar droger.
Kunskapsläge
Beprövad klinisk erfarenhet.
Kompetenskrav
Sprututbytesverksamhet kräver tillstånd från Inspektionen för vård och omsorg (IVO). Minimikrav på bemanningen är en medicinsk ansvarig läkare, en sjuksköterska, en socionom samt tillgång till barnmorska.
Sammanfattning
Sprututbytesprogram för individer som injicerar droger förebygger spridning av blodburna infektioner och minskar injektionsrelaterade skador. De skapar också en kontakt med hälso- och sjukvården som ökar möjligheten motivera individerna till ett narkotikafritt liv och rehabilitering för skadligt bruk och beroendeproblem.
Genomförande
På sprututbytesmottagningarna arbetar man med riskreducerande beteende i form av bland annat regelbunden provtagning, vaccinering, motivationssamtal, samt kontakt med barnmorska.
De sjukdomar som främst sprids via delning av sprutor bland de som injicerar droger är hiv, hepatit C och hepatit B. De individerna är också extra utsatta för svåra infektioner och blodförgiftning. Reduceringen av smittspridningen ger förutom minskat lidande för den enskilda en avsevärd reducering av kostnaden för behandlingar för de sjukdomarna.
Uppföljning
Var 3:e–6:e månad tas prover på blodsmittor och en kortare intervju om boende och drogsituation. Återlämningsgraden på sprutor och kanyler följs också upp.
De regioner som driver sprututbytesprogram ska årligen lämna in verksamhetsberättelse till IVO.
Märkning
Läkemedelsbehandling vid alkoholabstinens
Alkoholabstinens kan ge farliga komplikationer och är därför angeläget att behandla effektivt med läkemedel, förstahandsvalet är bensodiazepiner.
Alkoholabstinens kan ge farliga komplikationer och är därför angeläget att behandla effektivt med läkemedel, förstahandsvalet är bensodiazepiner.
Målgrupp eller situation
Individer med alkoholabstinens.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda behandling med bensodiazepiner till individer med
- förhöjd risk för abstinensepilepsi eller delirium tremens (prioritet 1)
- alkoholabstinens i allmänhet (prioritet 2).
Kompetenskrav
Förskrivs av legitimerad läkare, kan administreras av sjuksköterska. Kan administreras av skötare på delegation.
Sammanfattning
Alkoholabstinens inträder när en längre tids omfattande alkoholintag upphör. Förstahandsvalet vid läkemedelsbehandling av alkoholabstinens är bensodiazepiner (oxazepam, diazepam), som har god evidens och risk-nytto-profil. Även klometiazol kan användas, men har sämre evidens och lägre prioriteringsgrad enligt Socialstyrelsen. Behandlingen lindrar symtom och minskar risken för komplikationer.
CIWA rekommenderas för att bedöma att bedöma abstinensgrad och utifrån resultat välja behandling.
Genomförande
Alkoholabstinens ger flera olika symtom, till exempel ångest, skakningar, snabb hjärtverksamhet och förhöjt blodtryck, men också risk för framför allt två allvarliga komplikationer: abstinenskramper och delirium tremens.
Individer med särskilt hög risk för abstinensepilepsi eller delirium tremens kan förutom läkemedelsbehandling också vara i behov av observation och behandling i heldygnsvård. Det kan gälla individer som tidigare haft sådana abstinenskomplikationer, individer som druckit stora mängder alkohol dagligen i flera veckors tid eller individer med annan sjuklighet som gör dem särskilt sårbara.
Abstinenskramper
Abstinenskramper drabbar ca 10 procent av alla individer med alkoholabstinens. Oftast uppstår kramperna inom två dygn efter senaste alkoholintaget.
Delirium tremens
Delirium tremens visar sig typiskt 2–3 dygn in i abstinensen hos individer med omfattande alkoholkonsumtion och svår abstinens i övrigt. Vanliga symtom vid delirium tremens är förvirring, hallucinatoriska upplevelser och agitation (svår oro i kombination med hyperaktivitet), tillsammans med bland annat snabb hjärtverksamhet, förhöjt blodtryck och svåra svettningar.
Behandling för att undvika Wernickes encefalopati
Vid abstinensbehandling bör profylaktisk behandling med vitamin B1 (tiamin) övervägas för att undvika utveckling av akut Wernickes encefalopati. Vid misstanke om akut Wernickes encefalopati bör tiamin-behandling med högre doser inledas skyndsamt. Obehandlad Wernicke encefalopati kan vara ett livshotande tillstånd och utgör en stor risk för utveckling av Korsakoff syndrom.
Uppföljning
Behandlingen ska följas upp enligt en individuell plan. Regelbunden kontroll av alkohol- och drogvanor bör ingå i uppföljningen, och en bedömning av risken för abstinenskomplikationer. Se också Systematisk uppföljning på individnivå.
För de individer som får behandling eller stöd för andra psykiatriska tillstånd eller har komplexa behov ska uppföljningen ge en överblick över behandlingarna som helhet, ofta finns det behov av en samordnad individuell plan, SIP.
Märkning
Läkemedelsbehandling vid alkoholberoende
Flera läkemedel har god effekt som behandling för att upphöra med eller minska alkoholkonsumtion.
Flera läkemedel har god effekt som behandling för att upphöra med eller minska alkoholkonsumtion.
Målgrupp eller situation
Individer som är beroende av alkohol.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården:
bör erbjuda individer med alkoholberoende behandling med
- disulfiram, akamprosat eller naltrexon (prioritet 1)
kan erbjuda individer med alkoholberoende behandling med
- nalmefen (prioritet 4)
- baklofen, topiramat (prioritet 7).
Kompetenskrav
Legitimerad läkare. Går utmärkt att behandla inom exempelvis primärvård och psykiatri och bör inte förbehållas specialiserad beroendevård.
Sammanfattning
Läkemedel för alkoholberoende kan förskrivas i alla delar av sjukvården. Akamprosat, naltrexon och nalmefen sköts i regel helt självständigt av individen, medan disulfiram ska följas upp 2–3 gånger per vecka, för att optimera följsamheten i behandling.
Genomförande
Läkemedelsbehandling av alkoholberoende syftar till att alkoholkonsumtionen ska upphöra eller minska. Det är vanligt att individer med alkoholberoende vill minska sin konsumtion men inte sluta dricka helt. För individer med ett uttalat beroende är möjligheterna att på ett stabilt sätt uppnå ett måttligt drickande små, medan de med mer begränsat beroende oftare kan klara det.
Val av preparat
Valet av preparat beror i viss mån på syftet med behandlingen – helnykterhet eller icke riskfylld konsumtion. Samtliga tre preparat har en låg kostnad per effekt.
Prioritet 1
Disulfiram
Väldokumenterat och beprövat preparat med snabbt insättande och god effekt. Behandlingen ska följas upp eftersom risken för leverskada är hög. Rekommendationen är att det tas leverstatus (blodprover) innan insättningen och sedan uppföljning av leverstatus under behandlingstid.
Akamprosat
Ger god effekt i form av minskad konsumtion och antal återfall, men tycks inte vara lika effektivt som disulfiram för helnykterhet.
Naltrexon
Snabbt insättande effekt och ger framför allt färre tunga dryckesdagar.
Akamprosat och Naltrexon i kombination
Kombinationsbehandling som ger en ökad effekt för att nå en minskad alkoholkonsumtion än preparaten var för sig.
Prioritet 4
Nalmefen
Kan jämföras med naltrexon och har god effekt. Dock har det sämre vetenskapligt stöd och det saknas klinisk erfarenhet.
Prioritet 7
Baklofen och topiramat
Är godkända för annan indikation men har visat goda resultat avseende alkoholkonsumtion och nyktra perioder. Otillräckligt utvärderade.
Uppföljning
Behandlingen ska följas upp enligt en individuell plan. Regelbunden kontroll av alkohol- och drogvanor bör ingå i uppföljningen, och en bedömning av risken för abstinenskomplikationer såsom abstinenskramper och delirium tremens. Se också Systematisk uppföljning på individnivå.
För de individer som får behandling eller stöd för andra psykiatriska tillstånd eller har komplexa behov ska uppföljningen ge en överblick över behandlingarna som helhet, ofta finns det behov av en samordnad individuell plan, SIP.
Material
Terapirekommendationer vid riskbruk, skadligt bruk och beroende, Läkemedelsboken
Märkning
Läkemedelsbehandling vid beroende av opioidanalgetika
Om inte nedtrappning har brutit beroendet av opioidanalgetika bör man erbjuda behandling med buprenorfin-naloxon.
Om inte nedtrappning har brutit beroendet av opioidanalgetika bör man erbjuda behandling med buprenorfin-naloxon.
Målgrupp eller situation
Individer med beroende av opioidanalgetika som inte blivit opioidfria med hjälp av nedtrappning.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten bör erbjuda individer med beroende av opioidanalgetika läkemedelsassisterad behandling med buprenorfin-naloxon, om de inte blivit opioidfria med hjälp av nedtrappning (prioritet 3).
Kompetenskrav
Bör skötas av specialistläkare i psykiatri, med erfarenhet av behandling av opioidanalgetikaberoende.
Sammanfattning
Vid beroende av opioidanalgetika rekommenderas i första hand långvarig nedtrappning, men om inte det fungerar kan man erbjuda långvarig läkemedelsbehandling (underhållsbehandling) med buprenorfin-naloxon.
Genomförande
Behandling med buprenorfin-naloxon vid beroende av opioidanalgetika ska göras enligt samma riktlinjer som läkemedelsbehandling vid opioidberoende i allmänhet.
Innan man beslutar om behandlingen ska man göra en bred kartläggning av individens beroende, psykiska och fysiska hälsa och sociala situation. Behandlingen ska innehålla erbjudande om psykologisk eller psykosocial behandling eller psykosocialt stöd.
Uppföljning
Behandlingen ska följas upp enligt en individuell plan. Regelbunden kontroll av alkohol- och drogvanor bör ingå i uppföljningen, och en bedömning av risken för abstinenskomplikationer. Se Uppföljning på individnivå.
För de individer som får behandling eller stöd för andra psykiatriska tillstånd eller har komplexa behov ska uppföljningen ge en överblick över behandlingarna som helhet, ofta finns det behov av en samordnad individuell plan, SIP.
Märkning
Läkemedelsbehandling vid opioidberoende, LARO
Behandling för att fler ska överleva och för att möjliggöra andra rehabiliterande insatser.
Behandling för att fler ska överleva och för att möjliggöra andra rehabiliterande insatser.
Målgrupp eller situation
Individer med konstaterat opioidberoende sedan mer än ett år, oavsett iatrogent utvecklat eller illegalt bruk.
Kunskapsläge
Det finns god evidens för att LARO-behandling leder till minskat riskbruk, kriminalitet och antal förtida dödsfall, och till förbättrad hälsa och längre kvarstannande i behandling. Behandlingen ska alltid målgrupps anpassas.
Kompetenskrav
Läkare med specialistkompetens i psykiatri eller beroendemedicin får ordinera substitutionsbehandling. Önskvärt är att behandla i tvärprofessionella team i specialiserad psykiatri och/eller beroendevård och i nära samverkan med andra vård- och omsorgsgivare. LARO är en högspecialiserad behandling som regleras i särskild föreskrift från Socialstyrelsen och ges på enheter som registrerats hos Inspektionen för vård och omsorg (IVO).
Sammanfattning
Innan man startar en LARO-behandling ska man göra en bred kartläggning av individens beroende, psykiska och fysiska hälsa och sociala situation. Förutom läkemedel ska behandlingen också innehålla psykologisk eller psykosocial behandling eller psykosocialt stöd.
Avseende behandling för opioidberoende finns det skillnader vid val av läkemedel som sätts in. Vid till exempel behandling av smärtpatienter som utvecklat ett opioidberoende är förutsättningarna ofta annorlunda än vid behandling av heroinberoende.
Genomförande
Läkemedelsbehandlingen är effektiv för opioidberoendet men andra samtidiga sjukdomar, till exempel andra beroendesyndrom av alkohol eller narkotika, depression, ångestsyndrom, adhd, bipolär sjukdom och schizofreni, bör behandlas samtidigt.
LARO-läkemedel i rekommenderad prioritetsordning
Läkemedel i LARO-behandling i prioritetsordning enligt Socialstyrelsens nationella riktlinjer:
Buprenorfin-naloxon (prioritet 1)
Den goda effekten från buprenorfin kombineras med säkerhetsprofilen hos naloxon, vilket i viss mån minskar risken för felanvändning genom injicering av läkemedlet.
Metadon (prioritet 2)
Ger mest effektivt och är välbeforskat. Full agonist med hög toxicitet och större risk för biverkningar. Metadon kan leda till allvarliga hjärtarrytmier och i värsta fall Torsades de Pointes, framför allt i högre doser.
Metadon är en så kallad fullagonist som medför högre risk för andningsdepression vid överdos eller vid samtidigt intag av sederande/andningsdepressiva medel som exempelvis alkohol, bensodiazepiner eller pregabalin.
Buprenorfin (prioritet 3)
Ökad risk för överlåtelse, försäljning och skadlig injektionsanvändning.
Buprenorfin är en partiell mu-opioidreceptor agonist med mindre risk för överdos och andningsdepression om andra sederande eller andningsdepressiva medel tas samtidigt och har färre biverkningar än metadon.
Somatisk undersökning vid behandling med LARO-läkemedel
Innan läkemedelsbehandling påbörjas ska en somatisk undersökning göras. Den ska innehålla:
- leverprover, hepatit och hiv
- anamnes på hjärtsjukdom
- kontroll av elektrolyter.
Om man ska behandla med metadon:
- EKG när man nått måldosen, bör vara < 450 ms
- uppföljning vid höga metadondoser (> 90 mg)
- QTc-tiden ska kollas och jämföras.
Olika insatser i olika skeden av behandlingen
LARO-behandlingen behöver anpassas utifrån var individen befinner sig i rehabiliteringsprocessen och hur stabil hen är i behandlingen. Det kan också vara skillnad i mäns och kvinnors behandlingsbehov.
I början av behandlingen ligger oftast fokus på skademinimerande insatser, att förebygga biverkningar och återfall, eller att patienten lämnar behandlingen, och på undersökning och behandling av somatisk samsjuklighet. Det handlar också om överdosprevention med bland annat utbildning om hur man använder Naloxon och hur man minimerar spridning av blodsmitta. Det är viktigt att erbjuda även de patienter med opioidbruk, inte bara de som ingår i LARO-programmet, Naloxon.
När viss stabilitet uppnåtts kan vidare psykiatrisk utredning och behandling, sysselsättning och övriga rehabiliterande insatser ta vid.
I ett senare skede handlar det om att följa upp medicinering, bibehålla ett stabilt drogfritt liv och umgänge, jobba med stresshantering och eventuellt en diskussion om utsättning av behandlingen.
Faktorer för en framgångsrik behandling
Faktorer som spelar roll för kvarstannande i behandling är att behandlingsstrategin är strukturerad, att individen är delaktig i hur behandlingen läggs upp, personalens bemötande och individens relation med behandlaren. Att behandlas på en mindre LARO-enhet, där individen kan undvika gamla kontakter och andra med pågående riskbruk, har visats sig vara gynnsamt för ett gott behandlingsresultat.
Personalens kunskap inom området och inställning till behandlingen har betydelse för behandlingsutfallet. Vid vårdenheter där behandling präglas av en icke-dömande och icke-moraliserande attityd, minskar risken för en repressiv attityd och sämre bemötande.
Upplevelser av LARO-behandling
Individer i LARO-behandling ger uttryck för en ambivalens mellan positiva och negativa effekter. Behandlingen ses som en möjlighet att överleva, förbättra fysisk och psykisk hälsa, sluta använda illegala opioider och uppnå olika livsmål. Negativa erfarenheter är stigmatisering, diskriminering, att vara beroende av LARO-läkemedel, den högkontrollerade behandlingsformen samt biverkningar av läkemedlen. LARO-behandling kan också innebära känslor av ensamhet och isolering när livsstilen förändras, därför är sysselsättning och social gemenskap/positiv fritid en viktig del i rehabiliteringen.
Uppföljning
Behandlingen ska följas upp enligt en individuell plan. Regelbunden kontroll av alkohol- och drogvanor bör ingå i uppföljningen, och en bedömning av risken för abstinenskomplikationer. Som stöd vid insättning och uppföljning kan man använda strukturerade skattningsformulär till exempel SOWS, COWS och VAS. Se Systematisk uppföljning på individnivå.
För de individer som får behandling eller stöd för andra psykiatriska tillstånd eller har komplexa behov ska uppföljningen ge en överblick över behandlingarna som helhet, ofta finns det behov av en samordnad individuell plan, SIP.
Märkning
Läkemedelsbehandling med naltrexon vid amfetaminberoende
Naltrexon kan användas för att minska risken för återfall i amfetaminberoende.
Naltrexon kan användas för att minska risken för återfall i amfetaminberoende.
Målgrupp eller situation
Individer med ett amfetaminberoende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården kan erbjuda personer med amfetaminberoende behandling med naltrexon (prioritet 4).
Kompetenskrav
Legitimerad läkare. Förskrivaren bör ha erfarenhet av den aktuella patientgruppen och lämplig behandling i övrigt.
Sammanfattning
Naltrexon är ett läkemedel som sedan länge används vid behandling av alkoholberoende, men ett antal kliniska prövningar har visat att det kan ha återfallspreventiv effekt även vid amfetaminberoende. Behandlingen har god effekt och både minskar amfetaminanvändning och ökar andelen som är kvar i behandlingen, och det har inte några allvarliga biverkningar. Det finns få alternativa läkemedelsbehandlingar.
Genomförande
Läkemedlet tas i tablettform en gång per dag. Försiktighet bör iakttas för individer som även tar opioider, eftersom naltrexon är en antagonist som blockerar effekten av läkemedel och droger av opioidtyp.
Märkning
Nedtrappning vid långvarigt bruk av bensodiazepiner
Individer med långvarigt bruk av bensodiazepiner och svåra abstinensbesvär vid utsättning kan vara hjälpta av nedtrappning, eventuellt kombinerat med KBT.
Individer med långvarigt bruk av bensodiazepiner och svåra abstinensbesvär vid utsättning kan vara hjälpta av nedtrappning, eventuellt kombinerat med KBT.
Målgrupp och situation
Individer med långvarigt bruk av bensodiazepiner, där enkel utsättning inte fungerar eller om individen har utvecklat ett beroende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda personer med långvarigt bruk av bensodiazepiner där sedvanlig utsättning inte är möjlig
- nedtrappning av bensodiazepin (prioritet 2)
- KBT som tillägg till nedtrappning av bensodiazepin (prioritet 2).
Kompetenskrav
Legitimerad läkare.
Sammanfattning
Abstinensbesvär vid försök till utsättning av bensodiazepiner efter längre tids bruk (4–6 veckor eller mer) är vanligt, även hos individer som inte uppfyller samtliga kriterier för beroende. I de fallen kan individen behöva hjälp med en strukturerad nedtrappning för att kunna sluta helt.
Genomförande
Bensodiazepiner används av många som lugnande eller sömngivande medel. För vissa individer är det svårt att sluta, trots att de långsiktiga riskerna (till exempel kognitiva biverkningar och risk för fallolyckor) är större än de eventuella terapeutiska effekterna. Bensodiazepiner rekommenderas inte för långtidsbehandling.
En del patienter utvecklar tolerans och kan få plågsamma abstinenssymtom vid försök till snabb utsättning. Det finns även en risk för allvarliga abstinenskomplikationer, bland annat delirium tremens och epileptiska anfall, särskilt vid längre tids användning i höga doser.
Nedtrappning innebär att dosen minskas stegvis i samförstånd med individen, för att minska abstinensbesvären och risken för allvarliga abstinenskomplikationer. Planen för nedtrappning ska vara skriftligt dokumenterad och känd av individen.
Plan för nedtrappningen
Inför nedtrappningen av bensodiazepiner gör man upp en individuell plan för hur det ska gå till. Den ska innehålla:
- Val av preparat
Kortverkande bensodiazepiner bör bytas mot långverkande under nedtrappningen. Skäl till detta är att kortverkande ger snabbare abstinens. - Nedtrappningstakt
Nedtrappningen kan göras under olika lång tid, från några dagar till flera månader. Det som främst avgör tiden är hur lång tid individen bensodiazepiner och hur höga doserna varit. - Hämtningsintervall
Upplägg för hur ofta individen ska hämta läkemedlet.
Kontroller och/eller medicinska test
Om individen ska ta alla eller delar av läkemedlet övervakat och om medicinska test ska användas som kontroll och stöd för nedtrappning. - KBT-behandling
Om KBT-behandling är aktuellt, eller om det har övervägts men valts att inte ta med. - Annat stöd eller omvårdnad
Vilken bedömning som gjorts av behovet av psykologisk eller psykosocial behandling, och av psykosociala stödinsatser och av heldygnsvård för hela eller delar av nedtrappningen. - Krisplan
Om det finns behov av krisplan eller ej.
KBT-behandling som tillägg till nedtrappning
Fler blir fria från användningen av bensodiazepin när KBT-behandling erbjuds som tillägg till nedtrappningen. Behandlingen kan vara inriktad på användningen av bensodiazepiner, sömnsvårigheter, ångest eller symtom som uppkommer vid nedtrappningen.
Uppföljning
Det bör göras regelbunden kontroll av abstinensbesvärens svårighetsgrad och eventuellt andra symtom som uppkommit vid nedtrappningen.
Förändringar i behandlingsupplägget kan behöva göras:
- anpassning av hastighet i nedtrappningen
- tätare eller glesare intervall i hämtning av bensodiazepiner
- utökade behandlingsinsatser, t.ex. erbjudande om KBT
- heldygnsvård under hela eller delar av nedtrappningen.
Märkning
Nedtrappning av läkemedel vid beroende av opioidanalgetika
Kontrollerad nedtrappning av opioidanalgetika ökar chansen att bli opioidfri och är den mest etablerade behandlingen.
Kontrollerad nedtrappning av opioidanalgetika ökar chansen att bli opioidfri och är den mest etablerade behandlingen.
Målgrupp eller situation
Individer med beroende av opioidanalgetika.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda personer med beroende av opioidanalgetika nedtrappning (prioritet 3). Det vetenskapliga underlaget bedöms som otillräckligt, men åtgärden har stöd i beprövad erfarenhet enligt ett systematiskt konsensusförfarande.
Kompetenskrav
Legitimerad läkare med erfarenhet nedtrappning. Specialistläkare i psykiatri vid svårt beroende, samtidig användning av andra droger eller allvarlig psykiatrisk samsjuklighet.
Sammanfattning
Nedtrappning kan ta olika lång tid: vid låga doser kan det räcka med några dagar, medan andra patienter kan behöva någon månads nedtrappning innan opioiderna kan sättas ut helt.
Genomförande
Nedtrappning innebär att individens dos av opioidanalgetika minskas stegvis, i samförstånd med individen och anpassas efter eventuella abstinenssymtom. Planen för nedtrappning ska vara skriftligt dokumenterad och känd av individen.
Plan för nedtrappning
Inför nedtrappningen av opioidanalgetika gör man upp en individuell plan för hur det ska gå till. Den ska innehålla:
- Val av preparat
Nedtrappningen kan genomföras med samma opioid som individen främst använt, men även med buprenorfin eller buprenorfin-naloxon. - Nedtrappningstakt
Nedtrappningen kan göras under olika lång tid, från några dagar till flera månader. Det som främst avgör tiden är hur lång tid individen använt opioidanalgetika och hur höga doserna varit. - Hämtningsintervall
Upplägg för hur ofta individen ska hämta läkemedlet. - Kontroller och/eller medicinska test
Om individen ska ta alla eller delar av läkemedlet övervakat och om medicinska test ska användas som kontroll och stöd för nedtrappningen. - Annat stöd eller omvårdnad
Vilken bedömning som gjorts av behovet av psykologisk och psykosocial behandling, och av psykosociala stödinsatser och av heldygnsvård för hela eller delar av nedtrappningen. - Krisplan
Om det finns behov av krisplan eller inte.
Uppföljning
Det bör göras regelbunden kontroll av abstinensbesvärens svårighetsgrad och eventuellt andra symtom som uppkommit vid nedtrappningen.
Förändringar i behandlingsupplägget kan behöva göras:
- anpassning av nedtrappningens hastighet
- tätare eller glesare intervall i hämtning av opioider
- utökade stöd- eller behandlingsinsatser
- heldygnsvård under hela eller delar av nedtrappningen.
Märkning
Överdosprevention med utbildning och naloxon
Nässprayen Naloxon används vid opioidöverdos. Individer och närstående ska utbildas i hur det verkar och används.
Nässprayen Naloxon används vid opioidöverdos. Individer och närstående ska utbildas i hur det verkar och används.
Målgrupp eller situation
Individer som vistas i riskmiljöer t.ex. de som har ett skadligt bruk av narkotika, blandberoende, opioidberoende, LARO-patienter med riskbeteende och deras närstående.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att man ska tillgängliggöra naloxon till opioidberoende när det finns risk för överdos (prioritet 1). Kunskapsläget är gott, internationellt och nationellt.
Kompetenskrav
Legitimerad läkare eller legitimerad sjuksköterska kan förskriva naloxon. Den som förskriver ska ha gått utbildning till utbildare, för att i sin tur kunna utbilda individer och närstående. Annan personal som har gått samma utbildning kan också utbilda individer och närstående.
Sammanfattning
Naloxon nässpray används för akut behandling av opioidöverdosering eller misstänkt opioidöverdosering.
Läkemedlet naloxon är en del i överdospreventionen. Målet är att öka tillgängligheten av naloxon i miljöer där risken att bevittna en opioidöverdos är stor. Naloxon har en påvisad god effekt.
Genomförande
Eftersom en individ med opioidöverdos inte kan behandla sig själv är det viktigt med utbildning till individer och närstående. Genom att utbilda i överdosprevention minskar den narkotikarelaterade dödligheten. Utbildningen ökar medvetenheten och kunskaperna om risker för överdos, och ger genom det färre risksituationer och färre överdoser.
Naloxon verkar bara på opioider
Naloxon har bara verkan på opioider och inte mot andra droger. Naloxon stoppar opioideffekten så länge det verkar och därför är det viktigt att alltid kontakta sjukvården vid en överdos. Naloxon är ofarligt och helt effektlöst för individer som inte har tagit opioider.
Utbildning i användning och naloxonkit
De som ska dela ut naloxon och utbilda i hur det används är till exempel beroendemottagningar, avdelningar, öppen- eller slutenvård, sprututbytesverksamheter, behandlingshem, akutenheter.
Ett naloxonkit kan skrivas ut till individen i samband med utbildning. Naloxonkitet innehåller bland annat 2 st naloxon nässpray med 1 dos i vardera, kompresser, vinylhandskar, mun-mot-mun-mask och Socialstyrelsens informationsfolder.
Så verkar naloxon
Verkningsmekanismen för naloxon är att den tillfälligt tränger undan opioider från opioidreceptorerna. Eftersom naloxon binder hårdare till receptorn kan man få en akut opioidabstinens. Individen kan känna abstinensliknande symtom under tiden som naloxonet verkar, till exempel illamående, rastlöshet, irritation, hjärtklappning och svettningar. Intaget kan behöva upprepas beroende på att olika opioider har olika långa verkningstider.
Uppföljning
Följs upp enligt individuell plan för den enskilda individen.
Märkning
Rådgivande samtal om fysisk aktivitet
Ett kortare eller längre samtal med information och råd om fysisk aktivitet, för att främja fysisk aktivitet och förebygga livsstilsrelaterad ohälsa.
Ett kortare eller längre samtal med information och råd om fysisk aktivitet, för att främja fysisk aktivitet och förebygga livsstilsrelaterad ohälsa.
Målgrupp eller situation
Individer med särskild risk som är otillräckligt fysiskt aktiva. Till särskild risk räknas sjukdomar som metabolt syndrom, KOL, diabetes och hjärt- och kärlsjukdom. Andra riskfaktorer kan vara låg socioekonomisk status, fysisk och kognitiv funktionsnedsättning samt flera ohälsosamma levnadsvanor samtidigt.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att det bör erbjudas rådgivande samtal med eller utan tillägg av t.ex. Fysisk aktivitet på recept (FaR) eller aktivitetsmätare till vuxna med särskild risk som är otillräckligt fysiskt aktiva (prioritet 2).
Kompetenskrav
Hälso- och sjukvårdspersonal med adekvat utbildning.
Sammanfattning
Ett rådgivande samtal som handlar om fysisk aktivitet kan man ha individuellt eller i grupp. Samtalet innehåller
- information om nyttan med fysisk aktivitet
- anpassade råd utifrån nuvarande aktivitetsnivå
- motiverande inslag
- förslag på aktiviteter
- tips om hjälpmedel som t.ex. stegräknare
- information om användning av träningsdagbok.
Genomförande
Ett rådgivande samtal om fysisk aktivitet kan inledas med en enkel kartläggning av individens nuvarande aktivitetsnivå. Samtalet anpassas till individens ålder, hälsa, risknivåer med mera.Det kan ske i grupp eller individuellt, då ofta i något kortare format.
Information om hur fysisk aktivitet främjar hälsan, samt individuellt anpassade råd är alltid en del av samtalet. Samtalet innehåller ofta motiverande inslag, förslagsvis enligt samtalstekniken MI.
Vid behov kan man skriva ut FaR, fysisk aktivitet på recept.
Kartlägg individens fysiska aktivitetsnivå
Exempel på frågor vid en kartläggning av aktivitetsnivån:
- Hur fysiskt aktiv är du en vanlig vecka?
- Hur många timmar per dag sitter du stilla?
- Hur ser dina motionsvanor ut?
- Vad känner du till om hur fysisk aktivitet påverkar din hälsa?
- Hur skulle du kunna bli mer fysiskt aktiv?
- Vilka fysiska aktiviteter tycker du om?
- Vad skulle du behöva hjälp med för att komma igång?
Fysisk aktivitet innefattar all typ av rörelse som ger en ökad energiförbrukning. Till exempel friluftsliv, fysisk träning, lagsport, trädgårdsarbete, fysiska aktiviteter i hemmet, promenader och cykling.
Rekommenderad nivå på fysisk aktivitet för vuxna
Konditionshöjande fysisk aktivitet
Måttlig intensitet minst 150 minuter per vecka (t.ex. promenader, trädgårdsarbete och cykling), eller hög intensitet minst 75 minuter per vecka (t.ex. löpning). Måttlig intensitet ger en ökning av puls och andning, medan hög intensitet ger en markant ökning av puls och andning. Aktivitet av måttlig och hög intensitet kan kombineras. Aktiviteten bör spridas ut över flera av veckans dagar och utföras i pass om minst 10 minuter.
Muskelstärkande fysisk aktivitet
Minst 2 gånger per vecka för flertalet av kroppens stora muskelgrupper, 8–10 styrkeövningar med 8–12 repetitioner.
Bensträckare
Långvarigt stillasittande bör undvikas. Regelbundna korta pauser, bensträckare, med någon form av muskelaktivitet under några minuter rekommenderas för de som har stillasittande arbete eller fritid. Det gäller även de som uppfyller rekommendationerna om fysisk aktivitet ovan.
Vuxna över 65 år bör även träna balans.
När tillståndet begränsar möjliga aktiviteter
Individer som inte kan nå upp till rekommendationerna för fysisk aktivitet bör vara så aktiva som tillståndet medger. Behöver man anpassa aktiviteterna efter tillståndet finns det specifika rekommendationer i FYSS, en handbok om fysisk aktivitet i sjukdomsprevention och sjukdomsbehandling.
Uppföljning
Det rådgivande samtalet följs upp genom uppföljningssamtal eller uppföljning av aktiviteterna, till exempel kondition och muskeltester, eller av ifyllda hälsoformulär. Se också Systematisk uppföljning på individnivå.
Material
Motiverande samtal, Folkhälsomyndigheten
Fysisk aktivitet i sjukdomsprevention och sjukdomsbehandling, FYSS
Motivationsguide för samtal om levnadsvanor och upplevelse av hälsa, Nätverket Hälsofrämjande hälso- och sjukvård (pdf, ny flik)
Hälsofrämjande möten, Nätverket Hälsofrämjande hälso- och sjukvård
Rekommendationer om fysisk aktivitet för barn och ungdomar, Yrkesföreningar för Fysisk Aktivitet (pdf, ny flik)
Märkning
Fysisk aktivitet på recept, FaR
Individanpassad skriftlig ordination av fysisk aktivitet.
Individanpassad skriftlig ordination av fysisk aktivitet.
Målgrupp eller situation
Individer med särskild risk som är otillräckligt fysiskt aktiva. Till särskild risk räknas sjukdomar som metabolt syndrom, KOL, diabetes och hjärt- och kärlsjukdom. Andra riskfaktorer kan vara låg socioekonomisk status, fysisk och kognitiv funktionsnedsättning samt flera ohälsosamma levnadsvanor samtidigt.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda rådgivande samtal med tillägg av skriftlig ordination till personer med särskild risk som är otillräckligt fysiskt aktiva (prioritet 2).
Kompetenskrav
All legitimerad hälso- och sjukvårdspersonal får ordinera FaR för tillstånd som de har god kännedom om. För att individanpassa doseringen av fysisk aktivitet krävs kunskap om fysisk aktivitet i sjukdomsprevention och sjukdomsbehandling.
Sammanfattning
Fysisk aktivitet på recept, FaR, är en skriftlig ordination av fysisk aktivitet. Ordinationen utgår från individens sjukdomstillstånd, förutsättningar och motivation. Den ordinerade aktiviteten kan vara egen fysisk aktivitet eller en gruppaktivitet hos en arrangör. Det ska följas upp och utvärderas.
Behandling med FaR består av rådgivande samtal om fysisk aktivitet, skriftlig ordination av en eller flera fysiska aktiviteter samt uppföljning.
Genomförande
Den fysiska aktiviteten som man ordinerar i ett FaR utgår alltid från individens egna förutsättningar som:
- motivation
- hälsa och diagnos
- tidigare erfarenhet av fysisk aktivitet
- personligt intresse
- livssituation.
Exempel på frågor:
- Vad skulle det innebära för dig att komma igång och träna?
- Vilka alternativ av fysisk aktivitet passar dig bäst?
- Vad skulle kunna vara ett första steg för dig?
- På vilket sätt kan jag vara till hjälp för dig?
I ett FaR skriver man in vilken eller vilka fysiska aktiviteter man kommer fram till är lämpliga, och vad som är lagom dos: hur, när och hur ofta. Ett FaR ska aldrig skrivas på högre dos än individen har förmåga att lyckas med.
Som grund för ordinationen använder man FYSS (Fysisk aktivitet i sjukdomsprevention och sjukdomsbehandling), en kunskapsbank om fysisk aktivitet och hälsa. Ordinationen kan vara en egen aktivitet och/eller en aktivitet hos en aktivitetsarrangör.
Hjälpmedel
Hjälpmedel kan vara stegräknare, aktivitetsarmband eller pulsklockor. Det finns ett flertal appar där individen kan följa sin egen aktivitetsnivå och därigenom få egen feedback.
Uppföljning
Ordinationen i ett FaR följs upp med ett samtal där man utvärderar effekten, ser om individen är i behov av mer stöd för att genomföra aktiviteterna och tar ställning till om man ska skriva ett nytt FaR. Se också Systematisk uppföljning på individnivå.
Märkning
Förbättra munhälsan (LARO)
Med information och stöd till egenvård kan man hjälpa individen till bättre munhälsa. För viss tandvård finns bidrag från Försäkringskassan.
Med information och stöd till egenvård kan man hjälpa individen till bättre munhälsa. För viss tandvård finns bidrag från Försäkringskassan.
Målgrupp eller situation
Individer med pågående behandling med LARO (läkemedelsassisterad rehabilitering vid opioidberoende).
Kunskapsläge
Insatsen bedöms vara förenlig med god vård utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Kompetens enligt arbetsgivarens bedömning.
Sammanfattning
God munhälsa är en viktig del vid rehabilitering. En dålig munhälsa med tuggsvårigheter och talproblem kan vara stigmatiserande och påverka självkänslan negativt. Det kan i sin tur påverka behandling för missbruksfrihet negativt.
Genom särskilda insatser, som att ge information om och praktiskt stöd till egenvård, kan man hjälpa individen till en bättre munhälsa.
Genomförande
Opioider, tobaksrökning och de läkemedel som används vid behandling med LARO är faktorer som kan påverka munhälsan negativt. Vanliga effekter är
- ökad kariesaktivitet
- muntorrhet
- munslemhinnan
- ökad risk för tandlossning
- infektioner i munnen
- minskad genomblödning i tandköttet.
Själv opioidberoendet gör också att individen ofta slarvar med kosten, äter på oregelbundna tider och bortprioriterar munhälsan.
Särskilt tandvårdsbidrag från Försäkringskassan
För individer med vissa långvariga sjukdomar och funktionsnedsättningar finns möjlighet att ansöka om särskilt tandvårdsbidrag. Ansökan görs hos Försäkringskassan, läkarintyg krävs.
Insatser som kan främja god munhälsa
Ställ frågor
- Har du träffat någon tandläkare de senaste två åren?
- Har du besvär från munnen till exempel värk, svullnad, trasiga tänder eller fyllningar, lösa tänder, illasittande proteser, muntorrhet, sår eller blåsor?
- Är det något du undviker att äta på grund av till exempel muntorrhet, smärta, svårigheter att tugga?
Informera
- Opioidläkemedel påverkar munhälsan negativt.
- Tobaksrökning påverkar munhälsan negativt.
- Vikten av regelbunden kontakt med tandvården (tandläkare och tandhygienist).
- Det är bra för munhälsan att inte dricka sötade drycker och att använda sockerfritt tuggummi eller speciella tuggtabletter då det ökar salivmängden i munnen.
- Vikten av att sköta kosthållning och äta på regelbundna tider.
- Informera om användning av extra fluortillskott.
Ge praktiskt stöd
- Individer med psykiatrisk samsjuklighet kan ha behov individuellt stöd för regelbunden tandvårdskontakt. Det kan innebära hjälp med bokning av tid, påminnelser, att genomföra besök och praktisk hjälp med tandborstning.
- Hjälp att ansöka om de tandvårdsstöd och bidrag man kan ha rätt till från regionen och Försäkringskassan.
Tandvårdsstöd och tandvårdsbidrag
Särskild tandvårdsstöd har tre delar, NFS:
- N-tandvård
Nödvändig tandvård och munhälsobedömning för personer med ett bestående och stort omsorgsbehov i det dagliga livet - F-tandvård
Vid vissa långvariga sjukdomar eller funktionsnedsättning. - S-tandvård
Ett led i sjukdomsbehandling under begränsad tid.
Särskilt tandvårdsstöd administreras av regionerna. Om individen har kommunala insatser görs behovsbedömningen i första hand av biståndshandläggare eller sjuksköterska. Mer information om vad som gäller i den region som individen tillhör finns på 1177.se.
Uppföljning
Individens munhälsa ska uppmärksammas och följas upp vid behandling med LARO.
Märkning
Tobaksavvänjning – kvalificerat rådgivande samtal
Stöd till individer som röker dagligen för att de ska sluta röka eller röka mindre och därmed minska risken för kroppsliga sjukdomar.
Stöd till individer som röker dagligen för att de ska sluta röka eller röka mindre och därmed minska risken för kroppsliga sjukdomar.
Målgrupp eller situation
Individer som är i behov av stöd och behandling för att sluta röka, framför allt rökare med särskild risk. Till särskild risk räknas sjukdomar som t.ex. metabolt syndrom, KOL, diabetes, hjärt- och kärlsjukdom, depression, långvarig smärta eller högt blodtryck. Andra riskfaktorer kan vara låg socioekonomisk status, fysisk och kognitiv funktionsnedsättning samt flera ohälsosamma levnadsvanor samtidigt.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda vuxna med särskild risk som röker dagligen kvalificerat rådgivande samtal (prioritet 1).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Rökstopp ökar chansen för individer med beroendeproblematik att bli fria från annat beroende. Stöd för att sluta röka bör därför erbjudas samtidigt som insatser för annat beroende.
Kvalificerat rådgivande samtal i sammanfattning:
- Rekommendera individen att sätta ett datum för att sluta röka och hjälp hen att förbereda det. Om individen inte vill sätta ett stoppdatum, rekommendera att istället trappa ner.
- Träffa individen regelbundet (ofta 7–12 träffar). Komplettera gärna med telefonsamtal.
- Kombinera gärna insatsen med läkemedel.
Kvalificerat rådgivande samtal för tobaksavvänjning kan ges individuellt eller i grupp.
Genomförande
En stor andel av de som missbrukar alkohol och droger är rökare, och ofta storkonsumenter, vilket gör att de utgör en högriskgrupp för att få rökrelaterade sjukdomar.
För storkonsumenter av tobak är minskning av tobakskonsumtion en möjlig insats.
Personalen kan få handledning kostnadsfritt via Sluta Röka-Linjen.
Kvalificerat rådgivande samtal
Kvalificerat rådgivande samtal är en insats med KBT-inriktning. Metoden inriktas mot de två viktigaste faktorerna som håller fast individen i sitt beroende: nikotinberoendet och vanan. Ett mål är att lindra nikotinabstinensen, ett annat att avbetinga det starka, närmast reflexmässiga sambandet mellan rökning och olika situationer och sinnesstämningar.
Att sluta använda tobak är många gånger svårt och kan ta lång tid. Fokusera på att lyssna aktivt, informera om rekommenderade metoder och försök att stärka individens tilltro till sin egen förmåga. Undvik restriktioner och att komma med “goda råd”.
Individen rekommenderas att sätta ett stoppdatum och förbereda det. De som inte vill sätta stoppdatum kan rekommenderas att trappa ner, gärna med hjälp av läkemedel, vilket har visat sig öka kunna öka motivationen att sluta röka helt längre fram.
Den rekommenderade metoden är densamma för tobaksanvändning genom rökning eller snusning.
Täta träffar och anpassad uppföljning
Normalt rekommenderas att man träffar individen minst ett par gånger före stoppdagen för att stärka motivationen och lägga upp en plan. Efter stoppdagen bör man ses 1–2 gånger den första veckan och därefter minst en gång per vecka i cirka tre veckor. Efter det glesas träffarna ut. Täta träffar behövs direkt efter stoppdagen eftersom det är svårast i början och den första tiden är avgörande för hur det ska gå. Sammanlagt 7–12 träffar kan vara ett riktmärke för tobaksavvänjning både individuellt och i grupp.
Skräddarsy intensiteten i behandlingen efter individens behov. Komplettera gärna besöken med telefonkontakt. Det gäller att individen har tillräcklig motivation och under lång tid aktivt arbetar för att inte återfalla innan det nya beteendet är fast integrerat. Det kan för många vara ett stort och energikrävande arbete att lära sig hantera livet utan rökning.
Individer med beroende av alkohol och narkotika kan vara i behov av extra stödinsatser för fortsatt tobaksfrihet, eftersom olika typer av beroende kan förstärka eller avlösa varandra.
Hänsyn kan behöva tas till individens kognitiva funktion (till exempel minne, förmåga att sortera information, exekutiv funktion). Information kan behöva ges både muntligt och skriftligt, och upprepas vid flera olika kontakttillfällen.
Att misslyckas och försöka igen
De flesta behöver göra flera försök under lång tid innan de blir rökfria för gott. Generellt kan man säga att för varje försök ökar chansen att lyckas nästa gång, eftersom man lär sig något på varje försök. Men man kan naturligtvis också bli uppgiven om man inte lyckas sluta röka trots stora ansträngningar.
Sluta röka ökar chansen att lyckas bryta annat beroende
Att sluta röka ökar chansen för att bli fri från annat beroende. Tobaksavvänjning bör därför erbjudas samtidigt som insatser för annat missbruk eller beroende. Det kan påbörjas samtidigt som insatser för annat beroende, eller efter stabil nykterhet eller drogfrihet.
Abstinenssymtomen vid tobaksavvänjning kan påminna om abstinenssymtom när man slutar med alkohol och narkotika.
Kombinera kvalificerat rådgivande samtal med läkemedel
Kvalificerat rådgivande samtal kombineras vanligen med läkemedel, och det finns flera godkända läkemedel för tobaksavvänjning: nikotinläkemedel, bupropion och vareniklin. Stöd för att sluta röka.
Tobak och läkemedel
Att använda tobak ökar aktiviteten i leverns enzymsystem CYP1A2 som metaboliserar många neuroleptika, särskilt klozapin och olanzapin, och minskar koncentrationen i plasma med upp till 50 %. Individer som tar neuroleptika står därför som regel på högre doser. När man slutar använda tobak bör dosen sänkas och ökas igen om individen återfaller.
Observera att både användning av läkemedel för rökavvänjning och rökstopp kan påverka koncentrationen och effekten av andra läkemedel.
Uppföljning
Efter att ha uppnått tobaksfrihet kan individer med beroende av alkohol- och narkotika vara i behov av stöd för fortsatt tobaksfrihet. Stödet kan ges riktat mot tobaksfrihet eller som en del av insatser för behandling av alkohol- och narkotikaberoende.
Individer med allvarlig psykisk sjukdom behöver ofta mycket stöd under lång tid.
Se även Systematisk uppföljning på individnivå och Systematisk uppföljning på verksamhetsnivå.
Märkning
Stöd för att sluta röka
Stöd till individer för att de ska sluta röka och därmed minska risken för kroppsliga sjukdomar.
Stöd till individer för att de ska sluta röka och därmed minska risken för kroppsliga sjukdomar.
Målgrupp eller situation
Individer som är i behov av stöd och behandling för att sluta röka, framför allt de med särskild risk. Till särskild risk räknas sjukdomar som t.ex. metabolt syndrom, KOL, diabetes, hjärt- och kärlsjukdom, depression, långvarig smärta eller högt blodtryck. Andra riskfaktorer kan vara låg socioekonomisk status, fysisk och kognitiv funktionsnedsättning samt flera ohälsosamma levnadsvanor samtidigt.
Kunskapsläge
All rökning är förenad med hälsorisker. Rökning orsakar till exempel sjukdomar i hjärta, kärl och lungor och flera olika typer av cancer. Forskning har visat att rökstopp ökar chansen att bli alkohol- eller drogfri signifikant med upp till 25 % oberoende av om individen bibehåller rökfriheten eller inte.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Rökstopp ökar chansen för individer med beroendeproblematik att bli fri från annat beroende. Stöd för att sluta röka bör därför erbjudas samtidigt som insatser för annat beroende. Tillsammans med individen kartläggs behovet av stöd för egenvård för att sluta röka eller röka mindre.
Samma rekommendationer gäller för den som behöver hjälp med att sluta snusa.
Genomförande
En stor andel av de som missbrukar alkohol och droger är rökare, och ofta storkonsumenter, vilket gör att de utgör en högriskgrupp för att få rökrelaterade sjukdomar.
Utforma stödet tillsammans med individen
Stödet utformas tillsammans med individen, som själv får berätta om sina behov och förutsättningar. I vilka situationer har individen svårt att avstå från rökning? Vilka aktiviteter kan avleda och ge avkoppling? För storkonsumenter av tobak är minskning av tobakskonsumtion en möjlig insats. Individer som tar läkemedel för att sluta röka kan behöva hjälp i vardagen att följa ordinationen.
Att sluta röka är många gånger svårt och kan ta lång tid. Fokusera på att lyssna aktivt, informera om rekommenderade metoder och försök att stärka individens tilltro till sin egen förmåga. Undvik restriktioner och att komma med “goda råd”. Erbjud kort information anpassad efter individens önskemål och förkunskaper och hjälp individen att själv söka upp information.
I ett hälsofrämjande samtal är det personalens uppgift att stödja individen till förändring. Ett exempel på rådgivande samtal är motiverande samtal som handlar om att individen själv formulerar sina problem och argument för förändring, och att man sedan stödjer förändringen.
Individer med beroende av alkohol och narkotika kan vara i behov av extra stödinsatser för fortsatt tobaksfrihet, eftersom olika typer av beroende kan förstärka eller avlösa varandra.
Hänsyn kan behöva tas till individens kognitiva funktion (till exempel minne, förmåga att sortera information, exekutiv funktion). Information kan behöva ges både muntligt och skriftligt, och upprepas vid flera olika kontakttillfällen.
Sluta röka ökar chansen att lyckas bryta annat beroende
Individer som lyckas sluta röka har också större chans att bli fria från annat beroende. Stöd för att sluta röka bör erbjudas samtidigt som insatser för annat missbruk eller beroende. Rökavvänjningen kan påbörjas samtidigt som insatser för annat beroende eller avvakta stabil nykterhet eller drogfrihet.
Abstinenssymtomen vid tobaksavvänjning kan påminna om abstinenssymtom vid upphörande av intag av alkohol och narkotika.
Rådgivande samtal i hälso- och sjukvården
Hälso- och sjukvården bör erbjuda Kvalificerat rådgivande samtal (i dagligt tal rökavvänjning) som är teoribaserat och strukturerat enligt en metod. Det kan göras individuellt eller i grupp.
Sluta röka-linjen
Sluta röka-linjen erbjuder kostnadsfritt samtalsstöd för att sluta använda tobak. Det finns även information och stöd för vårdgivare. Sluta röka-linjen förskriver inte läkemedel eller ger medicinska råd.
Uppföljning
Kontinuerlig uppföljning enligt vårdplan, genomförandeplan eller motsvarande.
Märkning
Insatser vid sömnproblem
Fortsatta insatser när en god sömnhygien inte räcker för att hantera sömnproblem.
Fortsatta insatser när en god sömnhygien inte räcker för att hantera sömnproblem.
Målgrupp eller situation
Individer med måttliga till svåra sömnproblem.
Kompetenskrav
Hälso- och sjukvårdspersonal med ämneskompetens och utbildning i den metod som används.
Vid förskrivning av hjälpmedel gäller kompetens enligt arbetsgivarens beslut och förutsättningar för att följa förskrivningsprocessen och de lokala rutinerna.
Sammanfattning
Sömnproblem i form av insomningssvårigheter, nattliga uppvaknanden eller för tidiga uppvaknanden på morgonen går ofta att både förebygga och behandla utan läkemedel.
Att utreda bakomliggande orsaker är viktigt eftersom sömnstörningar förekommer vid många somatiska och psykiska sjukdomar men även kan vara tecken på stress och oro eller biverkan av mediciner.
Genomförande
I första hand behandlas sömnproblem med sömnhygieniska insatser, psykoedukation, kognitiv beteendeterapi och hjälpmedel. Insatserna bör fokusera på de faktorer som orsakar sömnproblemen och där individen görs delaktig i både kartläggning och utformning av stöd.
Kartläggning av sömnen och sömnproblemen
Genom att kartlägga sömnbesvären får man både en tydligare bild av vad som stör sömnen, men också lättare att se vilka insatser som är mest effektiva.
- Intervju med individen och eventuellt vårdnadshavare som får beskriva aktuella sömnrutiner och upplevda orsaker till sömnproblemen. Fundera tillsammans över vilka vinster som finns med att sova bra, och vilka förändringar och/eller insatser som skulle kunna förbättra sömnen.
- Kartläggning av livsstilsfaktorer som kan vara hinder för god sömn. Till exempel skiftarbete, koffeindrycker, tobak, alkohol, droger, för lite fysisk aktivitet, låg aktivitetsgrad dagtid.
- Sömndagbok ger möjlighet att upptäcka hur sömnen påverkas av olika faktorer. Dagboken kan även användas i utvärdering av vilken effekt åtgärderna för att förbättra sömnen har haft.
- ISI (Insomnia Severity Index) – självskattningsinstrument som mäter sömnproblem.
Substanser som påverkar sömnen
Bruk av alkohol och/eller narkotika är en vanlig orsak till sömnproblem. En kartläggning av individens alkohol- och drogvanor måste därför alltid ingå i en utredning.
Alkohol kan inledningsvis underlätta insomning, men på sikt avtar den effekten. Sömnen blir efter alkoholintag ytligare och oroligare än normalt. Sömnperioden förkortas och individen vaknar tidigare. Alkohol kan dessutom leda till ökat snarkande.
Centralstimulerande preparat, till exempel koffein, amfetamin och kokain, leder till uppvarvning och försämrad sömn. Vid amfetaminintag kan en individ vara vaken i flera dygn, för att sedan tända av och sova onormalt mycket i flera dygn. Det leder till rubbad dygnsrytm.
Hypnotika, till exempel bensodiazepiner, är ett preparat som används vid farmakologisk sömnbehandling, men som i vissa fall kan leda till insomni. Vid toleransutveckling och abstinens uppstår sömnproblem.
Insatser och behandling vid sömnproblem
Levnadsvanor
Att få stöd att se över sin livssituation och sina levnadsvanor är ett första steg vid sömnproblem.
Exempel på egna insatser
- Gör sovrummet mörkt och lugnt. Använd eventuellt ögonmask, nattlampa, öronproppar och hörlurar. Sängen bör vara bekväm och anpassad utifrån ålder.
- Koppla bort tv, dator, mobiltelefon (med aviseringar) och surfplattor i god tid.
- Vid behov av ljud/musik för att varva ner – använda kuddhögtalare, appar med möjlighet att ställa in automatisk sluttid, klockradio med tidsinställning.
- Undvik problemlösning före läggdags eller i sängen. Prova att skriva ned orostankar i en liten bok och lägg sen undan boken.
- Använd väckarklockor eller appar som gör det lättare att vakna. Det kan vara med successivt stigande ljus, behagliga väckningsljud eller ett larm som ringer i rätt sömncykel. Hjälp med att vakna kan också ges av en närstående eller boendestödjare.
- Medicin kan placeras nära sängen tillsammans med ett glas vatten eller en bit bort för att underlätta och motivera uppstigning.
- Skapa ett tyngre täcke (med trasmatta/tung filt i ett påslakan).
Tyngdtäcke
Om inte en bättre sömnhygien eller andra insatser hjälper kan man överväga att prova tyngdtäcke. Tyngdtäcke är ett rogivande och sinnesstimulerande hjälpmedel som kan underlätta insomnandet och vara effektivt vid orolig sömn och täta uppvaknanden. För att prova tyngdtäcke skickas en remiss, oftast till arbetsterapeut, som efter en behovsbedömning kan förskriva täcket utifrån gällande hjälpmedelsanvisningar. Tyngdtäcken finns även att köpa i vissa affärer.
Behandling vid kvarstående och långvariga sömnbesvär
Läkemedelsbehandling
Vid kvarstående besvär kan behandling med läkemedel prövas.
Kognitiv beteendeterapi
Sömnproblem som når upp till kriterierna för diagnosen insomni bör behandlas med KBT.
Långvariga eller svårbehandlade sömnbesvär
Långvariga, allvarliga eller svårbehandlade sömnbesvär kan ha flera bakomliggande orsaker och bör utredas noggrant. Man behöver utesluta differentialdiagnoser som till exempelvis sömnapné, restless legs, sömn–vakenhetsstörning av dygnsrytmen och mardrömsstörning.
Uppföljning
Följ upp individens sömnvanor och utvärdera insatserna tillsammans. Uppmuntra de förändringar individen har gjort utifrån sina egna mål och förutsättningar. En sömndagbok kan också användas i utvärdering av vilken effekt insatserna för att förbättra sömnen har haft.
Vid förskrivning av sömnhjälpmedel i form av tyngdtäcke ansvarar förskrivare för att följa upp och utvärdera funktion och nytta.
Märkning
Kognitiv beteendeterapi vid insomni
Insomni bör i första hand behandlas med kognitiv beteendeterapi, KBT, som inkluderar stimuluskontroll och sömnrestriktion.
Insomni bör i första hand behandlas med kognitiv beteendeterapi, KBT, som inkluderar stimuluskontroll och sömnrestriktion.
Målgrupp eller situation
Individer med skadligt bruk (missbruk), beroende och insomni.
Kunskapsläge
KBT är rekommenderad behandling vid insomni. Stimuluskontroll och sömnrestriktion är effektiva metoder som bör ingå.
Kompetenskrav
Psykolog eller terapeut utbildad i KBT.
Sammanfattning
Sömnproblem som når upp till kriterierna för diagnosen insomni bör behandlas med KBT, där stimuluskontroll och sömnrestriktion är särskilt effektiva metoder. Metoderna kan med fördel användas tillsammans för att skapa en fungerande sömnrytm och stärka kopplingen mellan sängen och sovande.
Behandlingen inleds av en noggrann kartläggning av aktuella sömnrutiner och eventuella bakgrundsorsaker till insomni.
KBT vid insomni innehåller:
- sömnhygienråd
- stimuluskontroll
- sömnrestriktion
- psykoedukation
- deaktiveringsmetoder
- kognitiva interventioner
- sömndagbok.
Kartlägg sömnproblemen
Intervju
Intervjua individen och eventuellt närstående kring aktuella sömnrutiner och upplevda orsaker till sömnproblem.
Psykiska eller somatiska orsaker
Sömnproblem har ofta bakomliggande orsaker. Vid psykiatriska tillstånd som depression, ångest, substansbrukssyndrom och adhd är sömnproblem vanligt. Somatiska orsaker kan till exempel vara sjukdomar som orsakar smärta eller tyreoideasjukdomar.
Livsstilsfaktorer och sociala faktorer
Kartlägg livsstilsfaktorer som kan störa sömnen, till exempel koffeindrycker, tobak, för lite fysisk aktivitet, och sociala faktorer som stress, skiftarbete eller underaktivitet.
Insomnia Severity Index
Ett självskattningsinstrument som mäter sömnproblem.
Stimuluskontroll
Stimuluskontroll stärker kopplingen mellan sängen och sovande, och försvagar kopplingen mellan sängen och olika sömnstörande faktorer (till exempel att ligga och oroa sig).
Stimuluskontroll består vanligtvis av sex olika regler:
- Lägg dig enbart när du känner dig sömnig.
- Använd sängen enbart till att sova i (alla andra aktiviteter ska göras någon annanstans, med undantag för sex).
- Om du inte kan somna (efter ca 15–20 minuter), stig upp och gör något avkopplande. Lägg dig inte förrän du känner dig sömnig.
- Om du fortfarande inte kan somna, (efter ca 15–20 minuter) stig upp på nytt, gör något avkopplande och återvänd till sängen först när du känner dig sömnig.
- Stig upp samma tid varje morgon, oavsett hur mycket du sovit eller hur trött du är.
- Sov inte på dagtid.
Sömnrestriktion
Sömnrestriktion bygger på kroppens inneboende förmåga att somna lättare och sova djupare då den fått för lite sömn (sömnbrist). Det antal timmar som individen i genomsnitt sover per natt, är samma som hen inledningsvis får tillbringa i sängen (detta blir individens så kallade sömnfönster). Sömnfönstret brukar dock vara på minst fyra timmar.
Sömneffektivitet är kvoten mellan den tid individen faktiskt sover och den tid som utgör sömnfönstret. I takt med att sömneffektiviteten ökar och en allt större del av tiden i sängen består av sömn, kan tiden i sömnfönstret successivt öka. Vanligtvis ökas sömnfönstret med 15 minuter per vecka, under förutsättning att sömneffektiviteten är över 85 procent. Metoden är effektiv, men tuff att genomföra eftersom sömnbristen gör att man ofta blir tröttare inledningsvis.
Psykoedukation
Psykoedukation innebär att individen får information om sömn och hur olika faktorer kan påverka hur vi sover. Till exempel att vårt sömnbehov är individuellt, att korta uppvaknanden under natten är normalt och att många människor tenderar att underskatta tiden man sovit.
Deaktiveringsmetoder
Deaktiveringsmetoder ska minska en förhöjd psykologisk eller fysiologisk aktiveringsnivå, eftersom det både kan försvåra insomningen och att bibehålla sömnen. En vanlig deaktiveringsmetod för att minska den förhöjda aktiveringsnivån är progressiv avslappning.
Oro, grubblande och problemlösning är exempel på sånt som kan höja den psykologiska aktiveringsnivån. För att reducera aktiveringen kan till exempel meditation och imaginationsträning (visualisering) användas.
Kognitiva interventioner
Kognitiva interventioner kan användas för att förändra hur en individ uppfattar och tolkar sina sömnproblem. Först identifieras dysfunktionella föreställningar om sömn, sedan testas och utmanas dessa genom både frågor och beteendeexperiment. Syftet är att förändra orealistiska och/eller felaktiga uppfattningar om sömnen.
Sömndagbok
Sömndagbok fylls i dagligen under hela behandlingsperioden. I den registreras till exempel sovtider, sömneffektivitet och skattning av sömnkvalitet.
Märkning
Läkemedelsbehandling vid sömnsvårigheter
Vid långvariga eller stora sömnsvårigheter kan behandling med läkemedel vara ett alternativ om andra insatser inte har gett effekt.
Vid långvariga eller stora sömnsvårigheter kan behandling med läkemedel vara ett alternativ om andra insatser inte har gett effekt.
Målgrupp eller situation
Vuxna med stora sömnsvårigheter.
Kunskapsläge
Beprövad erfarenhet.
Kompetenskrav
Legitimerad läkare.
Sammanfattning
Vid sömnsvårigheter bör man alltid prova med sömnhygieniska råd. Består svårigheterna kan behandling med läkemedel vara ett alternativ. I första hand bör man då använda sömnläkemedel som inte är beroendeframkallande och i andra hand kortverkande sömnläkemedel under avgränsad tid och i lägsta effektiva dos.
Genomförande
Kombinera alltid läkemedelsterapi med sömnhygieniska råd. Vid förskrivning av sömnmedel ska man ta hänsyn till risken för dagsedation. Sedationen kan påverka reaktionsförmågan och öka risken för olyckor, till exempel fall- och trafikolyckor. Läkemedel med beroendepotential bör inte förskrivas till personer med tidigare eller aktuellt beroende av alkohol eller andra droger.
Rekommenderade läkemedel
Propiomazin
Normaldos är 25–50 mg till natten och tas 30–60 min innan sänggåendet. Propiomazin är ett medel med sederande egenskaper utan risk för tillvänjning eller beroendeutveckling. Rekommenderas ej till äldre över 75 år på grund av sin biverkningsprofil. Beakta de antikolinerga biverkningarna: muntorrhet/kariesrisk och risk för konfusion. Restless legs utgör en vanlig biverkan. Dåsighet/hangover ses framförallt hos äldre, men kan även drabba yngre.
Melatonin
Melatonin är ett hormon som i studier har visat effekt på den circadiska dygnsrytmen, blodtryck, kroppstemperatur, kortisolrytm, reproduktion och immunsystemet. Det rekommenderas inte generellt men kan ha effekt, till exempel vid neuropsykiatriska diagnoser. Förkortar insomningstiden. Effekt och biverkningar vid långtidsbehandling är otillräckligt studerat.
Circadin är långverkande melatonin, normaldos är 2 mg till natten. Läkemedlet har indikation primär insomni hos patienter > 55 år. Circadin ska tas vid samma tid varje dag för optimal effekt och ska användas dagligen under 3 veckor som en kur. Kuren kan upprepas.
För kortverkande melatonin är normaldos 1–5 mg till natten. Doseringen är individuell. Vid kortvarig behandling tolereras läkemedlet väl.
Antidepressiv medicin
Vid insomni i samband med depression kan sederande antidepressiva till natten vara ett alternativ, t.ex. mirtazapin, agomelatin eller amitriptylin.
Uppföljning
Den som sätter in sömnläkemedel har också ansvar för att följa upp och avsluta behandlingen.
Märkning
Boendestöd
Boendestöd innefattar flera stödjande insatser som fokuserar på att stärka och motivera individen, praktiskt och socialt, så hen kan leva ett mer självständigt liv, i bostaden och ute i samhället.
Boendestöd innefattar flera stödjande insatser som fokuserar på att stärka och motivera individen, praktiskt och socialt, så hen kan leva ett mer självständigt liv, i bostaden och ute i samhället.
Målgrupp eller situation
Individer med skadligt bruk (missbruk) och beroende, samt eventuell psykiska besvär med behov av stöd för att kunna hantera vardagslivet.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att socialtjänsten kan erbjuda boendestöd (prioritet 4).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Boendestöd ges till individer som behöver hjälp och motivation för att få vardagen att fungera och för att kunna behålla sin bostad.
Stödet ges oftast i hemmet och kan då handla om att till exempel sköta sitt hem eller sin ekonomi. Men det kan också ges utanför hemmet, som att till exempel följa med till tandläkaren, hjälpa till att handla mat och utföra ärenden eller se till att individen kommer iväg till träffar med stödgrupper.
När ett boendestöd har beviljats gör man tillsammans en genomförandeplan som beskriver hur boendestödet ska utformas, vilka mål man ska nå och hur man ska göra för att nå de målen. Vid behov samordnas stödet med andra insatser från socialtjänst och hälso- och sjukvård.
Olika delar i ett boendestöd
Boendestödet i praktiken kan handla om att motivera varför man behöver göra vissa saker, förklara hur det går till och ibland följa med eller sitta med vid samtal.
Boendestödet kan bestå av en eller flera olika delar, till exempel:
- Sköta sin ekonomi
Betala hyra och räkningar, ansluta autogiro, ansöka om god man, lotsa till budget- och skuldrådgivare. - Sköta hemmet
Städa, tvätta, använda gemensam tvättstuga, handla och planera mat. - Ta ansvar för sitt boende
Kontakt med grannar, hantera kompisar som vill komma in, vad som är otillåtna störningar. - Kontakt med vården
Söka vård och upprätthålla kontakter med hälso- och sjukvård, psykiatri och tandvård. - Goda relationer
Fungerande kontakt med närstående. - Meningsfull sysselsättning
Daglig sysselsättning, delta i stödgrupper, brukarföreningar eller fritidsaktiviteter, söka jobb. - Myndighetskontakter
Söka bidrag, kontakter med t.ex. Försäkringskassan, Kriminalvården, andra sociala förvaltningar.
Motivation och motiverande samtal
Individer i behov av boendestöd behöver ofta också stöd med motivationen. Det kan handla om att öka motivationen till att ta emot stöd, bli mer självständig, skapa och upprätthålla en struktur i vardagen eller fullfölja behandlingar.
Ett sätt att arbeta med motivationen är att använda sig av metoden motiverande samtal.
Krisplan för svåra situationer
Genomförandeplanen bör också innehålla en krisplan. I den konkretiserar man vad individen själv kan göra vid känslor av ensamhet, stress och/eller dåligt mående som skulle kunna föranleda exempelvis ett återfall.
I krisplanen bör man också skriva vem individen kan kontakta, vart man kan ta vägen om man behöver lämna bostaden, om det finns en jourtelefon och i vilka lägen man ringer dit och när man ringer Polisen.
Handläggning av boendestöd
Boendestöd kan beviljas oavsett boende. Individen kan ha en egen bostad eller boende med stöd.
Så går handläggningen av bostadsstöd till:
- Individen ansöker om boendestöd hos socialtjänsten.
- Handläggare på socialtjänsten utreder vilket stöd individen behöver i sin vardag i bostaden.
- Handläggaren fattar beslut, och om boendestödet beviljas ger man ett tidsbegränsat bistånd och sätter upp mål för insatsen.
- Målen med boendestödet beskrivs i ett uppdrag.
- Boendestödjaren eller utföraren formulerar i en genomförandeplan hur boendestödet ska genomföras för att nå de uppsatta målen.
Utredningen omfattar en kartläggning av bland annat boendesituation, betalningsförmåga, hyresskulder och tidigare störningar, behov av god man, aktuell situation avseende missbruk (skadligt bruk) och beroende, och eventuell behandling, samt inom vilka områden individen behöver stöd för att hantera sin vardag, styrkor och svagheter och mål med insatsen.
Uppföljning
Uppföljning av genomförandeplanen och de uppsatta målen görs av handläggaren tillsammans med individen inför biståndsperiodens slut eller vid behov.
Om individen har behov av samordning mellan flera insatser kan uppföljningen göras med en samordnad individuell plan, SIP.
Material
Det är mitt hem – vägledning om boende och boendestöd för personer med psykisk funktionsnedsättning, Socialstyrelsen (pdf, ny flik)
Märkning
Bostad först
Genom programmet ges både eget, stabilt boende utan krav på behandling eller nykterhet, och erbjudande om behandling och motiverande arbete.
Genom programmet ges både eget, stabilt boende utan krav på behandling eller nykterhet, och erbjudande om behandling och motiverande arbete.
Målgrupp eller situation
Hemlösa vuxna med psykisk sjukdom och/eller skadligt bruk (missbruk) eller beroende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att kommunen kan erbjuda Boende först till individer med ett missbruk eller beroende/substansbrukssyndrom och som är hemlösa (prioritet 4).
Insatsen har både god effekt på boendestabiliteten och effekt på missbruk och beroende.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Insatsen Bostad först innebär att hemlösa individer med psykiska besvär och/eller beroende eller missbruk får ett eget förstahandskontrakt på boende utan några krav på att först genomgå psykiatrisk behandling eller uppvisa nykterhet och drogfrihet. Boende först ska genom ett stabilt boende ge ökad delaktighet i samhället och ökad livskvalitet, och minska risken för ensamhet och försämring.
Genom ett uppsökande arbete och utifrån en kartläggning av individens behov av boendestöd erbjuds en långsiktig bostadslösning.
Genomförande
Bostad först ges utan några krav på att individen först har genomgått en psykiatrisk behandling eller uppvisat nykterhet eller drogfrihet. Men som tillägg till det egna boendet erbjuds behandling och stöd. Motivationsarbete är en mycket viktig del i det behovsanpassade integrerade sociala stöd som ska omgärda individen.
Även om boendet hör samman med en integrerad behandling, kan individen alltså tacka ja till lägenheten, men tacka nej till behandling. Tryggheten i boendet hålls strikt isär från alla former av behandling.
Insatsen innefattar
- behandling och stöd
- möjlighet att välja bostadsområde utifrån de lägenheter som finns tillgängliga
- hjälp med kontraktskrivning, inflyttning och inköp av möbler.
Programmet Bostad först i olika kommuner
I praktiken varierar programmet Bostad först, till exempel när det gäller vem som får ta del av programmet, hur boendelösningarna ser ut och hur vård och stöd runt omkring organiseras. Bostad först är snarare baserad på en filosofi än en manual.
Insatsen riktar sig även till individer som under många år har haft tillfälliga boendelösningar, beslut om korttidsboende etc.
Uppföljning
Uppföljning görs utifrån den beslutande kommunens rutiner.
Märkning
Daglig aktivitet utanför hemmet
Daglig aktivitet utanför hemmet ges till individer som inte kan eller vill arbeta eller studera, för att öka livskvaliteten, skapa struktur i vardagen och förhindra återfall.
Daglig aktivitet utanför hemmet ges till individer som inte kan eller vill arbeta eller studera, för att öka livskvaliteten, skapa struktur i vardagen och förhindra återfall.
Målgrupp eller situation
Individer som för tillfället inte vill eller kan arbeta eller studera och är i behov av sysselsättningsstöd.
Kunskapsläge
Insatsen bedöms bidra positivt till återhämtning och en ökad livskvalitet utifrån beprövad erfarenhet. Vikten av stöd till sysselsättning omnämns i Socialstyrelsens nationella riktlinjer (NR) för vård och stöd vid missbruk och beroende.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Daglig aktivitet innebär att få möjlighet till social samvaro, utan prestationskrav. Tillsammans med individen undersöker man vilka aktiviteter utanför hemmet som finns tillgängliga och som kan vara aktuella. I insatsen ingår också att stödja individen i att etablera och bibehålla den eller de aktiviteterna som valts. Man följer upp insatsen gemensamt och kontinuerligt.
Genomförande
Daglig aktivitet, en sysselsättning, är ofta nödvändig för en lyckad behandling, återanpassning i samhället och för att motverka återfall.
Målet med stödet till sysselsättning är att öka individens livskvalitet och bidra till återhämtning, men inte alltid att personen ska komma ut på arbetsmarknaden. Däremot kan åtgärden på sikt ge större möjlighet till ett arbete. Stödet till sysselsättning kan behöva anpassas om individens tillstånd förändras. En individ bör ges möjlighet att pendla mellan kravlös social samvaro, meningsfull sysselsättning, och stöd till arbete eller studier.
Sysselsättningar, social samvaro och aktiviteter som kommuner eller andra aktörer kan erbjuda kan vara till exempel:
- färdighetsträning
- motiverande stöd
- kurs genom ett studieförbund
- volontärverksamhet
- aktivitetshus
- fontänhus
- praktik hos en arbetsgivare.
Läs mer om Stöd till arbete enligt IPS-modellen
Uppföljning
Följs upp regelbundet på samma sätt som andra behovsprövade insatser beviljade av socialtjänsten.
Material
Märkning
Stöd till arbete enligt IPS-metoden
Metoden är ett individanpassat stöd till arbete.
Metoden är ett individanpassat stöd till arbete.
Målgrupp eller situation
Individer som vill arbeta eller studera men har svag eller ingen anknytning till arbetsmarknaden, eller individer som riskerar att förlora sitt arbete.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att arbetslivsinriktad rehabilitering i form av IPS-modellen bör erbjudas till individer med missbruk eller beroende av alkohol och narkotika och samtidig svag anknytning till arbetsmarknaden (prioritet 3).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
IPS-metoden (Individual Placement and Support) inleds med en kartläggning av individens behov av sysselsättningsstöd. Efter den ska man:
- Lägga upp en strategi för hur insatsen ska utformas tillsammans med individen.
- Fortlöpande genomföra aktiviteter, till exempel söka jobb.
- Stötta individen att successivt ta mer eget ansvar.
- Undersöka vilket stöd individen behöver på arbetsplatsen efter anställning.
- Tillsammans följa upp insatsen regelbundet.
Genomförande
IPS-metoden (Individual Placement and Support) hjälper individer till ett avlönat arbete baserat på individens egna val och preferenser. Till skillnad från andra insatser för arbetsrehabilitering gör man inte först en omfattande bedömning av arbetsförmågan och arbetstränar, utan börjar söka jobb nästan omgående. Målsättningen är ett arbete på den öppna arbetsmarknaden. Den personal som arbetar enligt IPS-metoden kallas för arbetsspecialist. IPS-metoden är en typ av supported employment som är specifikt utvecklad för arbetsrehabilitering av individer med psykisk ohälsa och/eller missbruk.
Insatsen bygger på följande principer:
- Individen ska erhålla arbete mer eller mindre direkt, utan föregående faser av arbetsträning i skyddade miljöer.
- Den arbetslivsinriktade rehabiliteringen ses som en central komponent i insatsen och inte som ett separat stöd.
- Den arbetslivsinriktade rehabiliteringen är uttryckligen baserad på individens val och önskemål.
- Under rehabiliteringen genomförs kontinuerliga bedömningar som utgår från individens arbetslivserfarenheter och upplevelser.
- Insatsen är individuellt behovsbaserad och inte begränsad i tid.
- Konsultation i ekonomi och försörjning ska erbjudas.
Personligt stöd som inte är tidsbegränsat
Stödet i arbetssökandet anpassas efter individens önskemål och behov. Sysselsättningen som erbjuds kan vara en arbetsplats på den reguljära arbetsmarknaden eller en praktik- eller studieplats. Arbetsspecialisten stöttar individen i att behålla arbetet, praktiken eller studieplatsen, bland annat genom besök på plats, men också utanför arbetsplatsen.
Individer med psykisk funktionsnedsättning kan kämpa med symtom som är ihållande eller som fluktuerar över tid. Därför pågår stödet och uppbackningen så länge det behövs. Det finns inga deadlines, insatserna avslutas inte efter en viss tid utan först när individerna så önskar. Inom vissa verksamheter är insatsen kopplad till om individen har ett aktuellt vårdtillfälle.
Träning för att bli en självständig arbetstagare
Exempel på färdigheter som tränas är att kunna ta sig till och från arbetet på egen hand, att kunna utföra arbetsuppgifter utan instruktion och coachning, att kunna umgås med arbetskamrater på rasterna och att kunna ta emot kritik från arbetsledaren. Målet är att individen ska bli så självständig som möjligt i rollen som arbetstagare, samtidigt som arbetsspecialisten finns med i bakgrunden som stöttepelare och trygghetsfaktor så länge det behövs.
Samverkan för ett långsiktigt hållbart stöd
Insatserna i IPS är samordnade med den psykiatriska behandlingen och/eller behandlingen för skadligt bruk (missbruk), samt med rehabiliteringen, vilket innebär att all personal ska stödja den arbetssökandes mål i arbetslivet. Arbetsspecialistens roll är att samordna stödet från myndigheterna (hälso- och sjukvård, försäkringskassa, arbetsförmedling, kommun). Det sker också ett samarbete med arbetsgivare, skolor, universitet och studieförbund för att rekrytera arbetsplatser, erbjuda stöd till arbetsgivare, samt hitta praktik- och studieplatser. Syftet med samordning av nätverk är att skapa en långsiktigt hållbar stödstruktur kring individen.
Uppföljning
Under insatsen genomförs återkommande bedömningar som utgår från individens arbetslivserfarenheter och upplevelser.
Märkning
Interaktionell terapi
Terapi som lägger fokus på sambandet mellan problem i interpersonella relationer och psykiska besvär.
Terapi som lägger fokus på sambandet mellan problem i interpersonella relationer och psykiska besvär.
Målgrupp eller situation
Individer med skadligt bruk eller beroende av alkohol.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten kan erbjuda interaktionell terapi vid missbruk eller beroende av alkohol (prioritet 4).
Kompetenskrav
Leg. psykolog eller leg. psykoterapeut med relevant terapiinriktning, alternativt hälso- och sjukvårdspersonal med grundläggande psykoterapiutbildning (steg-1) med relevant inriktning under kvalificerad handledning.
Sammanfattning
Interaktionell terapi (ITP) är en strukturerad metod som fokuserar på problematiska relationer och hur interpersonell problematik har ett samband med psykiska besvär, samt skadligt bruk och beroende. Metoden bedrivs som gruppterapi.
Genomförande
Interaktionell terapi motsvarar interpersonell terapi vid depression, men bedrivs som gruppterapi. Metoden är strukturerad och kan bedrivas på både kortare och längre sikt. Den längre versionen är mellan 6 och 12 månader. Interaktionell terapi ligger relativt nära psykodynamisk terapi, men fokuserar huvudsakligen på relationer i nutid.
Innan man inleder behandling med interaktionell terapi bör man ha gjort en noggrann utredning och diagnostik av skadligt bruk eller beroende och psykiatrisk samsjuklighet.
Använder relationerna mönster
Terapeuten har ett aktivt förhållningssätt och använder de relationella mönster som uppstår mellan individerna i gruppen och mellan individerna och terapeuten. När individen får förståelse för sambandet mellan problematiska relationer, psykiska besvär och skadligt bruk (missbruk) eller beroende kan individen hitta nya förhållningssätt som gör att de psykiska symtomen klingar av. Samtidigt får individen möjlighet att tillsammans med andra bearbeta känslomässiga konflikter.
Teman i terapin
Behandlingen inleds med att individens aktuella interpersonella relationer undersöks. Det görs genom att individen får berätta om relationerna i sitt sociala nätverk och de interaktioner som blir synliga i gruppen.
Andra teman i terapin är emotioner och hur de går att hantera, impulskontroll, samt skuld och skam. Målet är att individerna ska hitta nya sätt att hantera interpersonella konflikter. Det ska i sin tur ska leda till ökat psykiskt välmående och en minskning eller ett upphörande av det skadliga bruket (missbruket) eller beroendet.
Uppföljning
Märkning
Familjebehandling för ungdomar med alkohol- eller narkotikaproblem
Insatsen innehåller beskrivningar av flera behandlingar som riktar sig till ungdomar med alkohol- och narkotikaproblem.
Insatsen innehåller beskrivningar av flera behandlingar som riktar sig till ungdomar med alkohol- och narkotikaproblem.
Målgrupp eller situation
Ungdomar med alkohol- och narkotikaproblem.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda funktionell familjeterapi och multidimensionell familjebehandling (prioritet 3) samt kan erbjuda kort strategisk familjeterapi och multisystemisk terapi (prioritet 4).
Kompetenskrav
Funktionell familjeterapi, multidimensionell familjebehandling och kort strategisk familjeterapi kräver utbildning och certifiering i respektive behandling. För att multisystemisk terapi krävs utbildning och licensavtal med det amerikanska företaget MST Services Inc.
Sammanfattning
En grupp insatser som riktar sig till familjer med ungdomar med alkohol- och narkotikaproblem. Gemensamt för insatserna är att de är utarbetade för ungdomar och deras specifika förutsättningar.
Genomförande
Ungdomar behöver utredas och bedömas noggrant för att behandlingen ska kunna anpassas efter individens unika förutsättningar. Behandlingarna måste också stämma överens med de kognitiva och sociala förutsättningar som generellt gäller under ungdomsåren. Det sociala nätverket är särskilt viktigt under ungdomstiden och behöver därför bli involverat tidigt i behandlingen. Det gäller till exempel familjen och skolan.
Problem med alkohol och narkotika hos ungdomar samspelar ofta med psykiska och sociala faktorer. Vanliga konsekvenser är försämrad skolgång, antisociala och kriminella aktiviteter, psykiska besvär samt utsatthet för våld och övergrepp. Samsjukligheten med psykisk sjukdom är hög. Därför är det nödvändigt att arbeta med integrerad behandling där flera tillstånd behandlas samtidigt. Alla insatser behöver anpassas efter ungdomar och den berörda individen.
Funktionell familjeterapi
Funktionell familjeterapi (FFT) används främst i samband med kriminalitet och riskbruk av alkohol och narkotika. Behandlingsmetoden utgår från en förklaringsmodell där ungdomens problembeteende antas vara kopplat till familjemedlemmarnas närhet eller bristande närhet till varandra. Därför fokuserar metoden i första hand på att förändra familjebeteendet, med mer nära relationer och bättre kommunikation som följd.
På längre sikt är målet att ungdomens utagerande och antisociala beteenden ska upphöra. Det kan till exempel ta sig uttryck genom skolk, konflikter, kriminalitet eller missbruk. I Sverige bedrivs behandlingen med ett hälsofrämjande förhållningssätt vilket innebär att man betonar de resurser som redan finns i familjesystemet.
Funktionell familjeterapi i praktiken
Funktionell familjeterapi delas in i tre faser:
- Motivationsfasen, där behandlaren skapar en allians med familjen.
- Beteendeförändringsfasen, där det huvudsakliga arbetet går ut på att lära in nya färdigheter för att kunna hantera olika typer av situationer.
- Generaliseringsfasen, där beteendeförändringarna stabiliseras för att kunna användas även i framtiden.
Metoden är manualbaserad och brukar bestå av mellan 10 och 20 sessioner, där behandlaren träffar familjen en gång i veckan, antingen på en öppenvårdsmottagning eller i hemmet. Behandlingsmetoden kan även användas inom slutenvården. Ett specifikt och återkommande inslag i behandlingen är positiva omformuleringar, som syftar till att omstrukturera kommunikationen i familjen. Det som redan fungerar i kommunikationen uppmärksammas, förstärks och används mer. Metoden liknar systemisk eller strukturell familjeterapi, som används i högre utsträckning i Sverige.
Multidimensionell familjebehandling
Det första steget i multidimensionell familjebehandling (MDTF) är att hitta en förståelse för de olika faktorerna som ingår i problemet. En specifik risk- och skyddsprofil tas sedan fram för familjen. Kärnan i behandlingsmetoden är att arbeta både med individerna och med familjen eller kompisgruppen. Arbetet sker i fyra domäner:
- Ungdomsdomänen, där fokus ligger på motivation, kommunikation och problemlösningsförmåga hos ungdomen.
- Föräldradomänen, där fokus ligger på att engagera föräldrarna i behandlingen, samt där områden som gränssättning och övervakning diskuteras.
- Familjedomänen, där arbetet går ut på att minska familjekonflikter, öka den emotionella sammanhållningen och träna på problemlösning.
- Den utomfamiljära domänen, som har fokus på att öka familjens kompetens i ungdomens sociala system, till exempel socialtjänst, skola, fritidsaktiviteter och närområde.
Behandlingen är manualbaserad och kan bedrivas på olika platser, i olika sammanhang och med varierande intensitet. Behandlingen kan till exempel ske i hemmet, på institution, i dagvård eller i öppenvård. Generellt kan sägas att frekvensen brukar vara 1–3 sessioner per vecka under 4–6 månader. Varje session varar i 60–90 minuter. Individuell behandling varvas med familjebehandling. Utöver de ordinarie sessionerna hålls även kontakt per telefon, något som ses som en viktig del av behandlingen. Telefonsamtalen fungerar som minisessioner som är motivationshöjande och där bland annat förslag på nya förhållningssätt i olika situationer kan ges.
En MDTF-behandling delas in i 3 faser: allians, beteende och generalisera. I den första fasen är den centrala uppgiften för behandlaren att skapa en allians med de viktiga individerna i ungdomens nätverk (främst föräldrarna) och med ungdomen själv. I den andra fasen är arbetet inriktat på beteendeförändringar, främst gentemot alkohol och narkotika, men även i andra situationer. Problemlösning och beslutsfattande är andra punkter på agendan. Ungdomen får också träna sig på att skapa positiva nätverk och även föräldrarnas agerande/beteende kan behöva modifieras. I den tredje fasen generaliseras de kunskaper och färdigheter som har uppnåtts under behandlingens gång så de även kan gälla i framtida situationer. I det här momentet läggs också grunden för att förändringarna ska upprätthållas över tid.
Kort strategisk familjeterapi
Kort strategisk familjeterapi (Brief strategic family therapy, BSFT) liknar till viss del systemisk eller strukturell familjeterapi. Inledningsvis arbetar behandlaren genom att iaktta familjens interaktionsmönster och försöka förstå hur ungdomens problembeteende upprätthålls. Områden som studeras är bland annat roller, regler, makthierarkier, emotionell närhet och distans samt konflikthantering. Behandlaren arbetar också med familjemedlemmarnas motivation så att samtliga fullföljer behandlingen.
Verktyg
- Omstrukturera interaktionsmönster. Familjemedlemmarna uppmuntras att hitta nya beteenden och nya sätt att interagera med varandra.
- Positiva omformuleringar. Exempelvis kan ilska hos en familjemedlem egentligen vara ett uttryck för omsorg.
- Öppna stängda system. Uppmana till exempel en familjemedlem att formulera en outtalad konflikt.
- Omsvängning. Uppmana en familjemedlem att handla tvärtemot det som förväntas.
- Arbeta med gränser och allianser. Uppmuntra närhet eller distans.
- Avtriangulering. Hindra en tredje individ från att alliera sig med en individ som befinner sig i konflikt med en familjemedlem.
Behandlingen består av ungefär 16 sessioner och bedrivs en gång i veckan inom öppenvården. Utöver arbetet på sessionerna förväntas familjemedlemmarna arbeta vidare med sina uppgifter hemma.
Multisystemisk terapi
I multisystemisk terapi (MST) integreras kognitiva, beteendeterapeutiska och familjeterapeutiska tekniker i själva behandlingen. Målet är att påverka alla faktorer som upprätthåller ungdomens problembeteende för att uppnå varaktig förändring. Faktorerna kan finnas hos ungdomen själv, hos föräldrarna, i familjen, i skolan eller hos kompisarna.
Behandlingen i praktiken
Behandlingen inleds med en omfattande bedömning, där djupgående intervjuer genomförs med familjemedlemmarna. Det är för att behandlaren ska få en förståelse för ungdomens utveckling, hur familjen fungerar och andra faktorer som påverkar ungdomen.
Därefter prioriteras vissa områden och delmål upprättas. Det kan till exempel vara att stärka föräldraförmågan genom utbildning i positivt förhållningssätt, öka deltagandet i positiva fritidssysselsättningar, minska ungdomens umgänge med antisociala kompisar eller öka närvaron i skolan.
När delmålen uppnås revideras behandlingsplanen och nya delmål läggs till. Nio behandlingsprinciper ligger till grund för MST, det är bland annat att styrkan och resurserna i familjen ska tas tillvara, att ansvarsfullt beteende ska uppmuntras och att fokus ska ligga på här och nu.
Behandlingen pågår i 4–6 månader och intensiteten kan variera, från flera samtal i veckan till något enstaka telefonsamtal i veckan, allt eftersom familjen och ungdomens behov förändras. Främst bedrivs behandlingen i hemmet eller i närmiljön. Behandlaren ska vara tillgänglig för familjen dygnet runt, sju dagar i veckan.
Uppföljning
Märkning
Psykologisk och psykosocial behandling för ungdomar med alkohol- och narkotikaproblem
Insatsen innehåller beskrivningar av flera olika behandlingar som riktar sig till ungdomar med alkohol- och narkotikaproblem.
Insatsen innehåller beskrivningar av flera olika behandlingar som riktar sig till ungdomar med alkohol- och narkotikaproblem.
Målgrupp eller situation
Ungdomar 12–18 år med alkohol- och narkotikaproblem.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänst bör erbjuda (prioritet 3)
- kort intervention eller motivationshöjande behandling (MET)
- motivationshöjande behandling (MET) i kombination med kognitiv beteendeterapi (KBT)
- ungdomsversionen av Community reinforcement approach (A-CRA) eller Assertive continuing care (ACC).
Den forskning som ligger till grund för prioriteringarna har i första hand bedrivits på ungdomar som har problem med alkohol eller cannabis. Därför är det osäkert hur väl riktlinjerna gäller vid bruk av andra substanser.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Insatserna riktar sig till ungdomar med alkohol- och narkotikaproblem och fokuserar framförallt på att arbeta med ungdomens motivation. Gemensamt för insatserna är att de är utarbetade för ungdomar och deras specifika förutsättningar.
Genomförande
När det gäller behandling av ungdomar krävs först en noggrann utredning och bedömning för att behandlingen ska kunna anpassas efter individens unika förutsättningar. Behandlingarna måste också anpassas efter de kognitiva och sociala förutsättningar som generellt råder under ungdomsåren. Det sociala nätverket är viktigt och kan behöva involveras tidigt i behandlingen. Det gäller till exempel familjen, kompisarna och skolan.
Problem med alkohol och narkotika hos ungdomar samspelar ofta med psykiska och sociala faktorer. Vanliga konsekvenser är försämrad skolgång, antisociala och kriminella aktiviteter, psykiska besvär samt utsatthet för våld och övergrepp. Samsjukligheten med psykiska tillstånd är hög. Därför kan det bli nödvändigt att arbeta med integrerad behandling där flera tillstånd behandlas samtidigt.
Kognitiv beteendeterapi
Kognitiv beteendeterapi (KBT) är en strukturerad och avgränsad psykoterapiform som fokuserar på tankar, känslor och beteenden och hur de hänger ihop med individens psykiska hälsa. I arbetet utgår behandlaren från situationen ”här och nu” och samspelet mellan individen och omgivningen. KBT kan bedrivas både individuellt och i grupp. När det gäller KBT för ungdomar måste metoden anpassas efter ungdomens utvecklingsnivå och specifika förutsättningar.
Vid problem med alkohol och narkotika räcker det ofta inte med bara KBT, utan insatsen kan behöva kombineras med andra insatser. Främst är det Motivationshöjande behandling (MET) som gäller, men även andra psykosociala insatser som bedöms vara lämpliga för individen kan bli aktuella.
Motivationshöjande behandling
Motivationshöjande behandling (MET) är en manualbaserad insats. Förutom vuxenversionen finns också en specifik manual anpassad efter ungdomars förutsättningar och villkor. En MET-behandling består av:
- Kartläggning av alkohol- och narkotikaproblemen samt den fysiska och psykiska hälsan. Det görs genom kliniska intervjuer, självskattningsformulär och medicinska test.
- Återkoppling av resultatet från kartläggningen, där ungdomen får en bild av sin problematik, samt dess fysiska och psykiska konsekvenser. Vid detta samtal kan en närstående närvara.
- Tre MI-samtal (motiverande samtal) som bygger vidare på resultatet av kartläggningen och fokuserar på att väcka och stärka ungdomens motivation.
Kort intervention
Kort intervention är en kort, informativ och motiverande behandling. Vanligtvis består den av 1–5 samtal som varar i 5–20 minuter. Den innehåller ofta genomgång av medicinska test, utdelning av skriftlig information och inslag av strukturerade samtal. Både motivationshöjande behandling (MET) och kort intervention är insatser som passar väl för ungdomar eftersom det i första hand är motiverande insatser som behövs i inledningsskedet av alkohol- och narkotikaproblematiken.
Community reinforcement approach, CRA, A-CRA och ACC
Community reinforcement approach (CRA) baseras främst på tekniker från kognitiv beteendeterapi. Den kan också ha inslag av bland annat återfallsprevention, jobbcoachning och motiverande samtal. Insatsen betonar betydelsen av det sociala nätverket och fokuserar på kartläggning och färdighetsträning.
A-CRA är ungdomsversionen av CRA och innehåller i stort samma moment som CRA. Metoden har anpassats efter de specifika förutsättningar som råder för ungdomar. Bland annat finns ett tillägg av sessioner tillsammans med vårdnadshavare.
ACC är en utveckling av A-CRA, med tillägg av Case management. ACC ses mer som en eftervårdsbehandling.
Uppföljning
Märkning
Familjeorienterat arbetssätt
Arbetssätt som bygger på intern samordning mellan verksamhetens enheter och fokus på barn- och föräldraperspektivet under utredningar och insatser.
Arbetssätt som bygger på intern samordning mellan verksamhetens enheter och fokus på barn- och föräldraperspektivet under utredningar och insatser.
Målgrupp eller situation
Samtliga individer i familjer där minst en individ har missbruk eller beroende.
Kunskapsläge
Området är under utveckling och därför saknas det idag evidens. Metoder har utvecklats på flera håll i landet.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Familjeorienterat arbetssätt är ett arbetssätt och ett perspektiv i arbetet med familjer där det förekommer missbruk eller beroende. Inom ramen för arbetssättet utreder, bedömer och beviljar man insatser samordnat mellan olika verksamheter i socialtjänsten. Insatserna följs sedan upp. Grundtanken är att minska riskfaktorer och stärka skyddsfaktorer i familjen.
Genomförande
I en familj där det förekommer missbruk eller beroende behöver samtliga individer stöd på olika nivåer. De olika insatserna kan ges både individuellt och till familjen som helhet. Det ska vara individanpassat och föregås av behovsbedömning och anpassning. Insatserna kan till exempel vara rådgivning, samtalsstöd, behandlande insatser och praktiskt stöd i vardagen. Det förutsätter samordning och samverkan mellan olika enheter eller avdelningar inom socialtjänsten. Man bör arbeta utifrån ett föräldra-, barn- och familjeperspektiv.
Insatser till barn
För barn är det centralt med struktur och rutiner i vardagen. En skyddsfaktor för barnen är att få praktiskt stöd både i hemmet och förskolan eller skolan. De kan även behöva stöd i skolarbetet. Därmed kan de få avlastning från ansvarskänslan för sina föräldrar och istället få stöd och uppmuntran till lärande och lek i skolan.
Barnen ska få information om det som händer i familjen och känna att de vågar fråga och prata om det som är svårt. De kan behöva bearbeta sina upplevelser med hjälp av behandlande åtgärder om de har utvecklat egna symtom. Att träffa andra i liknande situation kan vara stärkande och avlasta från känslor av skuld och skam. Barnen ska ges möjlighet att utveckla vänskapsrelationer och fritidsintressen samt tillgång till stödjande vuxna utanför familjen.
Se också Barn som närstående.
Insatser till föräldrar och familj
I den här typen av situationer behöver föräldrarna information om barnens behov och i vissa fall stöd i sitt föräldraskap. Den som har ett skadligt bruk (missbruk) eller beroende behöver hjälp att ta sig ur det. Andra vuxna kan behöva stöd för egen del och stöd i sin relation till varandra och barnen. Familjen kan behöva hjälp att hitta nya sätt att kommunicera och umgås med varandra på sätt som inte är relaterade till problematiken. Många gånger kan avlastning och praktisk hjälp i familjen vara det som gör störst nytta.
Se också Vuxna som närstående.
Uppföljning
Material
Familjeorienterat arbetssätt, Kunskapsguiden
Barn till föräldrar med missbruk eller beroende, Kunskapsguiden
Utbildningsfilmer från i utbildningen ”Förstärkt barn- och familjeperspektiv vid missbruk och beroende”, CAN, Centralförbundet för alkohol- och narkotikaupplysning
Märkning
Psykologisk behandling
Psykologisk behandling är här ett paraplybegrepp för psykologiska behandlingsinsatser som har effekt vid skadligt bruk eller beroende av alkohol och narkotika.
Psykologisk behandling är här ett paraplybegrepp för psykologiska behandlingsinsatser som har effekt vid skadligt bruk eller beroende av alkohol och narkotika.
Målgrupp eller situation
Individer med skadligt bruk eller beroende av alkohol och narkotika.
Kunskapsläge
Flera psykologiska behandlingsinsatser har måttlig till hög prioritet i Socialstyrelsens nationella riktlinjer (NR) för vård och stöd vid missbruk och beroende.
Kompetenskrav
Leg. psykolog eller leg. psykoterapeut med relevant terapiinriktning, alternativt hälso- och sjukvårdspersonal med grundläggande psykoterapiutbildning (tidigare steg-1) med relevant inriktning under kvalificerad handledning.
Sammanfattning
Psykologisk behandling är ett samlingsbegrepp för flera behandlingsmetoder. Det bygger på olika former av samtalskontakt för att bota eller lindra psykiska besvär. Innan man inleder psykologisk behandling bör man ha gjort en noggrann utredning och diagnostik av skadligt bruk eller beroende och psykiatrisk samsjuklighet.
Genomförande
Psykoterapi är den vanligaste formen av psykologisk behandling och det finns i flera olika inriktningar. All psykoterapi bygger på samtalskontakt, antingen individuellt, tillsammans med familjen, i par eller i grupp. Psykologisk behandling ges även via internet. Centralt är att en samarbetsrelation (allians) mellan behandlaren och individen, gruppen eller paret byggs upp.
Behandlingen inleds med en överenskommelse mellan parterna om fokus för terapin och målen med behandlingen. Även upplägget för terapin gås igenom, till exempel hur länge terapin ska pågå, hur ofta man ska träffas och när och hur arbetet ska utvärderas.
Vid behandling av skadligt bruk eller beroende kan målet vara att minska eller avsluta sitt intag av alkohol eller narkotika eller sitt spelande.
Olika inriktningar
De psykologiska behandlingsformer som används inom sjukvården i dag är alla systematiserade och strukturerade, dock i olika hög grad. Även om metoderna kan skilja sig åt, från insiktsterapier som söker förståelse för problem i omedvetna konflikter och interpersonella relationer (PDT, IPT), till psykoterapier som fokuserar mest på tankar, känslor och beteenden i nuet (KBT), finns det också mycket som förenar dem.
Skillnader i olika psykoterapier kan vara hur man ser på symtomens betydelse, samt betoningen på dåtid eller nutid, men de senaste decennierna har terapierna också utvecklats och blivit mer lika varandra. Det här vård- och insatsprogrammet innehåller:
Behandling av ungdomar
Psykologisk behandling av ungdomar måste anpassas till de kognitiva och sociala aspekter som kännetecknar ungdomsåren och dessutom till de unika förutsättningarna hos varje individ. Därför behövs noggrann utredning och bedömning innan behandling sätts in.
KBT är en av de metoder som rekommenderas för ungdomar i Socialstyrelsens nationella riktlinjer för vård och stöd vid missbruk och beroende. För att behandlingen ska bli så effektiv som möjligt behöver flera olika behandlingsinsatser integreras genom integrerad behandling. Vid behandling av ungdomar är det centralt att involvera det sociala nätverket i form av familj, skola och kompisar.
Uppföljning
Märkning
Psykosocial behandling
Psykosocial behandling används här som ett paraplybegrepp för flera behandlingsinsatser som fokuserar både på individen och individens sociala sammanhang.
Psykosocial behandling används här som ett paraplybegrepp för flera behandlingsinsatser som fokuserar både på individen och individens sociala sammanhang.
Målgrupp eller situation
Individer med skadligt bruk eller beroende av alkohol och narkotika.
Kunskapsläge
Flera psykosociala behandlingsinsatser har fått hög prioritet i Socialstyrelsens nationella riktlinjer (NR) eftersom de bedöms ha god effekt. Eftersom det finns mest forskning inom alkoholområdet är det också där de högsta prioriteringarna finns.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Psykosocial behandling bygger främst på samtalskontakt individuellt eller i grupp, men också på sociala insatser i individens närmiljö. Fokus för samtalen ligger främst på den aktuella sociala situationen och sammanhanget som individen befinner sig i.
Genomförande
Ett återkommande resultat i forskningen är att det vid arbete med missbruk (skadligt bruk) och beroende krävs insatser både på individ-, nätverks- och samhällsnivå. Därför är det viktigt med samverkan mellan olika aktörer, som exempelvis socialtjänst och hälso- och sjukvård. En vanlig anledning till återfall eller till att en individ inte lyckas bryta med sitt missbruk (skadligt bruk) eller beroende, är att individen inte har någon fast förankring på bostads- och/eller arbetsmarknaden. När individen bryter med sitt problembeteende, måste hen också bryta med stora delar av sitt sociala nätverk. Därför är ensamhet ett annat problem som försvårar tillfrisknande.
Många behandlingar i ett paket
Psykosocial behandling baseras både på psykologiska och psykosociala metoder. Noggrann kartläggning av aspekter som familjesituation, det skadliga brukets omfattning, psykiska ohälsa och den social situationen är grundläggande för behandlingen. Det gäller även för ungdomar. Behandlingen anpassas sedan efter behovet, exempelvis återfallsprevention kombinerat med jobbcoachning eller insatser i skolan och hjälp med bostadssituationen. I första hand är syftet alltid att stärka och stödja individens egna resurser.
Det som är speciellt med de psykosociala behandlingsmetoderna är att flera åtgärder kombineras i ett och samma behandlingspaket. Behandlingen kan ske individuellt eller i grupp, antingen tillsammans med individer med likartad problematik eller i andra relevanta sammanhang som familjen.
Behandlingar i det här vård- och insatsprogrammet
- Motivationshöjande behandling (MET)
- Återfallsprevention (ÅP)
- Community reinforcement approach (CRA)
- Tolvstegsbehandling
- Social behaviour network therapy (SBNT)
- Motiverande intervju (MI)
- MATRIX-programmet
- Multidimensionell familjebehandling (MDFT)
- Multisystemisk terapi (MST)
- Funktionell familjeterapi (FFT)
- Brief strategic family therapy (BSFT).
Behandlingar för ungdomar
När det gäller ungdomar behöver de existerande behandlingarna också anpassas efter de kognitiva och sociala förutsättningar som råder under ungdomsåren. Både CRA och MET finns i särskilda ungdomsversioner.
Uppföljning
Märkning
Case management
Samordning av vård- och stödinsatser från olika aktörer. Syftet är att med hjälp av individen och hens nätverk öka individens självständighet och minska behovet av vård.
Samordning av vård- och stödinsatser från olika aktörer. Syftet är att med hjälp av individen och hens nätverk öka individens självständighet och minska behovet av vård.
Målgrupp eller situation
Unga och vuxna med komplexa svårigheter som är i behov av vård- och stödinsatser från en eller flera aktörer.
Kunskapsläge
Socialstyrelsens kunskapsstöd anger att en case manager är motiverad för individer med komplex och omfattande problematik.
- Case management i form av integrerade eller samverkande team till personer med skadligt bruk, missbruk eller beroende av alkohol och narkotika och svår psykisk sjukdom (prioritet 3).
- Individuell case management (strengths model) till personer med skadligt bruk, missbruk eller beroende av alkohol och narkotika och behov av samordning (prioritet 4).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
En case manager eller vårdsamordnare ska stötta individen i att skaffa sig färdigheter och mobilisera kraft för att kunna möta, hantera och lösa problem i vardagen. Case management fokuserar på det dagliga livet som arbete, bostad, familj och fritid. Detta görs genom att i samråd med individen:
- kartlägga vilken typ av vård- och stödsamordning individen är i behov av
- upprätta en plan, med uppsatta mål och delmål
- samordna insatserna från olika aktörer såsom socialtjänst, psykiatri, beroendevård, försäkringskassa och primärvård
- utvärdera insatsen kontinuerligt.
Genomförande
Case management är ett samlingsnamn för flera typer av stödmodeller som innebär att insatser från olika aktörer samordnas för att säkerställa att alla arbetar mot individens uppsatta mål. I samtliga modeller har en vårdsamordnare, en så kallad case manager, en koordinerande funktion med ansvar för att utredning, planering och adekvata insatser genomförs och följs upp med individen. Däremot skiljer sig de olika modellerna åt vad gäller intensiteten i kontakten, graden av samordning och case managerns roll i de behandlande och rehabiliterande insatserna.
Målsättningen med case management
- Underlätta individens kontakter med olika vårdgivare och myndigheter.
- Underlätta stöd och behandling genom att samtliga i resursgruppen, både professionella och anhöriga ger varandra all nödvändig information.
- Samordna processer för att säkra kontinuitet och helhetssyn.
- Se till att individen kan leva ett så självständigt vardagsliv som möjligt.
- Förbättra individens förmåga att hantera olika situationer och lösa problem.
I centrum för insatsens genomförande står individen som, med stöd av sin case manager, styr över sin behandling. Viktiga personer i individens sociala nätverk involveras och deltar aktivt. Utifrån individens behov kan även andra yrkesfunktioner tas in, exempelvis psykolog för KBT-behandling. Modellen genomsyras av delaktighet på alla nivåer.
Case managerns roll
Samordnarens uppdrag är att samordna planering och genomförande av vård och stöd. Själva insatsen ska utföras av den i teamet eller nätverket som har kompetens för den insatsen. Samordnarens roll omfattar följande punkter:
- Tillsammans med individen skapa ett nätverk eller en resursgrupp som arbetar tillsammans och säkerställer kontinuitet och samordning av vård- och stödåtgärder.
- Få till stånd gemensamma beslut för mål och delmål genom delat beslutsfattande med individen, hens sociala nätverk, det psykiatriska teamet och det professionella nätverket.
- Utbilda individen och nätverket eller resursgruppen i kommunikation och systematisk problemlösning.
- Tillsammans med individ och nätverk eller resursgrupp upprätta en vårdplan med krisplan och rehabiliteringsplan.
- Utvärdera vård och stödinsatser tillsammans med övriga.
Om det är nödvändigt för att samordna insatser som ges av olika huvudmän, kan flera vård- och stödsamordnare utses.
Case management vid skadligt bruk, missbruk eller beroende
När det gäller skadligt bruk, missbruk eller beroende av alkohol och narkotika finns två prioriterade former av case management:
- Individuell case management enligt strengths model till personer med skadligt bruk, missbruk eller beroende av alkohol och narkotika och behov av samordning.
- Case management i form av integrerade eller samverkande team till personer med skadligt bruk, missbruk eller beroende av alkohol och narkotika och svår psykisk sjukdom.
De olika modellerna av case management skiljer sig bland annat åt avseende intensiteten i kontakten och graden av samordning.
Case management enligt strengths model
Strengths model bedrivs främst genom uppsökande verksamhet, något som innebär att arbetet i första hand sker utanför kontorsmiljö, i individens vardagsmiljö. Case managern har krisberedskap under dagtid och antalet klienter bör inte överstiga 20 personer.
Grundläggande principer
- Fokus läggs på individens förmåga och möjligheter, inte på hinder och problem
- Relationen mellan individen och vårdsamordnaren har en central betydelse
- Individens självbestämmande är grunden för de olika insatserna
- Samhället ses som en resurs, inte som ett hinder
- Intensivt uppsökande verksamhet är det huvudsakliga arbetssättet
- Individer kan trots stora svårigheter fortsätta att lära, växa och förändras.
Case management i integrerade eller samverkande team
Modellen innebär att ett multiprofessionellt team både samordnar och ger vård- och stödåtgärder. Teamet kan till exempel bestå av läkare, sjuksköterska, psykolog, arbetsterapeut, fysioterapeut och boendestödjare. Själva samordningen kan se lite olika ut: ibland erbjuder samma team både behandling för samsjuklighet och psykosociala stödåtgärder, men ibland får case managern istället hjälpa individen vidare till behandling eller psykosociala insatser utanför teamet. Det finns med andra ord olika modeller för teambaserad case management. Modellerna skiljer sig åt både när det gäller intensitet i arbetssättet och om arbetet bedrivs på ett kontor eller i individens hem.
Case management enligt Assertive Community Treatment
Assertive community treatment (ACT) är ett exempel på teambaserad case management med hög intensitet. Där bedrivs allt arbete inom samma team och mestadels i individens vardagsmiljö. Metoden förutsätter ett väl sammansatt och sammansvetsat team och relativt få klienter. Med utgångspunkt från ACT:s grundläggande principer har ytterligare modeller växt fram.
Resursgrupps-ACT (R-ACT) är en ACT-modell som har fokus på teamets samarbete med individens närstående. Deltagarna i resursgruppen är utvalda av individen själv och består av både professionella kontakter och närstående.
Ytterligare en variant av ACT är Flexibel ACT (F-ACT) som riktar sig till individer vars tillstånd varierar och som i perioder har behov av intensivvård- och omsorg från hälso- och sjukvård och socialtjänst. Modellen innebär att arbetssättet case management tillämpas flexibelt, med varierande intensitet beroende på individens mående. Periodvis behandling som vanligt och periodvis behandling på en intensifierad nivå.
En FACT-tavla där teamet uppgraderar individer som är i kris kan vara ett hjälpmedel. Individen blir då hela teamets angelägenhet och får ökade insatser. När individen mår bättre igen tas hen bort från tavlan och återgår till planerade insatser enligt vårdplanen.
Uppföljning
Kontinuerlig uppföljning enligt genomförandeplan, vårdplan eller motsvarande. Om individen har behov av samordning mellan flera instanser bör uppföljningen göras med samordnad individuell plan, SIP. Se även Systematisk uppföljning på individnivå.
Material
Märkning
Community reinforcement approach (CRA)
Psykosocial behandlingsmetod som fokuserar både på individens problembeteende och på individens sociala nätverk.
Psykosocial behandlingsmetod som fokuserar både på individens problembeteende och på individens sociala nätverk.
Målgrupp eller situation
Individer som har ett skadligt bruk (missbruk) eller ett beroende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten
- bör erbjuda CRA till individer med missbruk eller beroende av alkohol (prioritet 2) eller centralstimulantia (prioritet 3)
- bör erbjuda ungdomsversionen av CRA (A-CRA) eller ACC till ungdomar med alkohol- eller narkotikaproblem (prioritet 3)
- kan erbjuda CRA till individer med opioidberoende i läkemedelsassisterad behandling (prioritet 4).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
CRA (Community reinforcement approach) baseras främst på tekniker från kognitiv beteendeterapi men har också inslag av exempelvis återfallsprevention, jobbcoachning och motiverande samtal. Insatsen betonar det sociala nätverkets betydelse och fokuserar på kartläggning och färdighetsträning.
Genomförande
CRA är en manualbaserad metod som kombinerar psykosocial behandling med psykosociala stödinsatser. Innehållet i behandlingen kan variera något, men flera av följande moment ska ingå i en CRA-behandling:
- funktionell analys
- färdighetsträning
- återfallsprevention
- jobbcoachning
- familjerådgivning
- motiverande samtal.
En CRA-behandling består vanligtvis av mellan 16 och 20 träffar samt några boostersessioner. A-CRA, som är ungdomsversionen av CRA, innehåller i stort samma moment som CRA, men har anpassats efter de specifika förutsättningar som råder under tonåren. Det finns också ett anhörigprogram som utvecklats ur CRA som kallas CRAFT. ACC är i sin tur en utveckling av A-CRA med tillägg av case management. Även den riktar sig till ungdomar och syftar till att hålla kvar effekter av behandling samt förebygga återfall.
Funktionell analys
Inledningsvis genomförs en funktionell analys. Det innebär att individens tankar, känslor och beteenden samt situationer som föregår problembeteendet kartläggs. Även konsekvenserna av beteendet analyseras. Behandlaren och individen kartlägger också det sociala nätverket kring individen. Särskilt fokus läggs på triggers och förstärkare.
Triggers kallas de risksituationer – till exempel individer eller miljöer – som triggar intag av alkohol eller narkotika. Det kan till exempel vara umgänge med vänner som har ett skadligt bruk (missbruk) eller beroende.
Förstärkare är sådant som förstärker och underlättar ett alternativt beteende. Det kan vara individer och situationer som gör att individen känner sig trygg, till exempel familjemedlemmar eller promenader i skogen. Som samtalsmetodik används genomgående insatsen motiverande samtal.
Färdighetsträning och psykosociala stödinsatser
I nästa fas ligger tyngdpunkten på social färdighetsträning, där individen bland annat övar sig på att tacka nej till alkohol och narkotika genom till exempel rollspel. Även annan kommunikationsträning och träning i problemlösning ingår i den här fasen.
Psykosociala stödinsatser som jobbcoachning läggs också till. Tanken är att positiva sociala sammanhang och sysselsättning ska fungera som ersättning för en livsstil som varit fokuserad på alkohol eller narkotika.
Tillfredsskalan
Tillfredsskalan är ett hjälpmedel som används inom CRA. Där får individen skatta sin tillfredsställelse inom en rad olika livsområden som till exempel alkohol, narkotika, ekonomi, arbete, fritid, familj, vänner, fysisk och psykisk hälsa. Skattningar ligger sedan till grund för behandlingsupplägget och används vid utvärdering av behandlingen. Behandlingen ges huvudsakligen individuellt men även parsamtal kan förekomma.
Uppföljning
Tillfredsskalan är ett hjälpmedel som används inom CRA. Genom att individen löpande skattar sin tillfredsställelse inom en rad olika livsområden till exempel alkohol och narkotika, ekonomi, arbete, fritid, familj, vänner, fysisk och psykisk hälsa under behandlingen, kan behandlingen också utvärderas och följas upp.
Se också Systematisk uppföljning på individnivå.
Märkning
Förstärkningsmetod
Manualbaserat belöningssystem, där önskvärda beteenden belönas på ett konkret sätt.
Manualbaserat belöningssystem, där önskvärda beteenden belönas på ett konkret sätt.
Målgrupp eller situation
Individer med skadligt bruk (missbruk) eller beroende av narkotika.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att insatsen vid missbruk och beroende av
- centralstimulerande preparat, som tillägg till CRA bör erbjudas (prioritet 3)
- cannabis, som tillägg till KBT eller ÅP, och MET kan erbjudas (prioritet 7)
- opioider, inom ramen för läkemedelsassisterad behandling kan erbjudas (prioritet 5).
Kompetenskrav
Leg. psykolog eller leg. psykoterapeut med relevant terapiinriktning, eller hälso- och sjukvårdspersonal med grundläggande psykoterapiutbildning (tidigare steg-1) med relevant inriktning under kvalificerad handledning.
Sammanfattning
Förstärkningsmetod, Contingency Management (CoM), fungerar som komplement till annan behandling. Det är en beteendeterapeutisk metod som används för att stimulera förändring i en individs beteende. Den går i korthet ut på att belöning utdelas, till exempel vid drogfrihet.
Genomförande
Innan behandling med Förstärkningsmetod startar är det viktigt att komma överens om ett målbeteende (drogfrihet). Man måste också hitta en förstärkare (belöning) som passar den specifika individen. Belöning delas sedan ut under hela behandlingen. Den ska förstärka inlärningen, främja beteendeförändring och stärka individens engagemang i behandlingen.
För att metoden ska förstärka just det önskvärda beteendet är det viktigt att belöningen delas ut i omedelbar anslutning till situationer där individen har lyckats stå emot sitt sug och gjort något annat istället för att använda narkotika. Det kan till exempel vara vid negativa resultat efter övervakad provtagning. En vanlig typ av belöning som ges är värdekuponger för olika typer av varor och tjänster.
Metoden kräver hög grad av konsensus och enhetligt förhållningssätt hos personalen.
Förstärkningsmetod används i kombination med andra insatser, som kognitiv beteendeterapi (KBT), Community reinforcement approach (CRA), återfallsprevention (ÅP) och motivationshöjande behandling (MET).
Uppföljning
Material
Märkning
Illness Management and Recovery (IMR)
Strukturerat manualbaserat program där individer med svår problematik utifrån sina egna mål utbildas, tränar färdigheter och får stöd.
Strukturerat manualbaserat program där individer med svår problematik utifrån sina egna mål utbildas, tränar färdigheter och får stöd.
Målgrupp eller situation
Individer med svår problematik, som är i behov av stöd för att hantera sitt tillstånd och få en fungerande vardag. Modellen utgår från individens egna mål.
Kunskapsläge
Insatsen bedöms vara förenlig med god vård/stöd utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Illness Management and recovery är ett strukturerat behandlingsprogram där individen får hjälp att sätta upp återhämtningsmål för ett mer meningsfullt liv. Genom att arbeta med delmål blir målen mer hanterbara för individen. Behandlingen genomförs i grupp och omfattar mellan 40 och 50 träffar.
Genomförande
I IMR-programmet får individen stöd att formulera egna mål som känns meningsfulla. Målen ska vara valda av individen själv och utgår från hens egen definition av återhämtning. Det kan till exempel handla om att kunna leva ett mer socialt liv eller att få ett arbete. Därefter arbetar man enskilt eller i grupp för att öka möjligheterna att nå målen. När individen själv valt mål som är meningsfulla, tydliga och konkreta, blir det lättare att ta itu med det som krävs för att nå dem. Individens återhämtningsmål sätts upp och bryts ner i mer hanterbara steg.
Illness Management and Recovery i praktiken
Programmet omfattar 40–50 träffar. Träffarna tar ungefär en timme och individerna ses en eller två gånger i veckan. Under träffarna och genom hemuppgifter arbetar individerna kontinuerligt mot sina återhämtningsmål. När behandlingen ges för grupper hålls den av utbildad personal.
Programmets fem delar
Utbildning om sjukdomen och dess behandling
Individerna får grundläggande information om sin sjukdom och olika behandlingsalternativ. På så sätt får individen förutsättningar för att kunna fatta välgrundade beslut om sin behandling. Detta är en insats som ges av hälso- och sjukvården.
Strategier för att bättre kunna medverka i behandlingen
Genom kommunikationsträning övar individerna på det de vill kommunicera till exempelvis sin läkare. Även olika strategier för att komma ihåg att ta sin medicin lärs ut. Det kan till exempel handla om att fästa medicinen med ett gummiband vid tandborsten om man tar sin medicin på kvällen. Det innebär också att identifiera andra behandlingsalternativ eller insatser som kan hjälpa individen att uppnå sina återhämtningsmål, till exempel psykoterapi, arbetsträning eller nätverksarbete.
Planering för att förebygga återfall
Individerna lär sig att identifiera situationer som tidigare har triggat återfall och att känna igen tidiga varningstecken på återfall. En plan arbetas fram för att undvika återfall genom att snabbt agera på tidiga varningstecken. Närstående spelar ofta en viktig roll i planen, därför uppmuntras individen att dela planen i sitt sociala nätverk.
Strategier för att hantera stress och kvarstående symtom
Strategierna kan handla om att hantera hallucinationer, nedstämdhet, ångest och stress på ett bättre sätt. För att klara svåra situationer bättre uppmanas individen att hitta flera strategier för att hantera ett problem.
Social färdighetsträning
Genom teorier, rollspel och feedback tränas sociala färdigheter. När individens sociala färdigheter blir bättre stärks de sociala relationerna och därmed individens sociala stöd. Det kan minska stress och därmed skydda individen från återfall. De flesta tycker också att livet blir lättare och roligare när man kan dela det med andra.
Gruppledarens roll
Gruppledaren har stöd av en manual där träffarna beskrivs steg för steg. I manualen finns också undervisningsstrategier och förslag på hemuppgifter. Vid varje träff får individerna ett undervisningsmaterial med information, frågeställningar, övningar och strategier som kan hjälpa dem att nå sina mål. Programmet anpassas till varje individs unika behov och förutsättningar. Gruppledaren ska även ha tillgång till handledning mellan träffarna.
Uppföljning
Uppföljningen anpassas till varje individs unika behov och förutsättningar. De mål som sätts upp med behandlingen är individuella och de följs upp kontinuerligt under behandlingen. Insatsen riktar sig till individer med svår problematik och innan behandlingens avslut bör det finnas en planering för vad som händer efter behandlingen.
Se också Systematisk uppföljning på individnivå.
Märkning
Kognitiv beteendeterapi (KBT)
Strukturerad och avgränsad psykoterapiform som fokuserar på tankar, känslor och beteenden med målet att problembeteenden ska minska eller upphöra helt.
Strukturerad och avgränsad psykoterapiform som fokuserar på tankar, känslor och beteenden med målet att problembeteenden ska minska eller upphöra helt.
Målgrupp eller situation
Individer med olika typer av problembeteenden och psykiska besvär, exempelvis skadligt bruk (missbruk) eller beroende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten bör/kan erbjuda KBT
- vid missbruk eller beroende av alkohol (prioritet 2)
- som tillägg till nedtrappning av bensodiazepiner (prioritet 3)
- för personer med opioidberoende i läkemedelsassisterad behandling (prioritet 3)
- vid missbruk eller beroende av cannabis med tillägg av MI eller MET (prioritet 3)
- i kombination med MET, för ungdomar med alkohol- eller narkotikaproblem (prioritet 3)
- vid missbruk eller beroende av centralstimulerande preparat (prioritet 4).
KBT ingår i Socialstyrelsens nationella rekommendationer för behandling av spelberoende.
Kompetenskrav
Leg. psykolog eller leg. psykoterapeut med relevant terapiinriktning, alternativt hälso- och sjukvårdspersonal med grundläggande psykoterapiutbildning (tidigare steg-1) med relevant inriktning under kvalificerad handledning.
Sammanfattning
Kognitiv beteendeterapi (KBT) är en strukturerad och avgränsad psykoterapiform som fokuserar på tankar, känslor och beteenden och hur de hänger ihop med individens psykiska hälsa. I arbetet utgår behandlaren från situationen ”här och nu” och samspelet mellan individen och omgivningen. KBT kan ges både individuellt och i grupp.
Genomförande
Inom KBT finns många olika inriktningar. Beteendeinriktad KBT fokuserar på beteende och beteendeförändring, kognitivt inriktad KBT fokuserar på att bryta problematiska tankemönster och tredje vågens KBT, som Acceptance and Commitment Therapy, har inslag av buddistiskt tänkande, till exempel mindfulness.
Behandling enligt KBT kan vara manualbaserad, men behöver inte vara det. Den består vanligen av mellan fem och tjugo sessioner, men vid exempelvis dialektisk beteendeterapi pågår behandlingen under cirka ett år.
Kartläggning
Inledningsvis genomförs en kartläggning där individens tankar, känslor, beteenden och de situationer som föregår ett problembeteende kartläggs. Även konsekvenserna av beteendet analyseras.
Vid skadligt bruk (missbruk) eller beroende lägger behandlaren fokus på återfallspreventiva inslag. Precis som vid återfallsprevention kartläggs i första hand olika typer av risksituationer som kan trigga igång problembeteendet eller leda till återfall, till exempel umgänge med vänner som har ett skadligt bruk (missbruk) eller beroende.
Även inre tillstånd som nedstämdhet och ångest kan leda till återfall. Därför är det viktigt att kartlägga vad som orsakar den typen av sinnestillstånd.
Färdighetsträning
I färdighetsträningen övar individen på kommunikation, problemlösning och hanteringsstrategier för att kunna bryta med sitt problembeteende. Risksituationer som har kommit fram vid kartläggningen ska antingen undvikas eller hanteras på mer konstruktiva sätt. Individen lär sig att vara uppmärksam på tidiga varningstecken och att agera på dem. Alternativa beteenden testas och lärs sedan in.
I riskfyllda situationer som inte kan undvikas kan det vara bra att kunna avslappningstekniker eller att tillämpa mindfulness. Fokus läggs också på individens samspel med omgivningen och de sociala relationerna. Målet är att bryta eller minska det skadliga bruket (missbruket) eller beroendet och att återfallen blir så få och så lindriga som möjligt.
Behandling av ungdomar
Psykologisk behandling av ungdomar måste anpassas till de kognitiva och sociala aspekter som kännetecknar ungdomsåren och dessutom till de unika förutsättningarna hos varje individ. Därför behövs noggrann utredning och bedömning innan behandling sätts in. KBT är en av de metoder som rekommenderas för ungdomar i Socialstyrelsens nationella riktlinjer för vård och stöd vid missbruk och beroende.
För att behandlingen ska bli så effektiv som möjligt kan ibland flera behandlingsinsatser behöva integreras. Vid behandling av ungdomar är det centralt att involvera det sociala nätverket i form av familj, skola och kompisar.
Vad som kännetecknar paraplybegreppet KBT
Kognitiv beteendeterapi (KBT) är ett paraplybegrepp som rymmer flera evidensbaserade metoder, tekniker och manualer. Som terapiform kännetecknas KBT av följande:
- Kartläggning och psykoedukation (patientutbildning), för att skapa en gemensam förståelse för de faktorer som vidmakthåller besvären.
- Fokus på att förändra de tankar och beteenden som kan spela en central roll i problematiken, i syfte att öka funktion, minska symtom och att förbättra måendet.
- Behandlingen bedrivs aktivt, målmedvetet och avgränsat i tid, med fokus på de svårigheter som föreligger här och nu.
- Teamarbete där individen är expert på sina besvär och terapeuten är expert på behandlingen (som kommuniceras i en öppen dialog).
- Mätbara behandlingsmål som utvärderas längs vägen (kan vara både symtom-, beteende- och/eller funktionsmått).
- Förmedlingssättet kan variera (t.ex. fysiska möten individuellt eller i grupp, via internetbehandlingsprogram, självhjälpsböcker eller genom videobesök). Det vetenskapliga stödet för olika förmedlingssätt kan dock variera för olika diagnoser.
- “Hjälp till självhjälp”, då en stor och viktig del i behandlingen utgörs av arbete med hemuppgifter.
- I slutet av behandlingen görs en vidmakthållandeplan, i syfte att förebygga återfall. I planen sammanfattas viktiga lärdomar och strategier från behandlingen.
Uppföljning
Mätbara behandlingsmål följs upp och utvärderas under behandlingens gång och efter avslutad behandling. En vidmakthållandeplan görs i syfte att förebygga återfall i problembeteende. För vissa tillstånd och behandlingar finns särskilda rekommenderade utfallsmått, utvärderingsinstrument och skattningsskalor.
Se också Systematisk uppföljning på inodividnivå.
Märkning
Kort intervention (Brief intervention)
Ett eller flera korta, motiverande samtal för ökad medvetenhet om konsekvenserna av ett missbruk (skadligt bruk) eller beroende, samt till ökad motivation.
Ett eller flera korta, motiverande samtal för ökad medvetenhet om konsekvenserna av ett missbruk (skadligt bruk) eller beroende, samt till ökad motivation.
Målgrupp eller situation
Vuxna eller ungdomar med riskbruk, missbruk (skadligt bruk) eller beroende av alkohol, narkotika och/eller spel.
Kunskapsläge
Prioriteringar enligt Socialstyrelsens nationella riktlinjer (NR):
- för ungdomar med alkohol- eller narkotikaproblem (prioritet 3)
- vid missbruk eller beroende av cannabis (prioritet 5)
- vid missbruk eller beroende av opioider (prioritet 5)
- vid missbruk eller beroende av centralstimulerande preparat (prioritet 6)
- vid missbruk eller beroende av alkohol (prioritet 10).
Kompetenskrav
Enligt arbetsgivarens beslut. Det är ofta den första insatsen som ges och den är därför lämplig inom primärvård eller företagshälsovård.
Sammanfattning
Kort intervention är en kort, informativ och motiverande behandling. Vanligtvis består den av 1–5 samtal som varar i 5–20 minuter. Insatsen ges i ett tidigt skede, när problem precis har upptäckts eller kanske bara misstänks.
En kort intervention innehåller ofta
- enklare rådgivning
- genomgång av resultat från medicinska test
- utdelning av skriftlig information
- strukturerade samtal för att hitta motivation och ge stöd inför förändring.
Genomförande
Ofta ges en kort intervention i primärvården eller i företagshälsovården, när förhöjda värden eller andra symtom (psykiska eller somatiska) väcker misstankar om någon form av problematiskt beteende eller riskbeteende.
Insatsen har två huvudsyften. Det ena är att individen ska bli mer medveten om sina problem och om dess konsekvenser för hälsan och andra livsområden. Det andra är att motivera individen till förändring av sina problematiska beteenden, eller till att påbörja behandling.
Insatsen kan även användas för ungdomar.
Olika längd på interventionen
En kort intervention kan se ut på olika sätt, men innehåller oftast enklare rådgivning, information (både muntligt och skriftligt), samt strukturerade, motiverande samtal. Insatsen är kort och när det handlar om fler än fem samtal brukar man tala om Extended brief intervention. En sådan utökad intervention liknar eller kan vara detsamma som Motivationshöjande behandling (MET).
Samtalsmetoder
I en kort intervention kan till exempel någon av samtalsmetoderna MI (Motiverande samtal) eller FRAMES (feed-back, responsibility, advice, menue, empathy, self-efficacy) användas. Båda metoderna går ut på att ställa utforskande och öppna frågor, lyssna aktivt och ge återkoppling.
Uppföljning
Märkning
MATRIX-programmet
Gruppbehandling som bland annat bygger på metoder från tolvstegsbehandling och återfallsprevention.
Gruppbehandling som bland annat bygger på metoder från tolvstegsbehandling och återfallsprevention.
Målgrupp eller situation
Individer med missbruk eller beroende av centralstimulerande medel.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården bör erbjuda behandling med MATRIX-programmet till individer med missbruk eller beroende av centralstimulerande medel (prioritet 3). Det finns ingen bred klinisk erfarenhet av metoden i Sverige eftersom metoden inte är vanlig här.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
MATRIX-programmet är en intensiv, manualbaserad behandling, där de närstående involveras från starten. I programmet kombineras inslag från olika psykologiska och psykosociala behandlingsinsatser med psykosociala stödinsatser, exempelvis tolvstegsbehandling, återfallsprevention, nätverksstöd och självhjälpsgrupper.
Genomförande
Programmet är tidskrävande och innebär i snitt fler än tre träffar per vecka, totalt 52 träffar på 16 veckor. De första fyra veckorna är mest intensiva, och då involveras också familj och närstående i hög grad. Efter den första perioden deltar de närstående mindre frekvent, men programmet fortsätter med gruppterapi, självhjälpsgrupper och andra stödinsatser. Efter 16 veckor tar eftervården vid, med träffar cirka en gång i veckan. Programmet påminner i sitt upplägg om tolvstegsprogrammet.
Programmets innehåll
Behandlingen startar med utbildning om beroende av centralstimulerande preparat och dess konsekvenser. Utbildningen riktar sig till både deltagarna och deras närstående.
Därefter följer en period av beteendeanalys och färdighetsträning för att deltagarna så småningom ska kunna stå emot sug och uppnå varaktig drogfrihet. Det innebär att individens tankar, känslor och beteenden samt situationer som utlöser problembeteendet kartläggs. Även konsekvenserna av beteendet analyseras.
I nästa fas ligger tyngdpunkten på social färdighetsträning, där individen bland annat övar sig på att säga nej till narkotika, till exempel genom rollspel. Strategier för att hantera och/eller undvika situationer som skulle kunna trigga igång ett missbruk/beroende av centralstimulantia lärs in.
Socialt nätverksstöd
Det som är speciellt för just MATRIX-programmet är betoningen på det sociala nätverkets betydelse. Att familjemedlemmar och närstående deltar är ett viktigt inslag genom hela behandlingen. De deltar på flera olika nivåer: från gemensam utbildning i drog- och beroendelära till ren familjebehandling. Det kan också ingå individuellt stöd för de närstående vid behov.
Deltagarna träffar också andra i samma situation, i stödgrupper och självhjälpsgrupper, som till exempel NA, Anonyma narkomaner. Så småningom kan deltagarna själva utbildas till assisterande klientstödjare. Ett annat inslag i behandlingen är sociala stödgrupper med syftet att individen ska få ett fungerande vardagsliv, något som stärker drogfriheten på sikt.
Uppföljning
Matrix-programmet innehåller en uppföljande del som består av 32 eftervårdssessioner, där deltagarna träffas cirka en gång per vecka. Drogfriheten följs dessutom upp med slumpvisa, övervakade provtagningar varje vecka. Under behandlingens gång sker också tre individuella möten där individens specifika mål sätts och därefter följs upp.
Märkning
Motivationshöjande behandling (MET)
Kort och effektiv metod för att väcka individens motivation till förändring, genom insikt i de fysiska och psykiska konsekvenserna av ett missbruk (skadligt bruk) eller beroende.
Kort och effektiv metod för att väcka individens motivation till förändring, genom insikt i de fysiska och psykiska konsekvenserna av ett missbruk (skadligt bruk) eller beroende.
Målgrupp eller situation
Individer som inte fullt ut insett konsekvenserna av sitt missbruk (skadligt bruk) eller beroende av alkohol och narkotika och som har en vacklande motivation till förändring.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten bör erbjuda MET
- till individer med missbruk eller beroende av alkohol (prioritet 1)
- i kombination med kognitiv beteendeterapi till ungdomar med alkohol- eller narkotikaproblem (prioritet 3).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Motivationshöjande behandling är en manualbaserad insats. Den består av kartläggning av missbruket (skadligt bruk) eller beroendet, kartläggning av den fysiska och psykiska hälsan, återkoppling av resultaten samt tre MI-samtal.
Genomförande
MET är en kort och kostnadseffektiv behandling som består av fem samtalstillfällen. Insatsen grundar sig på principerna för samtalsmetoden Motiverande samtal men med tillägget att det finns en manual att följa. Det finns en särskild MET-manual anpassad för ungdomar.
Grundpelarna i metoden kan sammanfattas i sex punkter:
- Ge återkoppling på alkoholens eller narkotikans fysiska och psykiska konsekvenser.
- Betona individens eget ansvar för att genomföra en förändring.
- Erbjud råd om individen önskar.
- Erbjud flera olika alternativa strategier för förändring.
- Upprätthåll ett empatiskt förhållningssätt gentemot individen.
- Uppmuntra individens tilltro till sin egen förmåga att genomföra en förändring.
MET kan delas upp i tre olika faser:
- kartläggning
- återkoppling
- motiverande samtal.
Kartläggning
Den inledande kartläggningen har individens fysiska och psykiska hälsa i fokus. Kartläggningen består av:
- klinisk intervju
- självskattningsformulär
- övervakad provtagning.
Provtagningen görs för att mäta omfattningen av missbruket (skadligt bruk) eller beroendet och för att mäta leverstatus.
Kartläggningsinstrument
För att kunna kartlägga individens missbruk (skadligt bruk) eller beroende används ett antal olika instrument.
AUDIT
Används för att kartlägga intag av alkohol.
DUDIT
Används för att kartlägga intag av narkotika.
Short Index of Problems (SIP)
Tio frågor som berör konsekvenserna av alkoholbruket.
ICD-10
Beskriver kriterierna för missbruk (skadligt bruk) eller beroende av alkohol.
ALCOHOL-E och DUDIT-E
Alternativ till Short Index of Problems och ICD-10. De berör just konsekvenserna av alkohol- och narkotikabruket och undersöker vad individen upplever som fördelar respektive nackdelar med det.
GAD 7
Kartläggningsverktyg med 7 frågor för att kartlägga individens psykiska hälsa och skatta ångestsymtom.
MADRS-S
Kartläggningsverktyg med 9 frågor för att kartlägga individens psykiska hälsa och skatta depressionssymtom.
Biologiska markörer
För att få en uppfattning om individens alkoholkonsumtion används CDT och B-PEth, och för att mäta hur individens lever påverkats används GT, ASAT och ALAT.
Urinprov och salivprov används för att upptäcka pågående eller nyligt intag av narkotika.
Återkoppling
Det rekommenderas att en närstående är med på ett av MET-samtalen, andra samtalet passar bäst för det. Då är den närstående med och lyssnar på återkopplingen av kartläggningen. Syftet är att individen och den närstående ska få en gemensam bild av hur missbruket (skadligt bruk) eller beroendet påverkar den fysiska och psykiska hälsan. Det ska i sin tur ska leda till att individen blir motiverad att påbörja sitt förändringsarbete.
Det är avgörande att hela tiden hålla sig till de grundläggande principerna i MI och inte pressa fram förändringstankar hos individen. Ett sätt kan vara att låta individen själv sammanfatta sessionen och fråga vilka delar hen tycker var särskilt viktiga. Ett annat kan vara att ställa frågor om hur individen själv vill gå vidare och vad som kan bli nästa steg i behandlingen.
Motiverande samtal
De tre uppföljande samtalen har samma tema. Med hjälp av MI-tekniker hjälper behandlaren individen att stärka sin egen motivation till förändring och planera och påbörja förändringsarbetet. Om individen vill ha en skriftlig förändringsplan ska det göras. Det ska vara tydligt att ansvaret för förändringsarbetet och förmågan att genomföra det ligger hos individen själv. Sista sessionen handlar om framtiden. Där får individen fokusera på hur förändringarna ska vidmakthållas, hur arbetet ska utvecklas och vilken hjälp individen behöver framöver.
Uppföljning
Märkning
Motiverande samtal (MI)
Kommunikationsmetod där behandlaren med hjälp av målinriktade samtal ökar individens motivation att åstadkomma förändring.
Kommunikationsmetod där behandlaren med hjälp av målinriktade samtal ökar individens motivation att åstadkomma förändring.
Målgrupp eller situation
MI kan både användas i kort rådgivning och som kommunikationsmetod i större insatser för individer som har svårt att hitta sin egen motivation till förändring.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att man bör erbjuda MI vid missbruk eller beroende av cannabis (prioritet 3). Vid behandling av spelmissbruk och spelberoende rekommenderas MI som tillägg till KBT när en motiverande insats behövs.
Det finns bred klinisk erfarenhet av att arbeta med metoden, både i Sverige och internationellt, även vid andra tillstånd.
Kompetenskrav
Grundutbildning MI eller enligt arbetsgivarens beslut.
Sammanfattning
Motiverande samtal (MI – Motivational Interviewing) är en kommunikationsmetod som hjälper individen att formulera en egen förståelse för sina problem och egna argument för förändring. Metoden ska stärka individens motivation, så att den önskade förändringen verkligen blir av.
Genomförande
Utgångspunkten i MI är att individen själv har kunskap om sin livssituation och sina önskemål, och att ansvaret för och förmågan till förändring ligger hos individen. Samtalsledarens roll blir då att få fram och stödja patientens egna tankar om förslag på lösningar, önskvärda mål och hur de ska uppnås, så kallat förändringsprat. Som samtalsledare ska man ge individen ett stort eget utrymme. Ibland handlar det om att stå ut med tystnad och låta individen fundera och ta tid på sig att tala.
Samtalet ska genomsyras av respekt för individens kompetens och integritet
Samtalsledaren ska:
- Stärka individen
Stärka individens tro på sin förmåga till förändring och öka motivation. Hjälpa individen att få en egen förståelse för sitt problem, och egna argument för förändring. Vara tydlig med att individen har förmågan att göra sina egna val. - Stödja individens beslut
Stödja individens beslut och åtaganden för att göra en förändring. Hjälpa individen att mobilisera de egna resurserna för att påbörja, genomföra och hålla kvar förändringen. - Underlätta förändringsprocessen
Bekräfta och uppmärksamma ansträngningar hos individen. Uppmuntra framsteg, även de små. Försöka förstå genom att lyssna och reflektera högt över vad individen säger. Visa empati för individens situation. - Inte försöka lösa situationen själv
Fråga om lov för att lämna information och råd. Låta bli att själv försöka lösa situationen åt individen.
Metoder och verktyg att använda
Bekräfta de goda egenskaperna
Se individens goda egenskaper och bekräfta dessa. Till exempel: “Du har en stor förmåga att bry dig om andra människor.” Bekräfta även ansträngningar och intentioner att genomföra förändring, inte bara resultat.
Visa intresse genom öppna frågor
Ställ i huvudsak öppna frågor. Hur menar du? Vad tänkte du då? Öppna frågor leder till att individen tar en mer aktiv roll i samtalet. De ger mer uttömmande svar och visar att du är genuint intresserad. Öppna frågor kan också locka fram tankar på förändring hos individen. Slutna frågor används med försiktighet, och bara om de hjälper individen att fördjupa sin motivation till förändring.
Reflektera över vad individen säger
Ge återkoppling på det individen säger genom att sammanfatta det individen sagt och reflektera över innehållet.
Sammanfatta samtalet
Att återkommande sammanfatta vad ni pratat om under samtalet är både ett sätt att förankra och att säkerställa att du har förstått rätt. Att höra sina egna ord från någon annan kan också sätta igång nya tankar hos individen. Lägg särskild vikt vid att sammanfatta de delar av samtalet som leder framåt, så kallat förändringsprat.
Märkning
Nätverksterapi
Manualbaserad metod där individens nätverk involveras i behandlingen för att öka möjligheterna till ett positivt utfall.
Manualbaserad metod där individens nätverk involveras i behandlingen för att öka möjligheterna till ett positivt utfall.
Målgrupp eller situation
Individer med skadligt bruk (missbruk) eller beroende av alkohol och narkotika. Den ses som ett komplement till annan behandling.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten kan erbjuda nätverksterapi som tillägg till annan behandling vid missbruk eller beroende av alkohol och narkotika (prioritet 4).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Nätverksterapi är en manualbaserad insats som bygger på kognitiva och beteendeterapeutiska principer, där individens nätverk på ett tidigt stadium involveras i behandlingen. Metoden fungerar som ett komplement till andra insatser.
Genomförande
Grundtanken i nätverksterapi är att individens nätverk ska fungera som ett konstruktivt stöd och även skapa en gemenskap runt individen. De ska agera som ett terapeutiskt nätverk enligt kognitiva och beteendeterapeutiska principer, där behandlaren blir en aktiv teamledare. Det ska i sin tur leda till att individen i högre utsträckning stannar kvar i annan behandling som pågår parallellt med nätverksterapin och att individen samtidigt tillgodogör sig den andra behandlingen på ett bättre sätt. Nätverksterapi pågår vanligtvis under 24 veckor, med två sessioner varje vecka. Individuella sessioner varvas med sessioner där nätverket deltar.
Behandlingens tre faser
I den inledande fasen läggs stor vikt vid att identifiera vilka i individens närhet som inte har ett skadligt bruk (missbruk) av alkohol och narkotika och som uppfattas kunna fungera på ett stödjande och konstruktivt sätt i förhållande till individen. De kontaktas och blir inbjudna till nätverket. Det kan vara exempelvis familj, vänner eller kollegor.
I den andra fasen engageras och mobiliseras de utvalda i det sociala nätverket. I den fasen ingår ofta utbildning om skadligt bruk (missbruk) och beroende och om alkohol och narkotika, som både individen och nätverket får ta del av.
Den tredje och sista fasen har fokus mot framtiden. Där upprättas strategier och skapas förutsättningar för att nätverket ska ge fortsatt stöd även efter det att behandlingen är avslutad.
Uppföljning
Märkning
Parterapi enligt Behavioral couples therapy
Parterapeutisk behandling där individen och den sammanboende partnern deltar tillsammans med syfte att bidra till positivt utfall av annan behandling.
Parterapeutisk behandling där individen och den sammanboende partnern deltar tillsammans med syfte att bidra till positivt utfall av annan behandling.
Målgrupp eller situation
Individer med skadligt bruk eller beroende av alkohol och narkotika, som har en sammanboende partner. Den används som ett komplement till annan behandling.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten bör erbjuda parterapi enligt Behavioral couples therapy som tillägg till annan behandling (prioritet 3).
Kompetenskrav
Leg. psykolog eller leg. psykoterapeut med relevant terapiinriktning, alternativt hälso- och sjukvårdspersonal med grundläggande psykoterapiutbildning (tidigare steg-1) med relevant inriktning under kvalificerad handledning.
Sammanfattning
Behavioral couples therapy (BCT) bedrivs tillsammans med individen och individens sammanboende partner. Den innehåller både interventioner riktade mot det skadliga bruket eller beroendet och interventioner som fokuserar på själva relationen.
Genomförande
Parterapi enligt BCT bygger på två föreställningar: (1) att par som har relationsproblem, ofta engagerar sig i ömsesidiga negativa beteenden, istället för beteenden som stärker relationen, och att de då skapar en negativ spiral, och (2) att risk för återfall minskar i en mer välfungerande relation. Därför är behandlingen indelad i två faser.
Fas 1
I behandlingens inledning arbetar terapeuten med att flytta fokus från parternas negativa känslor kring det skadliga bruket eller beroende och försöker istället att få till ett positivt utbyte kring områden som är mindre laddade. Syftet är att förbättra relationen mellan parterna på ett generellt plan. Förhoppningen är att genom att förändra interaktionsmönstret i relationen skapa en miljö som främjar avhållsamhet från alkohol och narkotika. Ett annat syfte är att individen ska få bättre förutsättningar att tillgodogöra sig annan behandling, när det är lugnare hemma och det finns ett stöd från en partner.
Fas 2
Senare under behandlingen fokuserar arbetet mer på det skadliga bruket eller beroendet av alkohol och narkotika och på konkreta färdigheter som problemlösning och kommunikation mellan parterna. I behandlingen ingår också strategier som paret kan använda för att förhandla. Behandlingen kan bedrivas enskilt med varje part för sig, i par eller i grupper där flera par ingår.
Märkning
Psykodynamisk terapi (PDT)
Psykoterapeutisk metod som fokuserar på att uppnå insikt i individens psykiska problematik och att bearbeta orsakerna till den.
Psykoterapeutisk metod som fokuserar på att uppnå insikt i individens psykiska problematik och att bearbeta orsakerna till den.
Målgrupp eller situation
Individer med olika typer av psykiska besvär, till exempel missbruk eller beroende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten kan erbjuda psykodynamisk terapi (PDT) till individer med
- missbruk eller beroende av alkohol (prioritet 4)
- opioidberoende som befinner sig i läkemedelsassisterad behandling (prioritet 5).
Det finns också gedigen klinisk erfarenhet av att arbeta med PDT vid skadligt bruk (missbruk) och beroende generellt.
Kompetenskrav
Leg. psykolog eller leg. psykoterapeut med relevant terapiinriktning alternativt hälso- och sjukvårdspersonal med grundläggande psykoterapiutbildning (tidigare steg-1) med relevant inriktning under kvalificerad handledning.
Sammanfattning
PDT är ett samlingsnamn för olika terapiformer där man arbetar med självinsikt och relationer till andra, för att på så vis minska olika typer av psykiska problem. En grundtanke är att nära och viktiga relationer under uppväxten påverkar hur individen förhåller sig till sig själv och andra även senare i livet.
Genomförande
Innan man inleder behandling med psykodynamisk terapi bör man ha gjort en noggrann utredning och diagnostik av missbruk eller beroende och psykiatrisk samsjuklighet.
Trots olika inriktningar finns en rad gemensamma nämnare för behandlingar enligt PDT-principer. Utgångspunkten är att psykisk problematik uppstår på grund av inre, omedvetna konflikter som grundar sig i hur de nära och viktiga relationerna har sett ut tidigare i livet. Behandlaren och individen försöker därför att i samtal tillsammans utforska hur dessa samband ser ut.
Genom att sedan förstå och bearbeta är målet att individen ska uppnå ett mer konstruktivt förhållningssätt till sig själv och andra och att de psykiska symtomen på så sätt ska avklinga.
PDT i praktiken
Inom beroendevården har PDT fokus på missbruket eller beroendet och terapeuten är mer aktiv. Behandlingen har ofta tydligt uppsatta mål och kan kombineras med andra insatser, till exempel återfallsprevention. Även om tiden delvis ägnas åt att förstå individens livshistoria läggs fokus framförallt på att arbeta med tankar, känslor och relationer i nuet.
Korttidsterapier enligt PDT består ofta av 10–20 sessioner med fokus på den terapeutiska relationen eftersom individens problem blir synliga även i relation till terapeuten. Att på det sättet fånga problemen i stunden och göra dem talbara, syftar till att ge ökad känslomässig förståelse och insikt. Ett exempel på en sådan terapiform är Intensive Short-Term Dynamic Psychotherapy (ISTDP). Där undersöker man de försvar som blockerar känslorna och en stor del av sessionerna går ut på att hantera och reglera ångest som uppstår i samband med detta. Det finns också exempel på längre psykodynamiska terapier, på ett år eller mer.
Uppföljning
Märkning
Social behaviour network therapy (SBNT)
Behandlingen betonar det sociala nätverkets roll. Närstående till individen engageras i behandlingen för en varaktig förbättring.
Behandlingen betonar det sociala nätverkets roll. Närstående till individen engageras i behandlingen för en varaktig förbättring.
Målgrupp eller situation
Individer med skadligt bruk (missbruk) eller beroende av alkohol.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att hälso- och sjukvården och socialtjänsten bör erbjuda insatsen till individer med ett missbruk eller beroende av alkohol (prioritet 2). Behandlingen har evidens i internationella studier men är inte vanlig i Sverige.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Social behaviour network therapy (SBNT) är en av flera behandlingar som kombinerar psykologiska och psykosociala behandlingsmetoder. Den har ett särskilt fokus på sociala aspekter och även inslag av par- och nätverksterapi.
Genomförande
Utgångspunkten i SBNT är att den sociala interaktionen och stödet från det sociala nätverket är avgörande för att en individ ska kunna minska eller upphöra med det skadliga bruket (missbruket) eller bli fri från beroendet av alkohol, åtminstone på lång sikt. Behandlingen liknar till stor del Community reinforcement approach (CRA) som i sin tur består av inslag av kognitiv beteendeterapi och återfallsprevention. SBNT betonar i ännu högre grad än CRA nätverkets betydelse och innehåller också inslag av parterapi och nätverksterapi.
Nykterhet eller minskat intag hållbart i längden
Förutom att minska intaget av alkohol, syftar behandlingen till att stärka både individen och de som ingår i individens sociala nätverk, så att nykterheten eller det minskade intaget blir mer hållbart i längden. Behandlingen syftar också till att minimera inflytandet från de medlemmar i nätverket som uppmuntrar till fortsatt alkoholkonsumtion. Individen får lära sig nya färdigheter och strategier för att hantera olika typer av svårigheter.
Involvera socialt nätverk eller utveckla konstruktiva relationer
Både individer som redan har ett socialt nätverk och individer som saknar ett socialt nätverk kan få behandling med SBNT. När det finns ett socialt nätverk involveras medlemmarna i själva behandlingen. Finns det inte ett fungerande nätverk så fokuserar behandlingen istället på att hjälpa individen att utveckla konstruktiva relationer i ett socialt nätverk.
Uppföljning
De sociala stödinsatserna fortsätter även efter avslutad behandling, för att stärka individen och individens nätverk och uppnå varaktig förändring.
Se också Systematisk uppföljning på individnivå.
Märkning
Tolvstegsbehandling enligt Minnesotamodellen
Minnesotamodellen för alkohol- och drogberoende bygger på Anonyma alkoholisters tolvstegsprogram och utvecklades under 1940- och 50-talen i Minnesota, USA. Målet är nykterhet eller drogfrihet.
Minnesotamodellen för alkohol- och drogberoende bygger på Anonyma alkoholisters tolvstegsprogram och utvecklades under 1940- och 50-talen i Minnesota, USA. Målet är nykterhet eller drogfrihet.
Målgrupp eller situation
Individer med alkohol- eller narkotikaberoende.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att man bör erbjuda behandlingen vid missbruk eller beroende av alkohol (prioritet 2) eller vid missbruk eller beroende av centralstimulerande preparat (prioritet 3).
Det finns bred klinisk erfarenhet av att arbeta med metoden, både i Sverige och internationellt, även vid andra beroendesyndrom.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Tolvstegsbehandling är ett omfattande behandlingsprogram för individer med ett beroende av alkohol och narkotika. Det är en gruppbehandling där identifikation med andra som har samma problem är en central del. Målet är nykterhet både vad gäller alkohol och narkotika. Behandlingen kan ske både i sluten- och öppenvård.
Genomförande
Tolvstegsbehandling har en intensiv inledningsfas med dagliga träffar de första månaderna och därefter träffar cirka en gång i veckan under ett år. Det innehåller utbildning om beroendeproblematik, om beroendets medicinska och psykologiska konsekvenser, samt om AA:s tolv steg.
I tolvstegsbehandling betraktas beroendet som ett kroniskt sjukdomstillstånd. Konsekvensen av det synsättet är att individen inte har något ansvar för själva sjukdomen, men däremot ett ansvar för sitt tillfrisknande.
Utbildning till alkohol- och drogterapeut med tolvstegsinriktning ges med varierande längd av flera olika utbildningsanordnare. Gruppterapeuterna har ofta själva en bakgrund med beroendeproblematik. Individuell tolvstegsbehandling är ovanligt, men förekommer.
Olika delar av behandlingen
I första hand fokuserar man på de fem första stegen. Där är målet att individen ska få insikt i sin problematik, erkänna den och därefter inventera och bearbeta de hinder för tillfrisknande som finns. Återkommande teman är skam, skuld och identitet.
Under behandlingen får individerna skriftliga uppgifter där de själva undersöker hur beroendet har påverkat olika aspekter av livet. De presenterar sedan sina insikter för de andra gruppdeltagarna.
Ett huvudmoment är att lära sig ta emot hjälp och stöd från de andra i gruppen. Genom att träffa andra med samma erfarenheter och genom att dela med sig av sina egna erfarenheter, är tanken att deltagarna ska få kraft att bryta sitt beroende och att fortsätta vara nyktra.
Enligt en granskning av SBU utgörs en stor del av insatsens effekt av att man främjar ökat deltagande i frivilligorganisationen Anonyma alkoholister (AA) under och efter avslutad tolvstegsbehandling.
Närstående är en del av behandlingen
De närstående är viktiga i behandlingen och blir bland annat inbjudna till gruppträffar för att berätta om sina erfarenheter av att leva med någon som har ett beroende. De får också utbildning för ökad medvetenhet om alkohol- och narkotikarelaterade problem, samt hur det kan påverka relationer och roller i en familj.
Uppföljning
Den första intensiva fasen av Tolvstegsbehandlingen följs av eftervård under cirka ett år. Där träffas deltagarna och stärker varandra i sin nykter- och drogfrihet. Drogfriheten följs dessutom upp med slumpvisa, övervakade provtagningar under behandlingens gång.
Se också Systematisk uppföljning på individnivå.
Märkning
15-metoden
15-metoden är ett stöd för att hantera alkoholproblem och beroende av olika svårighetsgrad i framför allt primärvård och företagshälsovård.
15-metoden är ett stöd för att hantera alkoholproblem och beroende av olika svårighetsgrad i framför allt primärvård och företagshälsovård.
Målgrupp eller situation
Individer med alkoholproblem som har kontakt med primärvård eller företagshälsovård och har 15 poäng eller mer på AUDIT.
Kunskapsläge
Delarna i 15-metoden bygger på Socialstyrelsens nationella riktlinjer (NR) för missbruks- och beroendevården och för sjukdomsförebyggande metoder.
Kompetenskrav
En läkare kan tillämpa hela 15-metoden själv, men den används med fördel i team, där exempelvis samtalsbehandlingar ges av en psykolog eller kurator.
Sammanfattning
Modellen består av tre steg. Ibland räcker det med ett eller två steg och ibland går man hela vägen. De tre stegen är:
- uppmärksamma
- hälsokontroll
- behandla.
Genomförande
Uppmärksamma
Att uppmärksamma alkoholens betydelse för en individs hälsa och sjukdom kan göras på flera sätt. Ett vanligt sätt är screening. Man kan screena vid nästan alla besök eller välja ut vissa besök såsom hälsokontroller, nybesök eller vid sjukdomar som ofta påverkas av alkohol. I stället för att enbart fråga om hur mycket individen dricker så kan uppmärksammandet med fördel innebära en informativ dialog om hur alkohol kan påverka aktuell sjukdom eller behandling. Att be individen fylla i AUDIT-formulärets tio frågor, ger mycket information på ett enkelt sätt och upplevs mindre dramatiskt än muntliga frågor. Syftet med uppmärksammandet är dels att man ska kunna erbjuda information och behandling, dels att individen blir medveten om alkoholens betydelse, så att hen får ökad motivation att ändra vanor eller söka hjälp.
Hälsokontroll
Hälsokontroll är en fördjupad bedömning av alkoholsituationen. Den syftar till att individen ska förstå sin situation bättre. Den består av blodprov och frågeformulär som individen fyller i hemma mellan två besök. Vid återbesöket diskuteras resultaten och individen får återkoppling på sin situation. Olika behandlingsalternativ diskuteras, och individen väljer om och hur hen vill gå vidare.
Behandling
Behandling kan bestå av självhjälpsmaterial, samtalskontakt eller läkemedelsbehandling.
Uppföljning
Efter avslutad behandling är fortsatt uppföljning med glesa återbesök motiverat. Alkoholberoende är ofta en kronisk sjukdom, men även i de fall där individen kommer ifrån sitt beroende är risken förhöjd för att tidigare negativa dryckesvanorna återkommer. Det är en fördel om individen har en kontinuitet i kontakten med sin läkare inom primärvård eller företagshälsovård.
Märkning
Hem för vård eller boende (HVB)
Hem för vård eller boende är ett yrkesmässigt drivet hem som tar emot individer för vård eller behandling i förening med ett boende.
Hem för vård eller boende är ett yrkesmässigt drivet hem som tar emot individer för vård eller behandling i förening med ett boende.
Målgrupp eller situation
Ungdomar med allvarlig psykosocial problematik och/eller missbruksproblematik samt vuxna med allvarlig missbruksproblematik som inte kan bo kvar i det egna hemmet och tillgodogöra sig socialtjänstens öppna insatser.
Kunskapsläge
Ett HVB styrs av flera olika lagar, förordningar, föreskrifter och allmänna råd. Bestämmelserna finns framförallt i socialtjänstlagen, SoL. Förutom regelverket bygger verksamheten på en evidensbaserad praktik och bästa tillgängliga kunskap.
Kompetenskrav
Relevant utbildning (till exempel socialpedagogik eller beteendevetenskap), tidigare erfarenhet och personlig lämplighet. För föreståndare gäller krav på högskoleutbildning, för annan personal minst 2-årig eftergymnasial utbildning.
Sammanfattning
HVB kan innebära flera former av verksamhet. De kan variera i driftsform, målgrupp, arbetsmetoder och rättsliga ramar. Placering på ett HVB kan grunda sig i frivillighet eller tvång. Grunden i arbetet vid HVB är en tanke om behandling och daglig omsorg i en hemliknande miljö. Betoningen på de olika delarna skiftar mellan verksamheterna.
Genomförande
Efter att socialtjänsten har gjort en utredning är det möjligt att besluta om placering i HVB. Det kan göras med stöd av socialtjänstlagen (SoL), lag med särskilda bestämmelser om vård av unga (LVU) eller lag om vård av missbrukare i särskilda fall (LVM).
Vid vård med stöd av LVU och LVM är det förvaltningsrätten som prövar frågan om vård. Vid LVM inleds alltid vården på ett LVM-hem. Socialtjänsten har ansvaret för att individen får det stöd och hjälp som behövs under tiden i vård.
HVB-hemmen kan ha olika inriktningar ofta utifrån målgrupp. Exempel på detta är inriktning mot samsjuklighet, 12-stegsbehandling, särskild kvinnobehandling. Generellt brukar HVB-hemmen anpassa sig till Socialstyrelsens nationella riktlinjer och prioriteringar.
Privata aktörer
Privata aktörer måste ha tillstånd av Inspektionen för vård och omsorg (IVO) för att bedriva HVB. Det gäller också för verksamheter som kommunen överlåtit till någon annan genom entreprenadavtal. Kommunen behöver inte tillstånd för egen HVB-verksamhet men är skyldiga att anmäla HVB-verksamhet till IVO.
Särskilda ungdomshem
Vid de särskilda ungdomshem som Statens institutionsstyrelse (SiS) ansvarar för har personalen under vissa förutsättningar rätt att använda tvångsåtgärder. SiS tar också emot ungdomar som har dömts till sluten ungdomsvård.
LVM-hem
Statens institutionsstyrelse (SiS) ansvarar också för vården på särskilda LVM-hem med låsta avdelningar. LVM-vården får pågå i högst sex månader. Så snart som möjligt ska den övergå i öppnare former utanför institutionen, så kallad § 27-vård. Vården kan då fortsätta på ett HVB, i familjehem eller genom att individen deltar i öppenvårdsprogram.
Uppföljning
Socialnämnden har ansvar för att dokumentera åtgärder som vidtagits för att följa upp vården för individen. Motsvarande regel finns för den som bedriver ett HVB. De tydliga kraven på dokumentation skapar förutsättningar för att vården inom HVB följs upp systematiskt.
Var sjätte månad ska socialtjänsten ompröva beslut enligt LVU. Vård enligt LVM kan pågå max 6 månader och därefter har socialtjänsten ett uppföljningsansvar. Frivillig placering enligt SoL ska följas upp enligt plan i det enskilda ärendet.
Material
Hem för vård eller boende, HSLF-FS 2016:55, Socialstyrelsens föreskrifter och allmänna råd (pdf, ny flik)
Tillståndsprövning för en viss verksamhet, Inspektionen för vård och omsorg (IVO)
Barn och unga som är placerade i familjehem, Socialstyrelsen
Barn och unga placerade i hem för vård och boende, Socialstyrelsen
Att stärka kvaliteten i hem för vård eller boende (HVB) för personer med missbruks- och beroendeproblem, Socialstyrelsen (pdf, ny flik)
Märkning
Föra barnen på tal
Manualbaserad metod med tillhörande loggbok som ska stödja föräldrar i föräldraskapet.
Manualbaserad metod med tillhörande loggbok som ska stödja föräldrar i föräldraskapet.
Målgrupp eller situation
Förälder med psykiska besvär och/eller missbruk som behöver kunskap om hur barn eller ungdomar i familjen påverkas av förälderns ohälsa, och behöver stöd i att möta barnets eller ungdomens behov.
Kunskapsläge
Insatsen bedöms vara förenlig med god vård/stöd utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Utbildning i metoden Föra barnen på tal finns. Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Föra barnen på tal är en manualbaserad metod. Det innebär att behandlaren använder en loggbok för att under två tillfällen på ett strukturerat sätt gå igenom barnet eller ungdomens situation tillsammans med föräldrarna.
Genom ökad förståelse och kunskap om hur tillståndet påverkar föräldraskapet och barnet eller ungdomen kan man både stärka föräldrarna och barnets eller ungdomens utveckling.
Genomförande
Föra barnen på tal bygger på att skapa förståelse för hur den psykiska ohälsan påverkar dels föräldrar och dels barnet eller ungdomen. Samtidigt får föräldern kunskap i hur den kan stödja barnet eller ungdomens utveckling.
Metoden är manualbaserad och innebär att föräldern får hjälp att gå igenom barnets eller ungdomens situation med hjälp av en loggbok. Loggboken kan användas redan under graviditeten för att börja samtala om det kommande föräldraskapet. Samtalen med loggbok som stöd görs vid två tillfällen.
Om föräldrarna har behov och vill fördjupa samtalet om barnen, eller behandlaren uppfattar ett sådant behov, föreslår man Beardslees familjeintervention.
Första samtalet – kartläggning av barnet eller ungdomens livssituation
Kartläggningen av barnets livssituation utgår från barnets olika utvecklingsperioder. Barnet eller ungdomens utveckling och vardagliga situationer gås igenom för att hitta vad som är viktigt och vilket stöd barnet eller ungdomen behöver.
- Identifiera barnet eller ungdomens styrkor och eventuella sårbarhet.
- Hur föräldrarna kan stärka och stödja barnet eller ungdomen.
Andra samtalet – hur ohälsan påverkar barnet eller ungdomen
I det andra samtalet ligger fokus på hur förälderns psykiska ohälsa kan påverka barnet eller ungdomen och hur de som föräldrar kan prata med barnet eller ungdomen om sin ohälsa. Som stöd för samtalet används handboken “Hur hjälper jag mitt barn”.
- Hjälpa föräldrarna att få förståelse för och en realistisk bild av barnet eller ungdomens situation.
- Stödja föräldrarna att öppna upp för att prata med barnen eller ungdomen om förälderns psykiska ohälsa.
Märkning
Beardslees familjeintervention
Manualbaserad metod för att stödja familjen och uppmärksamma och möta barnens behov för att minska risken för att barnen drabbas av psykiska besvär.
Manualbaserad metod för att stödja familjen och uppmärksamma och möta barnens behov för att minska risken för att barnen drabbas av psykiska besvär.
Målgrupp eller situation
Familjer med barn 8–15 år där en förälder är drabbad av psykiska besvär och barnen inte hunnit utveckla egna symtom. Metoden används inte vid akuta kriser, vid familjevåld eller vid pågående obehandlat missbruk. Den förutsätter att föräldrarna har sjukdomsinsikt, motivation och tolerans för barnens perspektiv.
Metoden kan behöva modifieras beroende på den vuxnas tillstånd.
Kunskapsläge
I SBU:s översikt över program för att förebygga psykiska besvär hos barn bedöms det vetenskapliga underlaget som otillräckligt för att man ska kunna göra en bedömning av metodens effekter.
Kompetenskrav
Utbildning i Beardslees krävs för att kunna utföra metoden. Svenska föreningen för Beardslees familjeintervention utbildar i metoden.
Sammanfattning
Insatsen innehåller psykopedagogiska inslag och innebär att:
- Informera familjen om tillståndet och om risk- och skyddsfaktorer för barn.
- I samtal med barnen ge röst åt barnens upplevelse av familjens situation och förälderns sjukdom.
- Stödja de vuxna att prata med barnen om den vuxnas sjukdom och behandling.
- Stödja de vuxna att se barnens behov och att identifiera och stärka skyddande faktorer samt minska riskfaktorer.
- I dialog med familjen komma fram till konkreta strategier för en bättre fungerande vardag.
Genomförande
Insatsen bygger ursprungligen på studier av hur familjer med depression fungerar och betonar vikten av att allas röster blir hörda. Information och samtal anpassas efter individernas förutsättningar, behov och frågor och kan behöva upprepas vid flera olika kontakttillfällen. Var försäkrad om att alla förstår och får komma till tals.
Andra beståndsdelar är att ha fokus på styrkor och lösningar och att vara framtidsinriktad för att inge hopp och öka känslan av agens i familjen. Det övergripande syftet med insatsen är att få familjemedlemmarna att förstå varandra, öppna upp kommunikationen och uppmärksamma barnens behov för att minska risken att de drabbas av psykiska besvär. De kortsiktiga målen är att hjälpa föräldrarna att börja prata om den vuxnas ohälsa med barnen och öka föräldrarnas medvetenhet om andra skyddsfaktorer i barns utveckling. Andra mål är att förbättra barnens förståelse för förälderns tillstånd och minska deras oro och känslor av skuld.
Upplägg
Insatsen omfattar vanligtvis sex stycken samtal med en eller två veckors mellanrum samt uppföljande samtal efter sex månader. Nätverksträffar och ytterligare samtal läggs till vid behov.
Inledande träffar
De två första träffarna sker med föräldrarna och då är fokus på historien av psykiska besvär eller/missbruk samt hur det har påverkat den andra föräldern, barnen och familjens situation. Barnens situation diskuteras ur ett helhetsperspektiv (skola, fritid, styrkor och svårigheter), liksom teman som föräldrarna vill att man ska ta upp. Föräldrarna känner sina barn bäst, stor vikt läggs vid deras åsikter och önskemål.
Intervjuer
Varje barn intervjuas därefter enskilt, ofta hemma om familjen vill. Intervjuerna utgår från föräldrarnas funderingar och frågor. Under intervjun tas barnets uppfattning om förälderns psykiska sjukdom upp tillsammans med barnets oro och frågor.
Familjeträff
Familjeträffen planeras sedan tillsammans med föräldrarna utifrån föräldrarnas teman och vad som kommit fram i intervjuerna med barnen. Planen innefattar vad som ska berättas för barnen och vem som ska säga vad. Familjeträffen leds av ena eller båda föräldrarna medan behandlaren är med som stöd. Under familjeträffen diskuteras planerade teman och de frågor som eventuellt kommit upp i barnens intervjuer blir besvarade i möjligaste mån. Överenskommelser om konkreta förändringar kan göras i familjen.
Uppföljning
Efter familjeträffen har man en uppföljande träff med föräldrarna med summering, eventuella frågor och diskussion om målsättningarna blev uppnådda. Finns det saker som som måste diskuteras vidare? Interventionen avslutas med ytterligare en uppföljande träff med familjen efter sex månader. Samtalen utvärderas och de konkreta förändringarna följs upp. Familjens behov av ytterligare stöd diskuteras.
Märkning
Vuxna som närstående
För att förebygga ohälsa hos närstående till individer med missbruk (skadligt bruk) eller beroende så rekommenderas olika stödjande insatser.
För att förebygga ohälsa hos närstående till individer med missbruk (skadligt bruk) eller beroende så rekommenderas olika stödjande insatser.
Målgrupp eller situation
Vuxna närstående till individer med missbruk (skadligt bruk) eller beroende av alkohol, narkotika eller spelberoende.
Kunskapsläge
Enligt Socialstyrelsens nationella riktlinjer (NR) bör närstående erbjudas
- Al-anon- och Nar-anon-inspirerade stödprogram för närstående (prioritet 2)
- Coping Skills training, CST (prioritet 3)
- Community reinforcement and family training, CRAFT (prioritet 3).
För vuxna närstående till individer med spelberoende saknas nationella riktlinjer.
Sammanfattning
De tre insatserna innehåller färdighetsträning i alternativa copingstrategier, och syftar till ett förbättrat psykiskt mående hos de närstående och i förlängningen även ett minskat missbruk (skadligt bruk) eller beroende hos individen.
I socialtjänsten arbetar man också med Familjeorienterat arbetssätt, där man på ett tidigt stadium uppmärksammar individer med missbruk (skadligt bruk) eller beroende och deras närstående och arbetar med förebyggande insatser och stöd i vardagen.
Al- och Nar-Anon-inspirerade stödprogram
Al-anon och Nar-anon utgår från grundtanken att den närstående inte kan ta över ansvaret för missbruket (skadligt bruk) eller beroendet, utan måste överlåta ansvaret åt individen själv. Den närstående kan trots det känna empati och ge sitt känslomässiga stöd. Däremot har den närstående ansvar för att ta hand om sig själv och eventuella barn och skydda sig och dem från negativa konsekvenser av missbruket (skadligt bruk) eller beroendet.
Programmet brukar innehålla interaktiva föreläsningar på olika teman, till exempel beroendeproblematik och närståendes copingstrategier, samt gruppbearbetning både med och utan behandlare. Utformningen och omfånget kan variera, men grundvalarna är samma.
Programmet fungerar ibland som ett tillägg till tolvstegsbehandlingen, men det finns också en manualbaserad version. Det bedrivs i gruppformat och är ett stödjande familjeprogram och inte en behandling.
Coping skills training (CST)
Coping skills training lägger fokus på olika copingstilar, det vill säga sätt att hantera individens missbruk (skadligt bruk) eller beroende. Exempel på teman under behandlingen är roller, sexualitet, isolering, socialt nätverk och familjedynamik.
Insatsen inleds med information om olika copingstilar som brukar förekomma hos närstående till individer med problembeteenden. Det innefattar negativ coping, till exempel tjat, skuldbeläggande, hot och passivitet, och positiv coping, till exempel praktiskt stöd, samtal, familjeaktiviteter och oberoende i relationen. Efter det påbörjar man färdighetsträningen, där alternativa copingstrategier tas fram och tränas på, bland annat genom dagboksskrivande och rollspel.
Insatsen ges oftast i grupp inom öppenvården, men den kan också ges individuellt. Den kan variera i omfång, men brukar pågå i cirka 5–8 veckor, med 1–2 sessioner per vecka. Målet med behandlingen är att förändra copingstilar och förbättra det psykiska måendet hos den närstående.
Community reinforcement and family training (CRAFT)
Insatsen syftar i första hand till att hjälpa närstående att förmå individen med missbruk (skadligt bruk) eller beroende av alkohol och narkotika att söka hjälp och påbörja behandling. Parallellt arbetar man också med att förbättra familjerelationerna och den närståendes mående.
Återkommande inslag är färdighetsträning för att uppmuntra nykterhet och drogfrihet, träning i kommunikationsfärdigheter och träning i att identifiera och hantera potentiellt hotfulla situationer. Vanligtvis består insatsen av 12 sessioner under 6 månader och den kan bedrivas i grupp eller individuellt.
Behandlingen är manualbaserad och bygger på kognitiv beteendeterapi (KBT). Den utvecklades ursprungligen från Community reinforcement approach (CRA).
Socialtjänsten och hälso- och sjukvårdens uppdrag att stödja närstående
Både socialtjänsten och hälso- och sjukvården har som uppdrag att stödja personer som har en närstående som är långvarigt sjuk eller har ett funktionshinder.
I Socialtjänstlagen 5 kap. 10 § (SoL) står att socialtjänsten ska erbjuda stöd för att underlätta för individer som vårdar en närstående som är långvarigt sjuk, eller som stödjer en närstående som har funktionshinder. Det omfattar närstående till individer med missbruk (skadligt bruk) eller beroende.
I Hälso- och sjukvårdslagen (HSL) finns ingen motsvarande bestämmelse. Men eftersom närstående själva riskerar att drabbas av ohälsa, har hälso- och sjukvården ett ansvar för att förebygga deras ohälsa.
Uppföljning
Kontinuerlig uppföljning enligt genomförandeplan, vårdplan eller motsvarande. Om individen har behov av samordning mellan flera instanser bör uppföljningen göras med samordnad individuell plan, SIP. Se även systematisk uppföljning på individnivå.
Märkning
Samverkan vid utskrivning från slutenvård
Vid utskrivning från slutenvård (heldygnsvård) ska behandlande läkare bedöma det fortsatta behovet av insatser, och berörda enheter ska meddelas.
Vid utskrivning från slutenvård (heldygnsvård) ska behandlande läkare bedöma det fortsatta behovet av insatser, och berörda enheter ska meddelas.
Målgrupp eller situation
Individer med missbruk eller beroende som vårdas inom hälso- och sjukvårdens slutenvård och har behov av fortsatt stöd vid utskrivning.
Kunskapsläge
Lagen om samverkan vid utskrivning från sluten hälso- och sjukvård.
Kompetenskrav
Kompetens enligt arbetsgivarens bedömning.
Sammanfattning
Om behandlande läkare inför utskrivning av en individ från slutenvård (heldygnsvård) bedömer att individen behöver insatser från socialtjänsten, regional öppenvård eller kommunal hälso- och sjukvård ska respektive enhet meddelas. Syftet är att skapa en sammanhängande vårdkedja. För att kunna ge insatser och stöd från socialtjänsten krävs att individen också själv ansöker.
Rutiner för inskrivningsmeddelande och planering, åtgärder vid utskrivning, samverkan mellan region och kommun och kommunens betalningsansvar är reglerat i lag och i Socialstyrelsens föreskrifter. Regioner och kommuner kan göra egna överenskommelser om betalningsansvar.
Har individen behov av samordning av insatserna så kan både socialtjänsten och hälso- och sjukvården kalla till ett möte för att göra en samordnad individuell plan, SIP. Finns det en fast vårdkontakt inom öppenvården ska den lämna nödvändig information till socialtjänsten inför utskrivning.
Inskrivningsmeddelande från slutenvårdsenheten
- Inskrivningsmeddelande skickas till berörda enheter senast 24 timmar efter inskrivning, eller senast 24 timmar efter att bedömning gjorts av behandlande läkare att individen efter utskrivning är i behov av insatser från socialtjänst, regional öppenvård eller kommunal hälso- och sjukvård.
- Om insatser bedöms behövas från den kommunalt finansierade hälso- och sjukvården, ska inskrivningsmeddelandet även skickas till den regionfinansierade öppna vården.
- Inskrivningsmeddelandet ska innehålla individens namn, personnummer och folkbokföringsadress, samt beräknad tidpunkt för utskrivning.
- Om förhållandena förändras, till exempel tidpunkten för utskrivning, ska de enheter som berörs meddelas snarast.
Socialtjänstens kontakt med individen under slutenvården och vid utskrivning
Om individen har haft kontakt med socialtjänsten innan inläggningen bör den personal som individen har en god relation till hålla regelbunden kontakt efter inskrivningen och under pågående slutenvård. Det leder ofta till fortsatt och/eller bättre kontakt efter utskrivningen, ökar motivation och minskar risk för återfall och nytt behov av inläggning inom slutenvården.
Stödet innebär att socialtjänsten, efter ansökan och med individens samtycke:
- Tar personlig kontakt med individen inför utskrivningen.
- Inleder en utredning för att göra en bedömning av individens behov, motivera till och planera för eventuellt stöd eller behandling, alternativt boende i det fall individen är hemlös eller annat.
- Planerar stöd- och behandlingsinsatserna efter utskrivning tillsammans med individen utifrån utredning och biståndsbeslut.
Kommunens betalningsansvar
Kommunens betalningsansvar gäller efter att kommunen fått besked om att individen är inskriven i slutenvård och när man beräknar utskrivning.
- Kommunen har betalningsansvar för de individer som är folkbokförda i kommunen.
- Den kommun som beslutat om vistelse genom exempelvis särskild boendeform i annan kommun har betalningsansvar oavsett var individen är folkbokförd.
- Kommunens betalningsansvar gäller 3–4 dagar efter att man fått besked om att individen är klar för utskrivning.
- Kommunen ska betala ersättning för vård av utskrivningsklara individer med det belopp som motsvarar genomsnittskostnaden för samma antal vårddygn i hälso- och sjukvårdens slutenvård.
Det kan finnas särskilda regionala och kommunala överenskommelser gällande tidpunkt för inträdande av betalningsansvaret eller att annat belopp gäller.
Uppföljning
Uppföljning planeras individuellt av och med handläggare inom socialtjänsten. Se Systematisk uppföljning på individnivå.
Märkning
Återfallsprevention
Fokuserar på att förändra tankar och beteenden i risksituationer för återfall utifrån samma principer som kognitiv beteendeterapi (KBT).
Fokuserar på att förändra tankar och beteenden i risksituationer för återfall utifrån samma principer som kognitiv beteendeterapi (KBT).
Målgrupp eller situation
Individer som riskerar att återfalla i olika typer av problembeteende, bland annat skadligt bruk (missbruk) eller beroende av alkohol och narkotika.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att återfallsprevention bör/kan erbjudas
- vid missbruk eller beroende av alkohol (prioritet 2)
- vid missbruk eller beroende av cannabis (prioritet 3)
- vid missbruk eller beroende av centralstimulerande preparat (prioritet 4)
- för individer med opioidberoende som genomgår läkemedelsassisterad behandling (prioritet 4).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Återfallsprevention (ÅP) utgår från de grundläggande principerna i KBT, men här används teknikerna specifikt för att förebygga och förhindra återfall i ett problembeteende. I Socialstyrelsens nationella riktlinjer för vård och stöd vid missbruk och beroende likställs de två metoderna i flera fall. Dock är en skillnad att återfallsprevention oftare bedrivs i gruppformat och att behandlingen har ett större fokus på sociala aspekter.
Genomförande
Under behandlingen får individen
- identifiera egna högrisksituationer
- lära sig att hantera sug
- öva på att tacka nej
- uppmärksamma tidiga varningssignaler
- träna problemlösning
- upprätta en nödplan.
Kartläggning
Inledningsvis genomförs en funktionell analys eller en så kallad beteendeanalys. Det innebär att individens tankar, känslor och beteenden samt situationer som föregår problembeteendet kartläggs. Även det som kommer efteråt, det vill säga konsekvenserna av beteendet, analyseras. Särskilt fokus läggs på triggers och förstärkare.
Triggers kallas de risksituationer – till exempel individer eller miljöer – som triggar bruket. En trigger kan vara umgänge med vänner som har skadligt bruk eller beroende. Även inre tillstånd som nedstämdhet och ångest kan leda till återfall.
Förstärkare är sådant som förstärker och underlättar ett alternativt beteende. Det kan vara individer och situationer som gör att individen känner sig trygg, som familjemedlemmar eller promenader i skogen.
Färdighetsträning
I nästa fas ligger tyngdpunkten på social färdighetsträning där individen bland annat genom rollspel övar sig på att tacka nej. Individen får även träna på att först känna igen och sedan undvika eller hantera risksituationer på ett mer funktionellt sätt, samt att hantera känslan av sug.
Det är också centralt att känna igen tidiga varningssignaler och att upprätta en krisplan som kan användas om individen får ett återfall. Målet är att återfallen ska bli så få och så lindriga som möjligt.
Även om återfallsprevention både kan ske i grupp och individuellt, är det individens egen riskkartläggning som ligger till grund för behandlingen. I behandlingen kan det också finnas sociala inslag, som att lära sig hitta stödjande nätverk samt att upprätta en balanserad livsstil i övrigt. Vanligtvis pågår en gruppbehandling enligt ÅP under åtta veckor.
Uppföljning
Märkning
Krisplan
Krisplanen är ett stöd för att förhindra och hantera eventuellt återfall. Den beskriver risksituationer, tecken på försämring och stöd för individen.
Krisplanen är ett stöd för att förhindra och hantera eventuellt återfall. Den beskriver risksituationer, tecken på försämring och stöd för individen.
Målgrupp eller situation
Individer med missbruk eller beroende av alkohol, narkotika och/eller spel och som riskerar återfall eller att försämras i sitt tillstånd.
Kunskapsläge
Insatsen bedöms vara förenlig med god vård och stöd utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Att göra en krisplan innebär att man tillsammans med individen
- identifierar händelser och situationer (så kallade "triggers") som har bidragit till återfall tidigare
- upprättar en skriftlig plan för att bemöta tidiga varningstecken
- uppdaterar krisplanen kontinuerligt eller vid behov.
I arbetet med att upprätta krisplanen är det bra att också involvera närstående.
För att krisplanen ska vara användbar för individen bör hen alltid få en utskriven kopia på sin aktuella krisplan. En annan möjlighet är att individen fotograferar eller skannar planen med sin mobil. På så sätt följer planen alltid med individen och risken att individen glömmer eller tappar bort planen minskar. Om individen samtycker ska även andra berörda få en kopia av krisplanen.
Genomförande
Att lära sig identifiera tidiga tecken och triggers (situationer och händelser som kan föregå eller orsaka återfall), ökar möjligheten för individen att tillsammans med närstående och personal förebygga och förhindra återfall. En krisplan kan gärna ingå i en genomförandeplan eller vårdplan och följas upp och uppdateras vid samma tillfälle. I krisplanen konkretiserar man vad individen själv kan göra vid exempelvis känslor av ensamhet, stress och dåligt mående eller vid abstinens eller sug efter alkohol, narkotika eller spel. Det kan också framgå vilka personer eller verksamheter som individen kan ta kontakt med i specifika situationer.
Krisplaner kan var utformade på olika sätt, men de ska alltid utgå från individen och bör innehålla
- risksituationer
- tidiga varningstecken
- åtgärder vid tidiga varningstecken
- tecken som brukar tyda på allvarlig försämring
- åtgärder vid tecken på allvarlig försämring
- individens önskemål.
Uppföljning
Krisplanen bör uppdateras kontinuerligt och även vid behov. Innehållet i krisplanen ska styra hur snart en uppdatering bör göras. Boka gärna in ett specifikt datum för att tillsammans med individen gå igenom krisplanen och ta ställning till uppdatering.
Efter en situation då åtgärderna i krisplanen har satts in bör man utvärdera hur det har fungerat och därefter ta ställning till om krisplanen ska uppdateras.
Märkning
Budget- och skuldrådgivning
Kommunerna har budget- och skuldrådgivare som erbjuder budgetrådgivning, hjälp att förebygga överskuldsättning och att hitta lösningar på skuldsituationer.
Kommunerna har budget- och skuldrådgivare som erbjuder budgetrådgivning, hjälp att förebygga överskuldsättning och att hitta lösningar på skuldsituationer.
Målgrupp eller situation
Individer med skulder och behov av ekonomisk rådgivning, och eventuellt hjälp med att söka skuldsanering.
Kunskapsläge
Insatsen är en lagstadgad skyldighet för kommunen (5 kap. 12 § SoL).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
En kommun ska enligt socialtjänstlagen erbjuda rådgivning till individer med skulder. Grundidén med de kommunala budget- och skuldrådgivarna är att de genom olika former av ekonomisk rådgivning både ska bidra till att förebygga överskuldsättning och hjälpa skuldsatta individer att hitta en lösning på sina problem.
Genomförande
Kommuner ska enligt socialtjänstlagen ge ekonomisk rådgivning till skuldsatta individer för att förebygga överskuldsättning och hjälpa skuldsatta individer att lösa sina ekonomiska problem. Det är obligatoriskt för kommunen att ge den här typen av rådgivning men lagstiftningen ställer inga krav på hur kommunen ska organisera verksamheten.
Budget- och skuldrådgivaren kartlägger den ekonomiska situationen och kan till exempel hjälpa till i kontakten med Kronofogdemyndigheten, fordringsägare och inkassoföretag. Rådgivaren kan även vara behjälplig med att ansöka om skuldsanering för individer som är så skuldsatta att de inte har möjlighet att betala tillbaka sina skulder på egen hand.
Kommunens skyldighet att ge budget- och skuldrådgivning gäller även under ett skuldsaneringsförfarande och till dess att en beviljad skuldsanering eller F-skuldsanering är helt avslutad. Däremot är det Kronofogden som avgör om villkoren för att bevilja skuldsanering är uppfyllda. Budget- och skuldrådgivare bör informera om de generella förutsättningarna för skuldsanering, men inte själva göra bedömningen.
I vissa fall kan rådgivaren hjälpa individen att ansöka om god man som kan hjälpa till att sköta den löpande ekonomin och på annat sätt sörja för att individen får sina behov tillgodosedda.
Budget- och skuldrådgivning vid missbruk och beroende
Olika former av missbruk, inte minst gällande spel om pengar, kan ha bidragit till överskuldsättning. I de fallen kan kontakt med en budget- och skuldrådgivare vara till stor hjälp. Parallellt med kontakt med rådgivaren rekommenderas att individen går på behandling för sitt beroende så skulderna inte fortsätter växa. En förutsättning för förändring är att individen har en egen motivation till att förändra sitt ekonomiska beteende.
Märkning
Personligt ombud
Ett personligt ombud stödjer individer med psykisk funktionsnedsättning i kontakten med myndigheter, omsorgsgivare, vårdgivare och andra aktörer.
Ett personligt ombud stödjer individer med psykisk funktionsnedsättning i kontakten med myndigheter, omsorgsgivare, vårdgivare och andra aktörer.
Målgrupp eller situation
Vuxna med psykiska funktionsnedsättningar som behöver omfattande och långvariga stödinsatser för att kunna utföra aktiviteter i sin vardag, bl.a. individer med samtidigt missbruk eller beroende.
Kunskapsläge
Socialstyrelsens föreskrifter om statsbidrag till verksamhet med personligt ombud, och förordningen om statsbidrag till kommuner som bedriver verksamhet med personligt ombud för vissa personer med psykiska funktionsnedsättningar.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Ett personligt ombud fungerar som ett stöd för individen i kontakten med myndigheter, vårdgivare och andra aktörer. Utifrån individens behov av vård, stöd, service, rehabilitering och sysselsättning ska man försöka hitta gemensamma lösningar. För individen fyller det personliga ombudet en funktion som bollplank och diskussionspartner.
Syftet med ett personligt ombud är att individen ska
- få bättre möjligheter att påverka sin situation och att vara delaktig i samhället
- kunna leva ett mer självständigt liv och få en förbättrad livssituation
- få tillgång till samhällets utbud av vård, stöd och service på jämlika villkor
- få stöd till rättshjälp, rådgivning och annat stöd.
Individer kan själva ansöka om att få stöd av, eller ta kontakt med, ett personligt ombud men har ingen laglig rätt att få det. Ett personligt ombud har tystnadsplikt och för inga journaler. Information om vilka de personliga ombuden är finns på respektive kommuns webbplats. Kontakten är frivillig och kostnadsfri.
Genomförande
Arbetet som personligt ombud innebär att utifrån individens behov av vård, stöd, service, rehabilitering och sysselsättning försöka hitta en gemensam lösning mellan olika myndigheter, vårdgivare och andra aktörer som individen behöver ha kontakt med.
Verksamheten med personligt ombud drivs av kommunerna i syfte att den enskilda ska:
- få bättre möjligheter att påverka sin situation och att vara delaktig i samhället
- kunna leva ett mer självständigt liv och uppnå en förbättrad livssituation
- få tillgång till samhällets utbud av vård, stöd och service på jämlika villkor, samt rättshjälp, rådgivning och annat stöd utifrån sina egna önskemål och behov.
Individer som kan få ett personligt ombud
För att en individ ska kunna få ett personligt ombud krävs att det finns omfattande behov av insatser från flera olika verksamheter. Det krävs inte en diagnos för att få tillgång till ett personligt ombud. Individen kan ha behov av ett personligt ombud om hen till exempel
- av olika skäl har dragit sig undan myndighetskontakter
- får insatser som är för få eller otillräckliga
- har många insatser som saknar samordning
- har olika insatser men inte längre har behov av dem eller anser att de är för omfattande
- har eller har haft kontakt med olika offentliga system, men som verksamheterna inte anser sig kunna ta hand om.
Individer kan själva söka om att få stöd av ett personligt ombud men har ingen laglig rätt att få det. Verksamheten med personliga ombud är frivillig för kommunerna.
Rollen som personligt ombud
Ett personligt ombud arbetar på uppdrag av individen. Om individen till exempel inte klarar av att ringa sin handläggare på egen hand så kan det personliga ombudet sitta bredvid och använda telefonens högtalarfunktion. Ombudet tar inga egna initiativ som inte individen står bakom.
Personliga ombud ska även verka för att individer med psykisk funktionsnedsättning som grupp ska få bättre livsvillkor. Det görs ofta genom att de personliga ombuden identifierar brister i samhället som påverkar gruppen negativt och rapporterar de till sin ledningsgrupp.
I ledningsgruppen för de personliga ombuden ingår representanter för kommunen, regionens primärvård och psykiatri, Arbetsförmedlingen och Försäkringskassan. Även patient-, brukar- och anhörigorganisationer erbjuds att delta i ledningsgruppen.
Märkning
Omvårdnad
Tillsammans identifierar sjuksköterskan med individen vårdbehoven, väljer rätt förhållningssätt och rätt insatser, som sedan utvärderas gemensamt.
Tillsammans identifierar sjuksköterskan med individen vårdbehoven, väljer rätt förhållningssätt och rätt insatser, som sedan utvärderas gemensamt.
Målgrupp eller situation
Individer som får vård eller omsorg inom hälso- och sjukvård, socialtjänst eller kommunal omsorg.
Kompetenskrav
Den som utför omvårdnaden behöver ha har relevant teoretisk och praktisk kunskap för att kunna föreslå rätt vård- och stödinsatser för rätt individ.
Sammanfattning
Omvårdnadsprocessen: att genom en god relation till individen och gemensam reflektion
- identifiera behov
- utifrån identifierade behov tillämpa anpassat förhållningssätt
- utifrån identifierade behov välja ut och utföra anpassade insatser
- utvärdera insatserna.
Genomförande
Sjuksköterskan arbetar tillsammans med individen för att identifiera behoven och se vilka insatser som är möjliga att använda. Därefter utvärderar man insatserna och undersöker hur individen kan fortsätta sin vård. Ett gott bemötande från personalen är av stor betydelse för individens möjlighet till återhämtning.
Personalens roll
Personalen har ansvar för att kartlägga, planera och tillgodose individens behov av omvårdnad. Samtidigt som personalen ska föreslå god vård och omvårdnad behöver personalen uttrycka förståelse för individens erfarenheter och upplevelser av behandlingen. Individens livssituation ska vara utgångspunkt vid beslut om vilka behandling och insatser som erbjuds. Den behandling som väljs ska kunna anpassas efter individens behov och önskemål. Personalen har det yttersta ansvaret för att individen får den vård och det stöd hen har behov av och inte diskrimineras på grund av sin sjukdom eller en eventuell funktionsnedsättning.
Arbeta för goda relation och stärkt självkänsla
En central del är att personalen arbetar för att individen får möjlighet att diskutera sin upplevelse av sina behov och sin situation. Personalen ska arbeta för att skapa och upprätthålla goda relationer med individen och hens närstående under behandlingen. Samtidigt har personalen ett ansvar för att värna om individens säkerhet och integritet i mötet med vården. Personalen ska stärka individens självkänsla, resurser, makt över den egna situationen och förmåga att hantera kvarstående symtom och problem.
Insatserna ska vid behov samordnas
De vård- och stödinsatser som planeras ska genomföras och vid behov samordnas. En kris- eller handlingsplan ska upprättas och användas tillsammans med individen och eventuella närstående. Det är centralt att individen känner förtroende och tillit för personalen och är trygg i att ta kontakt när hen känner behov av hjälp och stöd. Om individen vårdas inom slutenvården ska miljön där vara säker, trygg och främja individens hälsa.
Individens roll
En avgörande del i omvårdnadsprocessen är att individen bemöts med respekt och ses som en kompetent samarbetspartner med behov och rättigheter. Individen ska själv vara delaktig i de beslut som fattas om hens vård och stöd. Om individen vill ska närstående kunna vara involverade. Personalen är ansvariga för att säkerställa att individen och hens närstående får information anpassad efter deras förutsättningar.
Individens förändringsarbete är en central del av omvårdnaden. Personalen har ett ansvar för att förmedla och främja individen och närståendes hopp om förändring och stödja individen i förändringsarbetet. Ett sätt är till exempel att underlätta för individen att hitta en plats i ett socialt nätverk efter individens behov och önskemål. Vid behov kan personalen behöva hjälpa individen att utföra de handlingar som individen själv inte kan eller förmår att utföra som att duscha eller byta kläder. Individen behöver få stöd för att förändra sin livsstil för att hantera sin sjukdom och främja sin hälsa.
Omvårdnad vid tvångsvård eller tvångsåtgärder
Det krävs gedigen kunskap inom psykiatrisk omvårdnad för att utveckla och säkerställa ett effektivt förebyggande arbete för att undvika tvång vid svåra tillstånd. Vid tvångsvård och tvångsåtgärder behöver omvårdnadsarbetet ledas och utföras av någon med hög kompetens för att värna individens integritet och rätt till delaktighet.
Material
Kompetensbeskrivning för specialistsjuksköterska psykiatri (pdf, ny flik), Svenska psykiatriska föreningen för sjuksköterskor
Svensk sjuksköterskeförening om Hälsofrämjande arbete
Svensk sjuksköterskeförening om Familjefokuserad omvårdnad (pdf, ny flik)
International Council of Nurses om ICNP - nationell klassificering av omvårdnad
Märkning
Tvångsvård med LPT i slutenvården
LPT ges då individen lider av en allvarlig psykiatrisk störning och har ett samtidigt oundgängligt behov av psykiatrisk vård men motsätter sig det.
LPT ges då individen lider av en allvarlig psykiatrisk störning och har ett samtidigt oundgängligt behov av psykiatrisk vård men motsätter sig det.
Målgrupp eller situation
Individer som bedöms lida av en allvarlig psykisk störning, har ett oundgängligt behov av psykiatrisk vård och motsätter sig det, eller när det finns grundad anledning att anta att vården inte kan ges med individens samtycke till följd av patientens psykiska tillstånd, t.ex. svår ångest eller suicidalitet.
Kunskapsläge
Insatsen utförs med stöd av lagen om psykiatrisk tvångsvård, LPT, och bedöms vara förenlig med god vård och stöd utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
För vårdintyg: legitimerad läkare.
För intagningsbeslut: specialist i psykiatri, på delegation av chefsöverläkaren i den psykiatriska verksamheten.
Sammanfattning
Det är ett stort ingrepp i integriteten att tvingas till vård, därför ska du som deltar i vården
- vara väl insatt i verksamhetens rutiner för tvång
- alltid visa respekt för individen
- lyssna och försöka förstå individens behov
- visa intresse för individens upplevelse av att vårdas enligt tvång genom att till exempel fråga och samtala i lugna situationer.
När intagningsbeslut fattats får tvångsvården enligt LPT pågå i högst fyra veckor.
Genomförande
Ansvarig läkare gör en bedömning av vilken tillsyn som behövs.
Information till individen i samband med intagning
I samband med intagningen ska individen få reda på anledningen till tvångsvården och bedömningen av hälsotillståndet.
Man ska också informera om att individen
- har möjlighet att delta i planering av sin behandling
- kan överklaga beslutet till förvaltningsrätten med stöd av ett kostnadsfritt juridiskt ombud
- får ansöka om att lämna avdelningen (permission)
- har rätt till en stödperson som utses av Patientnämnden och som inte arbetar på avdelningen.
Säkerställ att individen har förstått informationen. Ta reda på om hen behöver skriftlig information och/eller tolk.
Vad man gör i samband med intagning
Vid intagning:
- upprätta en vårdplan
- ge stöd för att kontakta närstående
- ha ett ankomstsamtal så snart det bedöms lämpligt
- fråga individen vad hen önskar få hjälp och stöd med under vårdtiden
- gör en säkerhetskontroll och förklara varför den görs
- gå igenom avdelningens rutiner och varför de finns.
Vad man gör under vårdtiden
Under vårdtiden ska följande göras kontinuerligt:
- Bedöm individens behov av information om anledning till tvångsvården och vad tvångsvården innebär.
- Ompröva kontinuerligt om tvångsvård fortfarande behövs.
- Erbjud uppföljningssamtal om patienten erhållit tvångsåtgärder.
- Ge individen möjlighet att ge synpunkter på och samtala om sina upplevelser av att vara utsatt för tvångsvård.
Fråga om individen önskar hjälp att fylla i en överklagan om tvångsvård. - Fråga om individen önskar hjälp att få kontakt med närstående eller en stödperson.
- Genomför skattning av risk för aggressivt och våldsamt beteende, se Strategier och bemötande för att minska hot och våld.
Arbeta aktivt för att individen ska vara delaktig i vården
Under tiden som individen vårdas i slutenvården ska man arbeta aktivt för att hen ska kunna vara delaktig i vården. Det finns olika sätt att göra detta, metoden Delat beslutsfattande och verktyget Individuell samarbetsplan (ISP) är två sätt.
Individuell samarbetsplan (ISP)
ISP är ett verktyg som kan vara ett bra sätt att ge ett större inflytande över vård och minska tvång. Verktyget består av:
- Utvärdering av psykiatrisk sjukhusvård
- Handlingsplan vid Tidiga tecken
- Delaktighet vid psykiatrisk sjukhusvård.
ISP kan erbjudas alla patienter som vårdas i psykiatrin oavsett om de har erfarenhet av tvångsvård eller inte.
Märkning
Tvångsvård LVU genomförande
Tvångsomhändertagande av barn och ungdomar upp till 20 år enligt lag med särskilda bestämmelser för vård av unga. Från anmälan till verkställighet.
Tvångsomhändertagande av barn och ungdomar upp till 20 år enligt lag med särskilda bestämmelser för vård av unga. Från anmälan till verkställighet.
Målgrupp eller situation
Barn och ungdomar upp till 20 år vars hälsa och utveckling riskeras på grund av uppväxtmiljön eller sina egna beteenden och där socialtjänsten inte bedömer att vården kan ges med samtycke.
Kunskapsläge
Lagen med särskilda bestämmelser om vård av unga (LVU) och socialtjänstlagen (SoL).
Kompetenskrav
Särskild kompetens inom socialtjänsten för att utreda barn och unga. Legitimerad läkare för bedömning av hälsotillstånd.
Sammanfattning
Om socialtjänsten får kännedom om något som kan innebära att socialnämnden kan behöva ingripa till ett barns skydd eller stöd ska man inleda en utredning oavsett barnets eller vårdnadshavarens inställning. Nämnden kan utreda oberoende av vårdnadshavarnas samtycke också innan vård enligt LVU är aktuell.
Genomförande
De olika momenten vid inledande av tvångsvård enligt lagen om vård unga (LVU):
- anmälan och inledande bedömning
- omedelbart omhändertagande
- ansökan om vård
- vården.
Anmälan och inledande bedömning
Om en vuxen misstänker att ett barn far illa bör hen anmäla det till socialtjänsten. Den som i sin yrkesutövning möter barn misstänker eller får kännedom om att ett barn kan fara illa är skyldig att göra en anmälan till socialtjänsten.
När anmälan kommer in till socialtjänsten gör handläggaren en förhandsbedömning. Den inleds med en omedelbar skyddsbedömning för att avgöra om socialtjänsten behöver göra ett omedelbart ingripande för att skydda barnet eller ungdomen. Enligt socialtjänstlagen kan ingripandet göras med samtycke. Förhandsbedömningen innebär att handläggaren tar kontakt med den som anmält, barnet eller ungdomen och vårdnadshavaren. Förhandsbedömningen ska vara klar inom 14 dagar och leder till beslut om socialtjänsten ska eller inte ska inleda en utredning.
Omedelbart omhändertagande
I de fall socialtjänsten behöver göra ett omedelbart omhändertagande ska handläggaren inleda en utredning, göra en bedömning och göra ett förslag till beslut. Handläggaren behöver avgöra om barnet eller ungdomens vistelseort behöver hållas hemlig och hur umgänget med närstående ska regleras. Socialnämnden eller nämndens ordförande ska fatta beslut om omedelbart omhändertagande enligt LVU. Vid behov kan handläggaren begära polishandräckning.
När det finns ett beslut om att göra ett omedelbart omhändertagande ska barnet eller ungdomen och hens vårdnadshavare informeras. Därefter gör handläggaren en underställan till förvaltningsrätten och kontaktar socialnämnden. Socialtjänsten ska lämna underlag och beslut till förvaltningsrätten inom en vecka, och förvaltningsrätten ska i sin tur fastställa eller upphäva beslutet om omedelbart omhändertagande inom en vecka.
Ett omedelbart omhändertagande kan göras när som helst om barnet eller ungdomen har behov av akut skydd
Ansökan om vård enligt LVU
Socialnämnden utreder behov och ansöker om vård medan förvaltningsrätten fattar beslut om den föreslagna vården ska genomföras. Ansökan om vård kan göras utan att ha föranletts av ett omedelbart omhändertagande.
En utredning om tvångsvård enligt LVU görs enligt socialtjänstlagen. En handläggare på socialtjänsten samlar in information och dokumenterar ärendet. Socialtjänsten har långtgående möjligheter att hämta information från bland annat myndigheter, skola och hälso- och sjukvård enligt offentlighets- och sekretesslagen. Socialnämnden ska begära ett läkarintyg om barnet eller ungdomens aktuella hälsotillstånd.
Läkarundersökning för barnet eller ungdomen
Innan socialnämnden gör en ansökan om vård enligt LVU ska barnet eller ungdomen genomgå en läkarundersökning. Undersökningen ska genomföras i samråd med barnet eller ungdomen och vårdnadshavaren. Om någon av dem inte samtycker till undersökningen kan socialnämnden besluta om undersökning med stöd av LVU. I de fallen bifogas ett LVU-läkarintyg till ansökan om vård.
Läkarundersökningen är en somatisk undersökning som kan göras av en läkare i primärvården. Om barnet eller ungdomen är placerad på en institution så ordnar institutionen läkarintyget efter nämndens begäran. Läkarintyget ska lämnas till förvaltningsrätten senast vid förhandlingen.
Handläggaren gör en bedömning
Därefter gör handläggaren en bedömning om utredningen ska avslutas utan åtgärd, om man ska ansöka om vård enligt LVU eller om barnet eller ungdomen ska omhändertas omedelbart. I bedömningen finns det förslag om frivilliga insatser som vårdnadshavaren kan ta ställning till samt om det finns samtycke till insatserna.
Ansökan om vård skickas till förvaltningsrätten
När utredningen är färdig ska socialnämnden ta ställning till om de ska skicka en ansökan om vård till förvaltningsrätten. Utredningen och ansökan ska vara förvaltningsrätten tillhanda senast inom 4 veckor från att ett beslut om omedelbart omhändertagande har blivit verkställt. Barn över 15 år och vårdnadshavare kan ta del av utredningen. Därefter kallar förvaltningsrätten till muntlig förhandling och meddelar domen. Barn över 15 år, barnets ombud och/eller vårdnadshavare kan överklaga domen inom 3 veckor.
Vård enligt LVU
Vård enligt LVU kan pågå fram tills att behovet har upphört. Var sjätte månad ska vården övervägas och omprövas. Om beslutet är fattat utifrån att det finns risk att omgivningen utsätter barnet för risker ska vården upphöra senast när barnet fyller 18 år. Om beslutet utgår ifrån att barnet eller ungdomen utsätter sig själv för risker ska vården senast upphöra när ungdomen fyller 21 år.
Barn och ungdomar som får vård enligt LVU ska alltid påbörja vården utanför hemmet. Därefter kan vården ges i familjehem, hem för vård eller boende (HVB), särskilt ungdomshem eller i det egna hemmet.
Uppföljning
Den ansvariga socialsekreteraren följer upp vården oavsett var och hur barnet eller ungdomen har blivit placerad. Oavsett ålder får barnet eller ungdomen en egen socialsekreterare för att få sin röst hörd.
Märkning
Tvångsvård LVM genomförande (lag om vård av missbrukare i vissa fall)
Bedömning och utredning av tvångsvård av individer enligt lag om vård av missbrukare i vissa fall (LVM).
Bedömning och utredning av tvångsvård av individer enligt lag om vård av missbrukare i vissa fall (LVM).
Målgrupp eller situation
Vuxna som p.g.a. skadligt bruk (missbruk) eller beroende av alkohol, narkotika eller flyktiga lösningsmedel har ett vårdbehov som inte kan tillgodoses på annat sätt än genom tvångsvård. För individer 18–20 år gäller lag om vård av unga (LVU) i första hand.
Kunskapsläge
Lag om vård av missbrukare i vissa fall (LVM) och socialtjänstlagen (SoL).
Kompetenskrav
- Kompetens enligt arbetsgivarens beslut för utredning inom socialtjänst.
- Beslut om omhändertagande och ansökan om vård enligt gällande delegationsordning i respektive kommun, vanligen socialnämndens ordförande.
- Förvaltningsrätten fastställer och beslutar om tvångsvård.
- Kompetens enligt arbetsgivarens beslut för läkarbedömning av hälsotillstånd enligt 9 § LVM.
Sammanfattning
Socialtjänsten ska inleda utredning enligt lagen om vård av missbrukare i vissa fall (LVM) om det kommit till kännedom att det kan finnas skäl för tvångsvård. Detta kan vara om en individ till följd av fortgående missbruk utsätter sin hälsa för allvarlig fara och vårdbehovet inte kan tillgodoses på annat sätt.
Baserat på utredningen kan socialtjänsten fatta beslut om att ansöka om tvångsvård för den enskilde hos förvaltningsrätten.
Genomförande
Tvångsvård enligt LVM föregås alltid av att socialtjänsten gör en inledande bedömning och utredning av individens behov och situation. Om individen har behov av tvångsvård ansöker socialnämnden om vård och behandling hos förvaltningsrätten som beslutar om vård enligt LVM. I vissa situationer finns möjlighet för socialtjänsten att ingripa akut och då besluta om omedelbart omhändertagande utan att behöva avvakta förvaltningsrättens beslut.
Kännedom
Socialtjänsten kan få kännedom om att det kan finnas skäl för tvångsvård på olika sätt. Exempelvis om individen redan är aktuell inom socialtjänsten och har en pågående utredning eller insatser, eller genom att information kommit till socialtjänsten från till exempel läkare eller närstående.
Myndigheter som i sin verksamhet regelbundet kommer i kontakt med individer med missbruk och beroende samt läkare är skyldiga att anmälan till socialtjänsten om en individ kan antas vara i behov av tvångsvård till följd av missbruk, se Anmälan enligt 6 § LVM.
Bedömning och utredning
Socialtjänsten ska inleda utredning enligt LVM om det kommit till kännedom att en individ kan antas vara i behov av tvångsvård till följd av missbruk av alkohol, narkotika eller flyktiga lösningsmedel. Under utredningstiden är det viktigt med samverkan mellan olika huvudmän, t ex i form av SIP (individens samtycke krävs).
Förhandsbedömning
Om informationen fås genom en anmälan eller på annat sätt görs först en s.k. förhandsbedömning. En förhandsbedömning är inte en mindre utredning utan en bedömning av om socialtjänsten ska inleda en utredning eller inte utifrån exempelvis inkomna uppgifter i anmälan, tidigare kännedom eller genom kontakt med individen.
Socialtjänsten måste försöka ta kontakt med individen för att kunna ta del av individens syn på anmälan och behov av vård och behandling, och om hen samtycker till vård och behandling. Därefter bedömer socialtjänsten om. utredning ska inledas enligt LVM eller enligt Socialtjänstlagen (se även text “utreda och bedöma behov av insatser för vuxna enligt SoL”) Socialtjänsten kan även bedöma att inte inleda utredning.
Utredning av behov av tvångsvård
Om utredning enligt LVM inleds, samlar handläggaren in information och dokumenterar individens situation. Socialtjänsten fattar beslut om läkarundersökning för bedömning om aktuellt hälsotillstånd (om det inte är uppenbart obehövligt).
I utredningen ska det framgå:
- individens förhållanden; exempelvis aktuell situation, hur länge missbruket pågått, sannolikhet för fortsatt missbruk och konsekvenser av det.
- tidigare och planerade åtgärder; exempelvis vilka tidigare insatser som varit aktuella och vilka effekter de haft
- i vilket LVM-hem intagning kan göras; om möjligt tas kontakt med Statens institutionsstyrelse (SiS) för att undersöka detta
- om intagning på LVM-hem görs; en översiktlig plan över vilken vård som planeras under och efter LVM-vården.
Socialtjänsten har långtgående möjligheter att hämta in information från hälso- och sjukvård och andra myndigheter enligt sekretessbrytande regler i offentlighets- och sekretesslagen.
Utredningen kan avslutas utan åtgärd eller med någon annan åtgärd, till exempel att individen medverkar till frivillig vård eller om annan information om individens pågående missbruk, situation eller bedömning av hälsotillstånd framkommit.
Vid ett omedelbart omhändertagande
När en person är i behov av vård enligt LVM finns i vissa situationer en möjlighet för socialtjänsten att ingripa akut och omedelbart omhänderta personen, utan att behöva avvakta förvaltningsrättens beslut om vård.
Om det är nödvändigt med ett omedelbart omhändertagande är det socialnämndens ordförande (eller motsvarande enligt delegationsordning) som kan fatta ett sådant beslut. Socialtjänsten förbereder
- bedömning och beslut
- underställan till förvaltningsrätten
- ansökan om plats hos Statens institutionsstyrelse (SiS)
- handräckning av Polisen vid behov.
Om socialnämnden fattar beslut om omedelbart omhändertagande ska detta meddelas till förvaltningsrätten utan dröjsmål, förvaltningsrätten ska sedan fastställa beslutet inom fyra dagar.
Efter att beslutet är fastställt ska socialnämndens ansökan om vård vara hos förvaltningsrätten inom sju dagar. I förvaltningsrätten har individen rätt att begära muntlig förhandling, yttra sig och få ett offentligt biträde.
Tvångsvård ska inledas på sjukhus, eller på LVM-hem. Om det inte längre finns skäl för omhändertagande ska nämnden omedelbart fatta beslut om att det genast ska upphöra. Ett sådant beslut får även meddelas av förvaltningsrätten.
Läkares bedömning
På sjukhus gör läkare bedömning av individens hälsotillstånd och skriver ett läkarintyg. Vid behov kan individen läggas in för avgiftning och abstinensbehandling. Socialtjänsten är ansvarig för att hålla kontakt med individen och sjukvården.
Ansökan om vård enligt LVM och fortsatt behandling
Socialtjänsten färdigställer utredningen och socialnämnden ansöker om vård enligt LVM till förvaltningsrätten.
Individen har rätt att ta del av utredningen. Förvaltningsrätten kallar till en muntlig förhandling där individen kan delta tillsammans med ett eventuellt biträde. Efter att förvaltningsrätten har meddelat sitt beslut har individen tre veckor på sig att överklaga domen till kammarrätten. Vården inleds trots överklagan om förvaltningsrätten säger att beslutet ska gälla omedelbart.
Motivera till behandling i annan form
Syftet med vård enligt LVM är att motivera till behandling i annan form. Det kan till exempel vara placering på behandlingshem, i familjehem eller i det egna hemmet med behandling i öppenvård. Vård enligt LVM kan som längst pågå i sex månader men den ska upphöra tidigare om syftet med vården är uppnått. Verksamhetschefen på det aktuella LVM-hemmet beslutar om inskrivning, placering och avslut för vården. Under hela vårdperioden pågår ett motivationsarbete i nära kontakt med individen parallellt och nya bedömningar kan göras regelbundet.
Socialnämnden ska arbeta aktivt för att individen får arbete, utbildning, bostad, stöd och behandling för att varaktigt komma ifrån sitt missbruk efter att vården enligt LVM har upphört. En samordnad individuell plan, SIP ska upprättas om individen behöver insatser från både socialtjänst och hälso- och sjukvård.
Hälso- och sjukvårdens uppgift vid LVM
Anmälningsskyldighet enligt 6 § LVM
En läkare ska genast göra anmälan till socialnämnden, om hen i sin verksamhet kommer i kontakt med någon som kan antas vara i behov av omedelbart omhändertagande och läkaren bedömer att individen inte kan beredas tillfredsställande vård eller behandling genom läkarens egen försorg eller i övrigt inom hälso- och sjukvården.
Läkarintyg enligt 9 § LVM
När utredning enligt LVM har inletts ska socialtjänsten fatta beslut om läkarundersökning av individen (om det inte är uppenbart obehövligt) samt utse läkare för undersökningen. Ibland finns lokala rutiner eller överenskommelser mellan kommun och region som tar upp frågor om läkarintyg enligt LVM. I läkarintyget ska aktuellt hälsotillstånd anges, vilket även innefattar bedömning om individen är i behov av vård enligt lagen om psykiatrisk tvångsvård (LPT). Intyget ska utformas med noggrannhet och omsorg samt vara tydligt utformat.
Om individen vill lämna sjukhuset trots beslut
Om individen är omhändertagen eller vårdas enligt LVM har sjukvården skyldighet att kvarhålla individen. Om individen vill lämna eller redan har lämnat sjukhuset ska verksamhetschefen för enheten omedelbart underrätta socialnämnden eller Statens institutionsstyrelse, SiS. Verksamhetschefen ska ta beslut om att individen ska förhindras att lämna sjukhuset under den tid som behövs för att säkerställa att individen kan föras över till ett LVM-hem. Socialtjänsten eller SiS begär transport från sjukhuset hos Nationella transportenheten som utför transporten.
Handräckning
Polishandräckning får begäras för att föra den enskilde till en beslutad läkarundersökning, till LVM-hem eller till sjukhus. Handräckning får också begäras av SiS för att efterforska, hämta eller förflytta någon som ska tas in i LVM-hem eller som vårdas där med stöd av LVM. Handräckning får dock endast begäras om det på grund av särskilda omständigheter kan befaras att åtgärden inte kan utföras utan att vissa särskilda befogenheter behöver användas. Det är därför viktigt att begäran om handräckning föregås av noggranna överväganden och inte görs slentrianmässigt. Om det inte finns behov av vålds- eller tvångsanvändning vid transporten ska den myndighet där personen är placerad själv utföra transporten.
Uppföljning
På individnivå är det ansvarig socialsekreterare som följer upp vården och samarbetar med LVM-hemmet angående planering för annan behandling.
Statens institutionsstyrelse, SiS, följer upp placeringar enligt LVM varje år.
Material
Lagen om vård av missbrukare i vissa fall (1988:87)
LVM - Handbok för socialtjänsten, Socialstyrelsen (pdf, ny flik)
LVM i hälso- och sjukvården, Socialstyrelsen (pdf, ny flik)
Handläggning och dokumentation inom socialtjänsten, Socialstyrelsen (pdf, ny flik)
Märkning
Uppföljningssamtal efter tvångsåtgärd
Syftet med uppföljningssamtalet är att individen ska få delge sina upplevelser av tvångsåtgärden för att lindra eventuellt trauma.
Syftet med uppföljningssamtalet är att individen ska få delge sina upplevelser av tvångsåtgärden för att lindra eventuellt trauma.
Målgrupp eller situation
Individer som har utsatts för tvångsåtgärder inom psykiatrisk slutenvård.
Kunskapsläge
Insatsen är lagstadgad.
Sammanfattning
Att ha utsatts för en tvångsåtgärd är ofta en mycket svår upplevelse för individen och riskerar att göra skada och att individen förlorar förtroende för vården. Individen ska efter tvångsåtgärd erbjudas ett uppföljningssamtal enligt lag (18 a § LPT).
Genomförande
Fråga om individens upplevelse av situationen och händelseförloppet.
- Om inte individen själv berättar är det bra att ställa frågor om upplevelsen (se exempel nedan).
- Om individen efterfrågar kan personalens upplevelse av situationen och händelseförloppet återges. Syftet med samtalet är dock att individen ska få dela sina upplevelser.
Exempel på frågor
- Försökte du tala om för personalen att du behövde stöd eller hjälp innan tvångsåtgärden genomfördes?
- Vad tänker du att personalen kunde ha gjort annorlunda för att undvika tvångsåtgärden?
- Tänker du att du kunde gjort något annorlunda för att undvika tvångsåtgärden?
- Hur upplevde du tvångsåtgärden?
- Hur upplevde du att personalen behandlade dig vid genomförandet av tvångsåtgärden?
- Fick du information av personalen om varför tvångsåtgärden genomfördes och vad den innebar?
- Var du införstådd med vad tvångsåtgärden innebar och varför den genomfördes?
- Upplevde du smärtor eller obehag vid genomförandet av tvångsåtgärden?
- Upplever du att tvångsåtgärden har kränkt dig och isåfall på vilket sätt?
Märkning
Integrerad behandlingsmetod vid samsjuklighet
Individer med samtidiga psykiatriska tillstånd kan behöva flera behandlingar i kombination.
Individer med samtidiga psykiatriska tillstånd kan behöva flera behandlingar i kombination.
Målgrupp eller situation
Individer med psykiatrisk samsjuklighet: ett missbruk (skadligt bruk) eller beroende av alkohol och narkotika, och ett eller flera andra psykiatriska tillstånd.
Kunskapsläge
Socialstyrelsens nationella riktlinjer (NR) anger att individer med missbruk eller beroende av alkohol och narkotika och
- samtidigt svår psykisk sjukdom bör erbjudas integrerad behandling, KBT och MI (prioritet 3)
- PTSD kan erbjudas integrerad behandling, KBT (prioritet 5).
Socialstyrelsens nationella riktlinjer anger att individer med missbruk eller beroende av alkohol och
- samtidigt depression kan erbjudas integrerad behandling, KBT och MI (prioritet 6).
Sammanfattning
Integrerade behandlingsmetoder kan bestå av både psykologiska och psykosociala behandlingsinslag. De riktar sig till individer med samsjuklighet och fokuserar på missbruket (skadligt bruk) eller beroendet och andra psykiatriska tillstånd samtidigt.
Genomförande
Vid samsjuklighet interagerar de olika tillstånden med varandra, något som kan leda till sämre förlopp och sämre följsamhet i behandling. Innan en integrerad behandling inleds genomförs en noggrann kartläggning och utredning för att ta reda på vilka problem individen behöver behandling för.
Depression, ångestsyndrom, personlighetssyndrom, adhd, bipolär sjukdom och schizofreni är exempel på diagnoser som är vanliga i kombination med missbruk (skadligt bruk) eller beroende.
De integrerade behandlingsmetoder som är prioriterade enligt Socialstyrelsens nationella riktlinjer består av KBT eller KBT i kombination med motiverande samtal. Se även Case management i integrerade eller samverkande team.
Nya integrerade behandlingsmetoder
De senaste åren har det utvecklats flera integrerade psykologiska behandlingsmetoder för gruppen med samsjuklighet. Vanligtvis består metoderna av en KBT-bas med tillägg av någon psykosocial metod som till exempel återfallsprevention eller motiverande samtal, MI. Två exempel på behandlingar är Cope och DBT-baserad färdighetsträning i grupp. Ingen av dessa metoder har hög evidens eftersom de inte har forskats på i tillräckligt hög utsträckning, men de har visat sig vara kliniskt användbara.
Cope
Metoden Cope utgår från traumabehandlingen Prolonged exposure (PE) som är KBT-baserad. PE används för individer med PTSD (posttraumatiskt stressyndrom) och innehåller två grundelement, att exponera individen för traumat genom att hen får berätta om det upprepade gånger, och att exponera individen för aktiviteter som har undvikits på grund av traumat. Genom att lägga till återfallsprevention som en likvärdig del av behandlingen har metoden Cope utvecklats. Den har med framgång använts på individer med samsjuklighet.
DBT-baserad färdighetsträning i grupp
Metoden används för individer med adhd och skadligt bruk (missbruk) eller beroende. Den bygger på dialektisk beteendeterapi (DBT) som har anpassats till adhd-problematiken och utökats med inslag av återfallsprevention, nätverksstöd och utbildning om skadligt bruk och beroende. Exempel på adhd-inriktade delar av behandlingen är medveten närvaro och färdighetsträning i känsloreglering, impulskontroll, planering och organisation.
Integrerad behandling av unga
Samsjukligheten hos ungdomar som har ett skadligt bruk (missbruk) är hög och därför är integrerade behandlingsmetoder effektiva. Behandlingarna måste också anpassas efter de kognitiva och sociala förutsättningar som gäller generellt under ungdomsåren.
Det sociala nätverket är särskilt viktigt och behöver involveras i behandlingen. Det gäller till exempel familjen, kompisarna och skolan. Motivationshöjande behandling (MET) och Community reinforcement approach (CRA) är exempel behandlingar som har manualer anpassade för ungdomar.
Uppföljning
För respektive tillstånd och behandling finns rekommenderade utfallsmått, utvärderingsinstrument och skattningsskalor.
Se också Systematisk uppföljning på individnivå.
Märkning
Delaktighet i vård; stöd och omsorg
Insatser ska utgå från individens kompetens kring det egna tillståndet och de individuella förutsättningarna och behoven.
Insatser ska utgå från individens kompetens kring det egna tillståndet och de individuella förutsättningarna och behoven.
Målgrupp eller situation
Individer som får insatser från socialtjänsten och/eller hälso- och sjukvården.
Kunskapsläge
Att vara delaktig i sin vård och i beslut om insatser är en rättighet reglerad i hälso- och sjukvårdslagen, socialtjänstlagen, patientlagen och lagen om stöd och service till vissa funktionshindrade.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Varje individ är expert på sina egna resurser och svårigheter, och så långt det är möjligt ska hen göras delaktig i sin vård och behandling. För att få möjlighet att uttrycka sina synpunkter och önskemål, och öka känslan av egenmakt är det nödvändigt att individen involveras både i utredning och behandling och när beslut tas.
Genomförande
Varje individ är expert på sina egna resurser och svårigheter. Därför är det nödvändigt att involvera individen både i utredningsskedet och vid beslutsfattandet.
Information till individen
För att tillgodose individens rätt till delaktighet bör hen få individuellt utformad information om sin problematik, utredning och möjliga åtgärder. Anpassa informationen efter individens kognitiva funktion, till exempel genom att ge den
- både muntligt och skriftligt
- skriftligt inför det första mötet
- vid flera tillfällen
- på ett vardagligt och lättfattligt språk.
Individen bör få information om
- den aktuella verksamheten
- möjliga behandlingar och insatser
- sina rättigheter och skyldigheter
- vad som kommer att hända
- vilka krav som kommer att ställas.
Personligt ombud
Individen kan också få stöd i att ta tillvara på sina intressen och stärka sin förmåga till inflytande genom ett personligt ombud.
Planera insatser tillsammans med individen
Upprätta planerna för vård- och stödinsatser tillsammans med individen och stäm av att ni är överens om vad som ska göras. Planer som används som stöd är:
- samordnad individuell plan, SIP för insatser som ges av både hälso- och sjukvård och socialtjänst
- vårdplan för insatser från hälso- och sjukvården
- genomförandeplan för insatser från socialtjänsten.
Metoden Delat beslutsfattande
Metoden kan beskrivas som en process med följande innehåll:
- uppmärksamma att ett beslut behöver göras
- beskriv och tydliggör deltagarnas roller och ansvar
- presentera behandlingsalternativ
- informera om nytta och riskförhållanden med de olika alternativen
- undersök patientens förståelse, värderingar och förväntningar
- identifiera deltagarnas preferenser
- diskussion
- fatta ett beslut som alla personer samtycker till
- planera uppföljning.
Metodens huvudprinciper:
- Individen ska vara aktivt deltagande i sin behandling
- Patienten kan bidra med nödvändig information till vården och omsorgen
- Målet är att alltid fatta gemensamma beslut
- Individen är en jämlik part och man arbetar tillsammans.
Den professionell behandlarens uppgifter:
Behandlaren ska
- stödja patientens egen återhämtning
- vara konsult mer än expert
- bidra med den information som patienten behöver för att kunna fatta ett beslut
- förmedla för- och nackdelar med olika behandlingsalternativ
- värdera patientens kunskap lika högt som sin egen
- stödja patienten genom processen
- involvera patientens nätverk.
Barns delaktighet i beslut – ett praktiskt stöd
De här samtalsfrågorna om barnkonventionen kan användas som utgångspunkt vid till exempel ett SIP-möte, i behandlingskonferens eller andra möten där beslut tas som rör barns psykiska hälsa.
Artikel 6
Barnet har rätt till liv och utveckling. Sätt barnet i centrum och fundera, ur barnets perspektiv, på vad barnet behöver för att utvecklas. Barnkonventionen har en helhetssyn på barnets utveckling. Barnrättskommittén talar om en fysisk, psykisk, social, andlig och moralisk utveckling. Dessa delar samspelar och behövs för en fullgod utveckling.
Fråga er: Vad behöver barnet för att utvecklas ur ett helhetsperspektiv? Hur kan vi behöva samverka, intern eller externt, för att fatta beslut för barnets bästa?
Artikel 2 och artikel 23
Alla barn ska ges likvärdiga villkor i våra verksamheter. Här bör man ställa sig frågan om det finns barn som riskerar att diskrimineras på grund av till exempel ålder, etnisk tillhörighet, socioekonomisk bakgrund, religion eller annan trosuppfattning. Barnkonventionen lyfter särskilt vikten av att barn med en funktionsnedsättning inte diskrimineras.
Fråga er: Finns det några diskriminerande faktorer som försvårar barnets rätt till en god hälsa och utveckling? Hur kan vi agera för att motverka diskriminering?
Artikel 12
Barnet har rätt att uttrycka sina åsikter och att få dessa beaktade. Barnets eget perspektiv är nödvändigt för att vi ska kunna uttala oss om barnets bästa. Tänk på att förbereda barnet med den information som krävs för ett meningsfullt inflytande.
Fråga er: Vad vet vi om barnets egna synpunkter om sin situation eller vilka insatser som kan behövas? Om vi inte har inhämtat barnets synpunkter redan, hur kan vi göra detta?
Artikel 3
Vi är skyldiga att bedöma vad som är bäst för barnet, med stöd i till exempel forskning, erfarenhet, lagstiftning, konventionens rättigheter och barnets egna åsikter. Det som är bäst för barnet ska väga lite tyngre än andra intressen, om det finns sådana.
Fråga er: Vad bedömer vi är barnets bästa i den aktuella situationen? Hur kan vi fatta ett beslut som går i linje med barnets bästa?
Uppföljning
Ett sätt att säkerställa delaktighet är att i en individuell plan dokumentera de mål och metoder som överenskommits. Planen kan sedan ligga till grund för uppföljning av målen och de eventuella insatserna.
Märkning
Information till individ och närstående
Individen ska få information om sitt tillstånd, behandlingsalternativ och samhällsstöd, anpassad efter sina förutsättningar och behov.
Individen ska få information om sitt tillstånd, behandlingsalternativ och samhällsstöd, anpassad efter sina förutsättningar och behov.
Målgrupp eller situation
Individer som är i behov av insatser från hälso- och sjukvård och/eller socialtjänst.
Kunskapsläge
En individanpassad vård innebär att vården och omsorgen ska ges med respekt för individens specifika behov, förväntningar och integritet, och att individen ska ges möjlighet att vara delaktig. Enligt patientlagen ska varje patient därför få individuellt anpassad information om bland annat sitt hälsotillstånd, vilka metoder för undersökning, vård och behandling som står till buds, sina möjligheter att välja vårdgivare samt om vårdgarantin.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Att öka individens kunskap och inflytande över beslut rörande sin behandling och stödinsatser och därigenom främja återhämtning. Att säkerställa individens lagstadgade rätt till delaktighet, självbestämmande och integritet.
Att ge individen information utifrån språkliga, känslomässiga och kognitiva förutsättningar.
Genomförande
Informationen som ges ska förse individen med den kunskap som behövs för att kunna ta ställning, vara delaktig och ta tillvara sina intressen. Delaktigheten rör såväl val av behandling och insatser som delaktighet i genomförandet av behandling och insatser. Individen har, oberoende tillstånd, funktionsnedsättning eller språksvårighet laglig rätt att få information och att få den anpassad efter sina individuella förutsättningar. Rättigheten styrks i lagstiftning och uttrycks i såväl hälso-och sjukvårdslagen, socialtjänstlagen och patientlagen.
Individen har rätt att få kunskap om:
- Sitt hälsotillstånd
- Vilka behandlingar, hjälpmedel och stödinsatser som finns
- Vad som praktiskt kommer att göras, när det ska göras och vad individen kan förvänta sig av vem?
- Vad insatsen ska leda till för individen?
- Vad som förväntas av individen själv under tiden som insatsen ges?
- Möjliga effekter av insatsen, både negativa och positiva
Anpassa informationen efter individens förutsättningar och behov
Den enskildes tillstånd kan innebära att hens förmåga att ta till sig, komma ihåg och bearbeta information är begränsad. Svårigheterna kan vara olika stora i olika perioder, och kan variera från ett möte till ett annat. Som stöd kan den här checklistan användas:
- Fråga vad individen vet innan du ger information.
- Ge lite information i taget och komplettera gärna med bilder.
- Sammanfatta ofta och repetera.
- Ge gärna skriftlig information och/eller hänvisa till webbsidor, böcker, filmer.
- Sortera bort onödig information och uttala det underförstådda.
- Undvik ”småprat” och håll fokus på det som informationen gäller
- Ge informationen på enkel svenska eller på annat språk för de som inte har svenska som sitt förstaspråk. Skriftlig information ska helst vara i Klartext eller Lättläst.
- Var uppmärksam på hur informationen tas emot och förstås. Ställ gärna frågor efter mötet och vid nästkommande möte.
- Följ upp och ge vid behov ytterligare information eller samma information igen
Informera på flera sätt
Individer med nedsatt kognitiv funktion kan ha en god verbal förmåga men ändå ha bekymmer med att tolka och komma ihåg information. För att öka förutsättningarna för förståelse kan den muntliga informationen behöva kompletteras med:
- Kognitivt stöd
- Sammanfattande skriftlig information
- Information med bilder
- Påminnelser, tex via sms eller larm i mobilen, inför möten mm
- Psykopedagogisk utbildning
När syftet med informationen är att ge fördjupad kunskap, förståelse och färdigheter, krävs ofta en mer omfattande utbildningsinsats. Psykopedagogisk utbildning ger b.la. kunskap om sjukdomen och hur den påverkar den enskildes livssituation och relationerna inom familjen.
- Språkligt stöd
För individer som inte har svenska som hemspråk krävs ofta extra förberedelse inför möten. Informationen kan behöva:
- Översättas
- Skrivas om till lättläst svenska
- Förmedlas med hjälp av tolk
- Informationsbroschyrer och webbsidor
Informationsbroschyrer och hänvisning till webbsidor ger individen och närstående möjlighet att hämta in ytterligare information i sin egen takt.
Uppföljning
Via brukarundersökningar, enskilda synpunkter och klagomål, patientenkäter PaN etc.
Material
Psykisk hälsa – ett gemensamt ansvar, rapport Vårdanalys (pdf, ny flik)
Din skyldighet att informera och göra patienten delaktig – Handbok, Socialstyrelsen (pdf, ny flik)
Märkning
Samarbete med närstående
Samarbete med individens närstående främjar individens återhämtning. Att närstående får kunskap och stöd kan också ge ett förbättrat känsloklimat kring individen.
Samarbete med individens närstående främjar individens återhämtning. Att närstående får kunskap och stöd kan också ge ett förbättrat känsloklimat kring individen.
Målgrupp eller situation
Individer vars tillstånd även påverkar närstående. Exempelvis när en individ riskerar att förlora kontakten med sina närstående på grund av hög påfrestning.
Kunskapsläge
Socialtjänst ska enligt lag erbjuda stöd för att underlätta för individer som vårdar en långvarigt sjuk närstående, eller stödjer en närstående med funktionshinder (5 kap. 10 §). Flera riktlinjer tydliggör att vård och omsorg bör samarbeta med närstående. Insatsen bedöms vara förenlig med god vård utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Samarbetet med närstående kan genomföras av alla verksamheter.
Sammanfattning
Utöver att närstående ofta påverkas av individens tillstånd har de en viktig roll i individens liv och kan bidra med kunskap till personalen. Insatsen kan genomföras av alla verksamheter och innebär att med individens samtycke se närstående som en resurs som kan vara involverade under den tid som individen är i behov av vård och stöd. Det kan också innebära att erbjuda information och insatser till individen och hens närstående tillsammans. Om det inte är möjligt går det att erbjuda samarbete som en insats till närstående individuellt.
Genomförande
Ett gott stöd för närstående kan bland annat innebära att få
- vetskap om att den närstående får den hjälp och det stöd hen behöver
- information eller utbildning om individens tillstånd, symtom, behandlingsmetoder och prognos
- hjälp med att förhålla sig till situationen och bli trygga i hur de kan hjälpa och stödja individen.
Samarbetet med närstående kan genomföras av alla verksamheter och arbetet innebär att personalen:
- Inhämtar samtycke för att kunna lämna information till närstående från individen och skriver in det i journalen.
- Berättar för individen att ett samarbete mellan vård, omsorg och närstående ger goda resultat.
- Gör en nätverkskarta tillsammans med individen för att identifiera vilka närstående som är viktiga och kan vara lämpliga att bjuda in.
- Förklarar för individen att det är betydelsefullt att samarbeta med de närstående som är viktiga för dem. Inled med att fråga vilka individen vill att ni ska kontakta.
- Ser närstående som en resurs som kan vara ett viktigt stöd och bidra med information om individens behov.
Sekretess
För att kunna lämna ut sekretessbelagda uppgifter till närstående krävs samtycke från individen. Samtycket ska inhämtas av den som ansvarar för vården och dokumenteras i journalen. Sekretessen gäller även sådant som individ och närstående har berättat för personalen.
Sekretess är inte ett hinder för att ändå samarbeta med närstående. Personalen kan alltid träffa närstående och ge allmän information och individuellt stöd utan att lämna ut uppgifter om individen om hen inte lämnat samtycke.
När det gäller minderåriga finns ingen bestämd åldersgräns när föräldrarnas möjligheter att råda över sekretesskyddade uppgifter minskar utan hänsyn måste tas till det enskilda barnets ålder, mognad och utveckling i övrigt.
Samarbete och stöd
En förutsättning för att involvera närstående i beslut och planering av vård och insatser är att alla inblandade har tillräckliga kunskaper om tillståndet. Ibland kan det finnas problem som försvårar individens återhämtning. Det kan till exempel handla om skuldkänslor, olösta konflikter eller direkt våld. I sådana situationer är det särskilt angeläget att erbjuda närstående stöd och uppmärksamma eventuella barns behov av stöd och insatser.
Involvera närstående
Närstående kan ha mycket kunskap om individens behov av stöd. De kan också bidra med information om hur individen har mått och reagerat på händelser tidigare i livet. Till exempel vad som har triggat försämring eller återfall. Om det är möjligt bör de involveras i Återfallspreventionen och arbetet med att upprätta en eventuell Krisplan.
Information och kunskap
Tänk på att individer med nedsatt kognitiv funktion kan ha en god verbal förmåga men samtidigt ha svårigheter med att tolka och komma ihåg information. För att öka förutsättningarna för förståelse kan den muntliga informationen behöva kompletteras med skriftlig information och upprepas vid flera tillfällen. Informationsbroschyrer och hänvisningar till webbsidor ger individen och närstående möjlighet att hämta in information i sin egen takt och vid flera tillfällen. Erbjud information till individ och närstående tillsammans. Om detta inte är möjligt kan närstående informeras separat.
Samtalsstöd
Anhöriga kan ha behov av hjälp med hur de ska bemöta och stödja sin närstående. Många tillstånd innebär också en stor påfrestning på omgivningen. Risken finns att individen drar sig undan och isolerar sig eller att närstående tar på sig för stort ansvar. Med ökad kunskap om tillståndet kan stressen och oron hos närstående minska. Ett högt känslotryck, det vill säga att individen kan påverkas negativt av närståendes oro, är mycket vanligt bland närstående till individer med psykisk ohälsa. Det kan bland annat yttra sig i:
- Kritik eller fientlighet genom att visa ogillande för något som individen gör.
- Känslomässigt överengagemang genom att överbeskydda och ge uttryck för att individen har liten förmåga att klara sig själv.
- Överidentifikation genom att anse sig känna sin närståendes känslor och önskningar.
- Extrem självuppoffring genom att försumma sig själv och sina egna behov.
Att känna sig kritiserad eller fientligt bemött kan leda till ökad stress hos individen och bidra till försämring och återinsjuknande. Psykopedagogisk utbildning till närstående minskar risken för ett högt känslotryck. Att som närstående få träffa andra med liknande erfarenheter och prata om sin situation kan också vara ett stöd. Närstående kan exempelvis erbjudas att delta i föräldragrupper eller att medverka i behandlingsprogram vid missbruksproblem. Patient- och anhörigföreningar erbjuder också ofta stöd till närstående i olika form.
Psykopedagogik
När syftet med informationen är att ge fördjupad kunskap, förståelse och färdigheter krävs ofta en mer omfattande utbildningsinsats. Psykopedagogik ger bland annat kunskap om sjukdomen och hur den påverkar individens livssituation och relationerna inom familjen. Målet med psykopedagogisk utbildning är att individen och närstående ska få bättre förutsättningar att vara delaktiga i planering och beslut rörande behandlingen och stödet.
Målet är att den ökade kunskapen ska leda till att sjukdomen bli mer begriplig och hanterbar och därigenom förhoppningsvis öka individens känsla av egenmakt och framtidshopp.
Det kan till exempel göras genom Ett självständigt liv, Illness management and recovery och Case management.
Närstående till individer med missbruk eller beroende
Vuxna närstående till individer med skadligt bruk (missbruk) eller beroende av alkohol, narkotika eller spelberoende bör enligt Socialstyrelsens nationella riktlinjer erbjudas insatserna
- Al-anon- och Nar-anon-inspirerade stödprogram för närstående
- Coping Skills training, CST
- Community reinforcement and family training, CRAFT.
Material
NSPH:s Handboken för anhörigkonsulenter (pdf, ny flik)
Vem hjälper den som hjälper. En film om att se anhöriga som en resurs inom vården, NSPH
RSMH, Riksförbundet för social och mental hälsa
NSPH, Nationell samverkan för psykisk hälsa, bland annat anhörigprojektet
Märkning
Gott bemötande
Gott bemötande som är respektfullt och empatiskt gör skillnad för individens återhämtning och förbättrar möjligheten till goda behandlingsresultat.
Gott bemötande som är respektfullt och empatiskt gör skillnad för individens återhämtning och förbättrar möjligheten till goda behandlingsresultat.
Sammanfattning
Personalens förhållningssätt kan få en avgörande betydelse för individens möjlighet till delaktighet och återhämtning. Förtroende och tillit skapar förutsättningar för bättre resultat oavsett vilken insats det handlar om.
Arbeta aktivt för att skapa en god relation till individen genom att
- bemöta med respekt, empati och lyhördhet
- ge adekvat information som är anpassad efter individens förutsättningar och behov
- förmedla hopp
- säkerställa att individens egen kompetens tas till vara.
Genomförande
Vad som upplevs som ett gott bemötande varierar, men grundläggande för goda relationer är att visa respekt och intresse för personens situation. Lyssna utan att döma och ställ hellre frågor istället för att leverera egna färdiga svar.
Genom ett gott bemötande går det att skapa tillit och trygghet. Det handlar om att visa personlig omsorg, agera utifrån kunskap och erfarenhet, respektera individens autonomi och integritet samt inta ett professionellt och medmänskligt förhållningssätt.
Två experter möts på lika villkor – personalen är expert på det kliniska och individen är expert på sig själv. Det centrala i varje möte är att ge individens unika berättelse utrymme för att kunna lyssna och agera på den.
Gott bemötande i missbruksvården
Ett gott bemötande är särskilt angeläget i missbruksvården eftersom bara en av fem med missbruk söker vård för missbruksproblem. Bemötandet spelar också roll för att förbättra utfallet. Det är vanligt att individer med skadligt bruk (missbruk) eller beroende har bristande självtillit och därmed är känsliga för att inte lyckas med att förändra sitt missbruksbeteende. Vissa tillstånd innebär att individen kan genomgå en beteendeförändring, vilket ställer särskilda krav på ett gott bemötande.
Effekter av ett gott bemötande
Ett gott bemötande kan
- ge individen en mer individanpassad vård, stöd och behandling
- göra individen mer delaktig
- skapa en allians mellan personalen och individen
- utveckla kultur- och arbetsmiljön i verksamheten
- förbättra behandlingsresultatet.
En god allians kan ha en avgörande betydelse
För individer med missbruks- och beroendeproblematik innebär ett gott bemötande att i mötet med personalen bygga en relation, allians, som kan vara av avgörande betydelse för individens väg till drogfrihet.
En god allians mellan individen och behandlaren har visat sig påverka individens vilja att ta emot vård, stöd och behandling positivt. Det har också visat sig att en svag allians ökar risken för att individen ska avsluta behandlingen i förtid.
Syftet med alliansen är att skapa en relation mellan individen och personalen. I relationen ska personalen stödja individen i arbetet att följa erbjuden vård, stöd eller behandling. Personalen ska också stödja individen i att stärka sin hälsa och ta hänsyn till hens livsmål.
Delar i ett gott bemötande
Attityd
- Acceptera individen precis som hen är och gör ingen moralisk värdering av situationen.
- Visa medkänsla.
Verbalt förhållningssätt
- Lyssna utan att avbryta.
- Det är okej att ha långa pauser – ha tålamod.
- Försök att återkommande sammanfatta vad individen har sagt så att det blir tydligt att du har förstått.
- Sammanfatta fakta och känslor.
Kroppsspråk
- Var uppmärksam på vad som sägs och hur det sägs.
- Håll en bekväm ögonkontakt.
- Sitt vid sidan om individen med en öppen kroppshållning.
- Ge reaktion på det individen säger, t.ex. genom att nicka eller upprepa det sista hen sa.
- Tänk på hur du står (t.ex. inte ha armarna i kors) eller sitt stilla.
Material
Bemötande i hälso- och sjukvård, Kunskapsguiden
Bemötande i socialtjänsten, Kunskapsguiden
Att mötas i hälso- och sjukvård – Ett utbildningsmaterial för reflektion om bemötande och jämlika villkor, Socialstyrelsen (pdf, ny flik)
Om bemötandet av psykiskt sjuka och närstående för personal i vård och omsorg, PsykE bas (pdf, ny flik)
Bemötandeutbildningar, Riksförbundet för Social och Mental Hälsa (RSMH)
Det vi inte ser, utbildningsmaterial, Socialstyrelsen
Att mötas i hälso- och sjukvård, Socialstyrelsen
Märkning
Genomförandeplan
Genomförandeplan beskriver hur beviljade insatser ska verkställas utifrån individens önskemål och behov.
Genomförandeplan beskriver hur beviljade insatser ska verkställas utifrån individens önskemål och behov.
Målgrupp eller situation
Individer som är beviljade insatser från socialtjänsten, när insatserna har börjat verkställas.
Kunskapsläge
Beslut om stödinsatser, vård och behandling för en enskild individ ska dokumenteras enligt socialtjänstlagen (11 kap. 5-6 §). Socialstyrelsen har föreskrifter som ska följas vid handläggning och dokumentation (SOSFS 2014:5).
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
En genomförandeplan ska skapa en tydlig struktur för hur en insats ska genomföras. Genomförandeplanen finns för att säkerställa att insatserna utformas utifrån individens behov och önskemål samt att insatserna följs upp och utvärderas.
Det innebär att, utifrån biståndsbeslutet, i samråd med individen
- upprätta en plan för hur insatsen ska genomföras
- dokumentera planerade aktiviteter
- lista uppsatta mål och delmål
- följa upp och utvärdera insatserna.
Genomförande
Genomförandeplanen ska utgå från uppdraget till utföraren eller en eventuell vårdplan. När planen utgår från individens önskemål och behov ökar förutsättningarna för att besluten blir gemensamma och att individen fortsätter att ha inflytande över sitt stöd.
För att tydliggöra delaktigheten är det bra att skriva ned och särskilja vad som är individens perspektiv, önskemål och behov och vad som har framförts av till exempel personal, god man eller närstående. Om individen själv inte har uttryckt sina önskemål bör det framgå hur personalen har gått tillväga för att fånga upp individens intressen och mål.
Samordna insatser vid behov
Om individen får insatser från socialtjänsten och hälso- och sjukvården ska en samordnad individuell plan, SIP, upprättas om det bedöms behövas för att individen ska få sina behov tillgodosedda och om individen inte motsätter sig det.
Genomförandeplanens delar
Av genomförandeplanen bör det bland annat framgå:
- Vilket eller vilka mål som gäller, enligt de beslut som individen fått.
- Om insatsen innehåller en eller flera aktiviteter och vad målen för varje aktivitet är
- Vem som är ansvarig för att genomföra aktiviteter.
- Hur en insats ska genomföras i praktiken.
- Hur utföraren ska samverka med till exempel handläggare, socialsekreterare, hälso- och sjukvården, skolan eller Arbetsförmedlingen.
- När och hur insatsen som helhet eller olika aktiviteter som ingår i insatsen ska följas upp
- Om individen har deltagit i planeringen och i så fall vilken hänsyn som har tagits till hens synpunkter och önskemål.
- Vilka andra personer som deltagit i upprättandet av genomförandeplanen
- När planen har fastställts.
- När och hur planen ska följas upp.
Det är avgörande att alla är överens om innehållet och att eventuella missförstånd blir utredda.
Förtydliga vilka som får ta del av genomförandeplanen
I samband med att genomförandeplanen upprättas ska man ta upp vilka individer som ska få ta del av den. Det handlar om att respektera individens integritet och bör återkomma varje gång planen följs upp.
Målen i genomförandeplanen
Målen med de insatser som finns med i genomförandeplanen ska utformas individuellt. De ska bygga vidare på de mål som har fastställts i utredning och beslut.
Målen i genomförandeplanen bör ha en tydlig koppling till individens vardagssituation och uttrycka vad som är önskvärt och realistiskt att uppnå. Det kan till exempel handla om att klara sin försörjning, klara ett självständigt boende eller skapa och upprätthålla sociala kontakter.
Om individen inte vill ha en genomförandeplan
Det händer att individer som har fått insatser inte vill ha en genomförandeplan. Börja i så fall med att förklara varför planen görs och ge konkreta exempel på hur den gör nytta. Om individen fortfarande motsätter sig planen behöver uppgifterna ändå dokumenteras enligt föreskrifterna. Oavsett skälet till att en individ eller hens legala företrädare tackar nej till en genomförandeplan är det viktigt att som personal försöka förstå varför. När det står klart blir det ofta lättare att återkomma till frågan och på nytt förklara syftet med genomförandeplanen.
Uppföljning
Genomförandeplanen ska hållas aktuell och revideras regelbundet och vid förändrade behov i samråd med individen. Om individens behov av stöd har ökat eller minskat ska det återkopplas till handläggaren.
Uppföljningsfrågor
Av dokumentationen vid uppföljning bör det framgå:
- När och på vilket sätt insatsen har följts upp.
- Hur individen uppfattar insatsen i förhållande till sina behov och önskemål.
- Om det har använts standardiserade bedömningsmetoder som en del i uppföljningen och i så fall vilken eller vilka.
- Vilken bedömning som har gjorts om insatsen har genomförts enligt individens beslut och gällande författningar.
- Vilken bedömning som har gjort av individens situation.
- Om några behov av åtgärder har identifierats genom uppföljningen.
Exempel på frågor att ställa vid uppföljning:
- Har det gått som vi planerat?
- Har du kommit närmare eller nått dina mål eller delmål?
- Har vi som personal respekterat dina önskemål om hur du vill ha stödet utfört?
- Har alla inblandade tagit sitt ansvar och genomfört överenskomna åtgärder?
- Har något förändrats i din situation?
Material
Handläggning och dokumentation inom socialtjänsten, handbok, Socialstyrelsen (pdf, ny flik)
Delaktighet och inflytande i arbetet med genomförandeplaner, Socialstyrelsen (pdf, ny flik)
Personakt inom socialtjänsten, Socialstyrelsen
Journal inom socialtjänsten, Socialstyrelsen
Märkning
Vårdplanering
Alla som är involverade i individens vård ska gemensamt arbeta mot samma mål och genomföra de insatser som beslutats, och därmed skapa en säker vård.
Alla som är involverade i individens vård ska gemensamt arbeta mot samma mål och genomföra de insatser som beslutats, och därmed skapa en säker vård.
Målgrupp eller situation
Individer som har behov av ytterligare kontakt utöver engångsinsats.
Kunskapsläge
Att göra en plan för vården för en individ är lagstadgad enligt hälso- och sjukvårdslagen.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Den individuella planens syfte är att ge en samlad bild av individens behov, mål och de insatser som planeras. Vårdplanen ska
- säkerställa individens inflytande och delaktighet i planeringen och genomförandet av vården
- tydliggöra behov av samverkan mellan berörda aktörer
- stärka informationen till individen och de närstående
- tydliggöra för alla inblandade vad som ska göras, när och av vem.
Genomförande
Vårdplanen ska upprättas snarast efter att individen kommit in till en vårdinrättning. Med snarast menas inom timmar efter ankomst till vårdavdelning inom akutsjukvård, och inom ett dygn eller två efter ankomst till sjukhem. Vid besök i öppenvården som inte är en engångsinsats upprättas vårdplanen direkt i samråd med individen. Vårdplanen är tvärprofessionell och prospektiv, vilket innebär att alla yrkesgrupper som har journalföringsplikt tillför och ansvarar för sin del i den gemensamma vårdplanen. Tillämpa delat beslutsfattande för att öka möjligheten till aktivt deltagande.
När ska en vårdplan upprättas?
En vårdplan ska upprättas när fortsatt kontakt planeras efter den initiala bedömningen. Den ska upprättas snarast, om möjligt vid första besöket respektive under första vårddygnet. Den första planen som upprättas kan vara kortfattad. När det finns underlag för att komplettera planeringen ska en ny vårdplan upprättas.
Vårdplaner används i både öppen- och slutenvård när samordning med kommunen inte ingår i den individuella planeringen.
Generellt gäller att en ny vårdplan ska upprättas när behov finns, dock minst en gång per år. Detta gäller även vid mycket glesa kontakter.
Vid inskrivning respektive utskrivning från slutenvård förändras förutsättningarna för vården och en ny, uppdaterad, plan ska upprättas. Motsvarande gäller vid överföring mellan enheter i öppenvård.
Vårdplanens innehåll
Exempel på vad en vårdplan kan innehålla:
- kontaktuppgifter till läkare, fast vårdkontakt samt andra viktiga personer
- tider för återbesök samt vilka undersökningar och behandlingar som ska göras
- stöd, råd och åtgärder under behandling och rehabilitering
- individens behov och önskemål
- vad som är individens eget ansvar
- uppföljning av vårdplan.
Vårdplanen bör innehålla:
- Diagnoser enligt ICD-10 och omvårdnadsdiagnoser.
- Aktuella problem: beskrivning av funktion och begränsningar och hälsa.
- Målen för insatserna och vården som ges.
Målen ska formuleras som ett förväntat resultat, det vill säga hur individens status ska se ut när målet är nått. Mål ska formuleras så att de går att utvärdera, de ska så långt som möjligt vara:
- realistiska
- mätbara
- tidsangivna
- åtgärder eller ordinationer.
Med ordination menas en instruktion om viss behandling eller åtgärd från legitimerad läkare, sjuksköterska, arbetsterapeut eller sjukgymnast.
- Ordinationen ska dokumenteras och signeras så att utförande person exakt förstår vad som ska göras och hur.
- Den som har utfört en åtgärd ska dokumentera att det är gjort.
Omvårdnadsplan
I vårdplanen ingår att skriva en omvårdnadsplan vilket oftast utförs av den fasta vårdkontakten. Vårdplan med omvårdnadsplan bör vara skriven inom en vecka och individen, behandlare/kontaktperson eller andra viktiga personer i nära relation till individen bör delta i utformningen av planen. Individen får själv berätta om sin situation och vad hen vill ha hjälp med. Vad är viktigt och vad har fungerat tidigare? Vilket stöd skulle hen behöva för att klara att uppnå sina mål?
Omvårdnadsplanen ska innehålla:
- mål och delmål, med tidsaspekt och rimlighet
- vilken eller vilka insatser som ska genomföras och vem som ansvarar för dem
- tidpunkt för när insatsen ska följas upp.
Vårdplaner i psykiatrisk tvångsvård
När patienten tagits in för tvångsvård i slutenvård ska en vårdplan enligt lagen om psykiatrisk tvångsvård, LPT, 16 § och lagen om rättspsykiatrisk tvångsvård, LRV, 16 § snarast upprättas. Planen utvärderas och ny vårdplan upprättas när behov finns, dock minst inför varje ansökan till förvaltningsrätten.
Samordnad vårdplan för öppen tvångsvård
För öppen tvångsvård finns det tre olika typer av samordnade vårdplaner, vilken som ska användas beror på psykiatrisk vårdform: Samordnad vårdplan enl LPT 7a § vid öppen psykiatrisk tvångsvård, Samordnad vårdplan enl LRV 12a § vid öppen rättspsykiatrisk vård utan SUP, Samordnad vårdplan enl LRV 16b § vid öppen rättspsykiatrisk vård med SUP.
Dessa planer upprättas inför utskrivning till öppen tvångsvård samt vid behov och varje gång ny ansökan om förlängd öppen tvångsvård lämnas till förvaltningsrätten. Planen ska upprättas om chefsöverläkaren bedömer att samordning med kommunen behövs för att patienten ska få sina behov tillgodosedda.
Plan för vård vid läkemedelsassisterad behandling vid opioidberoende
Socialstyrelsens föreskrifter och allmänna råd (HSLF-FS 2016:1) om läkemedelsassisterad behandling vid opioidberoende anger förutsättningar för vårdplanering vid denna behandlingsform. Läkaren som ordinerar behandlingen ska ansvara för att en plan upprättas för och i samråd med patienten. Av planen ska framgå:
- vilka behandlingsåtgärder som ska vidtas
- i vilken tidsföljd behandlingsåtgärderna ska komma
- vilka mål och delmål som har satts upp för behandlingsåtgärderna
- vilka medicinska kontroller som ska göras under behandlingens gång
- vilka särskilda villkor som gäller för behandlingen.
Läkaren ska ansvara för att planen fortlöpande följs upp och minst en gång om året omprövas i samråd med patienten.
Samordnad individuell plan
Om individen får insatser från både socialtjänst och hälso- och sjukvård (och eventuellt fler aktörer) ska en samordnad individuell plan (SIP) upprättas om det finns behov av att samordna insatserna och individen inte motsätter sig det.
Uppföljning
Vårdplanen ska följas upp, kompletteras vid behov och utvärderas kontinuerligt under vårdförloppet. Individens status jämförs med de uppsatta målen. Vid vårdförloppets slut görs en utvärdering och skriftlig sammanfattning av hela vårdinsatsen.
Märkning
Samordnad individuell plan, SIP
En SIP görs när en individ får insatser från både hälso- och sjukvård och socialtjänst som behöver samordnas. Individens behov står i centrum.
En SIP görs när en individ får insatser från både hälso- och sjukvård och socialtjänst som behöver samordnas. Individens behov står i centrum.
Målgrupp eller situation
Individer som har behov av insatser från både socialtjänsten och hälso- och sjukvården i de fall en samordnad plan är nödvändig för att tillgodose individens behov.
Kunskapsläge
SIP är ett lagkrav för individer som behöver samordnade insatser från både hälso- och sjukvård och socialtjänst och regleras i både hälso- och sjukvårdslagen och i socialtjänstlagen.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
En SIP, samordnad individuell plan, tas fram när någon har insatser från både socialtjänsten och hälso- och sjukvården och insatserna behöver samordnas.
I arbetet med en SIP ska man klargöra:
- vilka insatser individen är i behov av
- vilka insatser regionen ansvarar för
- vilka insatser kommunen ansvarar för
- vad som ska genomföras av någon annan än regionen eller kommunen
- vem som ska vara huvudansvarig för planen
- hur planen ska följas upp.
Hur en SIP ska upprättas styrs av socialtjänstlagen, SoL, 2 kap. 7 §, och hälso- och sjukvårdslagen, HSL, 16 kap. 4 §.
Genomförande
För att starta ett SIP-arbete krävs alltid att den som planen handlar om har gett sitt samtycke. Individen ska också alltid få möjlighet att aktivt vara med i planeringen och påverka vilka aktörer som ska delta. Planen är till för att möta individens behov, och måste därför utgå från individens upplevelse och önskemål.
Ansvaret för att bjuda in till ett första möte om SIP är delat
Personal i socialtjänsten och hälso- och sjukvården ska ta initiativ till att upprätta en SIP om man bedömer att en sådan behövs. Andra aktörer kan både föreslå att en SIP upprättas och bjudas in att delta i arbetet med planen, till exempel skolan eller Försäkringskassan. Individen själv eller närstående kan också föreslå att en SIP ska genomföras.
Deltagare i arbetet med en SIP
Personal från socialtjänsten och hälso- och sjukvården
SIP är till för att samordna insatser från socialtjänsten och hälso- och sjukvården. Därför ska alltid personal därifrån delta i SIP-arbetet.
Närstående
Om den som planen handlar om vill det kan närstående vara med i SIP-arbetet. Det kan till exempel vara släktingar, kompisar eller andra viktiga personer i individens liv.
Personal från andra verksamheter
Andra verksamheter än socialtjänst och hälso- och sjukvård kan också delta i arbetet med SIP.
Barn
All planering kring SIP ska utgå från vad barnet behöver. Barnet själv ska alltid få möjlighet att göra sin röst hörd på en nivå som är lagom för dess ålder och mognad.
Mer om SIP för olika grupper
Uppföljning
Planen ska följas upp så länge behov av samordning kvarstår. Huvudmännens skyldighet att delta gäller även under uppföljningen, att delta i möten och så vidare.
Material
SIP för vuxna och äldre, Uppdrag psykisk hälsa
SIP för barn och unga, Uppdrag psykisk hälsa
Om fast vårdkontakt och samordnad individuell plan, Nationell vägledning, Socialstyrelsen
Samordnad individuell plan, SIP, Sveriges Kommuner och Regioner
Samordnad individuell plan, Kunskapsguiden
Fasta vårdkontakter, 1177
Märkning
Strategier och bemötande för att minska hot och våld
Aktivt arbete för att minska hot och våld minskar fysiska ingripanden och tvångsåtgärder, men också personalens utsatthet.
Aktivt arbete för att minska hot och våld minskar fysiska ingripanden och tvångsåtgärder, men också personalens utsatthet.
Målgrupp eller situation
Personal som möter individer som kan reagera med aggressivitet och våldsamhet.
Kunskapsläge
Insatsen bedöms vara förenlig med god vård/stöd utifrån en sammanvägning av flera kunskapskällor.
Kompetenskrav
Kompetens enligt arbetsgivarens beslut.
Sammanfattning
Det förebyggande arbetet bygger till stor del på att skapa trygga och goda relationer mellan individ och personal. Med kunskap om hur olika tillstånd kan yttra sig och metoder för att dämpa aggressioner kan hotfulla situationer ofta förebyggas och antalet tvångsåtgärder minska.
Strategierna lågaffektivt bemötande och interaktivt bemötande handlar båda om hur det egna beteendet påverkar den individ man möter.
Medvetet och aktivt arbete för att förebygga hot och våld bygger bland annat på:
- kunskap och förståelse för vad som kan ligga bakom ett aggressivt beteende och våld
- respektfull inställning som präglas av intresse, att lyssna och försöka förstå individens behov
- att vara väl insatt i verksamhetens rutiner för hur fysiska ingripanden ska genomföras i de fall det är nödvändigt.
Vanlig vardag, utan aggressioner, hot och våld
All personal bör:
- Veta vilka rutiner och regler som gäller och varför. De ska också kunna kommuniceras och motiveras för individen. Det förutsätter att det finns genomtänkta rutiner och regler, vilket ledningen huvudsakligen är ansvarig för. Som personal är det viktigt att påtala om rutinerna eller reglerna inte fungerar, bör omarbetas eller inte efterlevs och isåfall förklara varför.
- Visa intresse, lyssna och försöka förstå individens beteende och behov. Alltid arbeta aktivt för att utveckla goda relationer mellan personal och mellan personal och individer.
- Ha kunskap om den fysiska miljöns betydelse för riskbeteende.
När en individ är irriterad eller upprörd
Personalen bör i dessa situationer:
- Bemöta irriterade och upprörda individer på ett sätt som lugnar och ger trygghet. T.ex. ställa sig bredvid en individ som är aggressiv istället för framför och prata långsammare och med lägre volym.
- Bemästra egen stress, rädsla och ilska.
- Veta om och kunna motivera för sig själv och individen vilka rutiner och regler som finns.
- Samarbeta med sina kollegor.
- Försöka förstå varför individen är upprörd eller irriterad och be individer själv föreslå hur situationen kan bli bättre. Ge alternativ.
Lågaffektivt bemötande
Lågaffektivt bemötande går ut på att i en potentiell konfliktsituation försöka dämpa sina egna känslouttryck och därigenom hela situationen. Utöver det är det viktigt att:
- undvika ögonkontakt
- signalera lugn
- backa i stället för att svara på aggression
- försöka avleda individen.
Metoden lågaffektivt bemötande bygger på teorier om affektsmitta och gäller speciellt personer med utvecklingsrelaterade funktionsnedsättningar som kan ha svårt att särskilja egna och andras affekter och hantera sina egna känslor. När stressnivån ökar blir de extra känsliga för omgivningens beteende, och då är det ännu viktigare att bemötandet inte är konfronterande eller argt.
Interaktivt bemötande
Interaktivt bemötande är en träningsmetod i kommunikation och bemötande som är särskilt inriktad på arbete med psykiskt funktionshindrade personer, som på grund av själva funktionsförmågan har svårt med perspektivtagande, planering, initiativ, informationsbearbetning och så vidare.
Metoden innehåller träning i kommunikation i konfliktsituationer. I en särskild form spelar man upp konkreta interaktionsproblem som deltagarna varit med om. Genom att använda konkreta, visuella hjälpmedel så förtydligas vad som händer rent psykologiskt mellan parterna. På det viset underlättas förståelsen för hur det egna och den andres beteende faktiskt påverkar konfliktsituationen och vad det finns för lösningsalternativ.
Grundläggande delar i förebyggande arbete
Som stöd för arbetet med att förebygga och hantera hot och våld finns flera modeller. Några av dem är Bergenmodellen, Termamodellen och Resimamodellen. De fokuserar framför allt på det förebyggande arbetet men innehåller även riktlinjer för hur personalen ska agera vid hot och våldssituationer för att behålla lugnet och förhindra fysisk och psykisk skada.
Grundläggande i alla tre modeller är att personalen arbetar aktivt för goda relationer. Det innebär:
- Positiv inställning
Förståelse för patienter med problembeteende och ett humanistiskt och icke-dömande synsätt. - Känslomässig balans
Kontroll över de egna känslorna, speciellt vad gäller ilska och rädsla. - Fungerande ordning
Samarbetsförmåga, organisatoriskt stöd samt tydlighet kring enhetens regler.
Märkning
Systematisk uppföljning på individnivå i hälso- och sjukvården
Genom att systematiskt följa upp insatser som ges kan man säkerställa att den enskilda individen får rätt insatser och behandlingar.
Genom att systematiskt följa upp insatser som ges kan man säkerställa att den enskilda individen får rätt insatser och behandlingar.
Målgrupp eller situation
Individer som får vård i hälso- och sjukvården.
Kunskapsläge
Systematisk uppföljning är en viktig del i arbetet med evidensbaserad praktik och för att kunna höja kvaliteten i verksamheten.
Sammanfattning
Systematisk uppföljning görs med enskilda individer för att följa upp hur det går för dem och se till så att de får rätt insatser och/eller behandling.
En systematisk uppföljning på individnivå innebär att:
- följa upp insatser och behandlingar för enskilda individer
- mäta om målen har uppnåtts
- analysera resultatet
- eventuellt anpassa insatserna eller välja andra behandlingar utifrån resultatet av analysen.
Kontinuerlig uppföljning ska göras enligt vårdplan, genomförandeplan eller motsvarande.
Om individen har behov av samordning mellan flera insatser bör uppföljning göras genom en samordnad individuell plan, SIP.
Genomförande
Verktyg för uppföljning
Utfallsmått: Timeline follow-back, AUDIT och DUDIT.
Fördjupad utvärdering av beteendeförändring och motivation när det gäller alkohol: Alcohol-E.
Fördjupad utvärdering av beteendeförändring och motivation när det gäller narkotika: DUDIT-E.
Uppföljning på både individ- och verksamhetsnivå: ASI.
I bedömnings- och behandlingsfas för att hjälpa individen till avhållsamhet/minskat intag: övervakad provtagning.
Material
Kunskapsguide om systematisk uppföljning, Socialstyrelsen
Systematisk uppföljning - beskrivning och exempel, Socialstyrelsen (pdf, ny flik)
Addiction Severity Index (ASI), Socialstyrelsen
Utvärdering MOS - Målinriktad och systematisk utvärdering av insatser för enskilda personer, Socialstyrelsen (pdf, ny flik)
Märkning
Systematisk uppföljning på individnivå i socialtjänsten
Genom att systematiskt dokumentera arbetet och följa upp insatser som ges kan man säkerställa att den enskilda individen får rätt stöd.
Genom att systematiskt dokumentera arbetet och följa upp insatser som ges kan man säkerställa att den enskilda individen får rätt stöd.
Målgrupp eller situation
Individer som har insatser från socialtjänsten.
Kunskapsläge
Systematisk uppföljning är en viktig del i arbetet med evidensbaserad praktik och för att kunna höja kvaliteten i verksamheten.
Sammanfattning
Systematisk uppföljning görs med enskilda individer för att följa upp hur det går för dem och se till så att de får rätt stöd.
En systematisk uppföljning på individnivå innebär att:
- dokumentera arbetet med enskilda individer, med uppsatta mål och delmål
- mäta om målen har uppnåtts
- analysera resultatet
- eventuellt anpassa insatserna utifrån resultatet av analysen.
Kontinuerlig uppföljning ska göras enligt vårdplan, genomförandeplan eller motsvarande. Om individen har behov av samordning mellan flera insatser bör uppföljning göras via samordnad individuell plan, SIP.
Genomförande
Material
Om systematisk uppföljning, Kunskapsguiden
Systematisk uppföljning – beskrivning och exempel, Socialstyrelsen (pdf, ny flik)
Addiction severity index (ASI), Socialstyrelsen
MOS – Målinriktad och systematisk utvärdering av insatser för enskilda personer, Socialstyrelsen (pdf, ny flik)
Märkning
Systematisk uppföljning på verksamhetsnivå
Kunskap om individernas upplevelser, insatser och resultat gör det möjligt att utvärdera arbetets kvalitet, utveckla verksamheten och det nationella kvalitetsarbetet.
Kunskap om individernas upplevelser, insatser och resultat gör det möjligt att utvärdera arbetets kvalitet, utveckla verksamheten och det nationella kvalitetsarbetet.
Målgrupp eller situation
Systematisk uppföljning ska genomföras för alla insatser som genomförs oavsett verksamhet. På verksamhetsnivå är det reglerat i Socialstyrelsens föreskrifter och allmänna råd om ledningssystem för systematiskt kvalitetsarbete (SOSFS 2011:9).
Sammanfattning
Systematisk uppföljning på verksamhetsnivå innebär att utifrån verksamhetens kvalitetsledningssystem sammanställa den systematiska uppföljningen som görs på individnivå till ett resultat för gruppnivå.
Resultatet analyseras och kan sedan användas för att förbättra arbetet med enskilda individer, utveckla kvalitetsarbetet på verksamhetsnivå och som underlag för kunskapsstöd och nationella riktlinjer. Uppföljning och verksamhetsutveckling kan med fördel göras tillsammans med brukare.
Uppgifterna kan även användas som underlag till ledning och nämnder för beslut om resurser och insatser.
Genomförande
En verksamhet som jobbar med systematisk uppföljning får kunskap om
- verksamhetens målgrupper
- vilka insatser som används och resultatet av insatserna
- hur väl insatserna möter de behov som finnshur individerna uppfattar hjälpen de fått
- om verksamheten lever upp till krav och förväntningar.
- om ledningssystemet är ändamålsenligt uppbyggt för att planera, leda, kontrollera, följa upp, utvärdera och förbättra verksamheten.
Den systematiska uppföljningen kan också användas till regionala och nationella register som på sikt ge ökad kvalitet på stöd- och vårdinsatser.
En samlad analys visar mönster och trender
Att bara utreda varje rapport, klagomål eller synpunkt på verksamhetens kvalitet för sig kan leda till att problem som finns med verksamhetens styrning inte uppmärksammas fullt ut. Genom att göra en samlad analys kan man också upptäcka mönster och trender som inte framkommit i utredningen av ett enskilt fall.
Processen i uppföljningen i sex steg
Socialstyrelsens skrift Systematisk uppföljning – beskrivning och exempel är framtagen främst för socialtjänsten. Den följer grundläggande principer för uppföljning av välfärdsverksamheter.
Här delas den grundläggande processen i systematisk uppföljning in i sex steg:
- planera systematisk uppföljning
- beskriv situationen före insats
- beskriv situationen under insats
- beskriv situationen efter insats
- sammanställ uppgifterna
- analysera resultaten på gruppnivå.
Systematisk uppföljning på verksamhetsnivå med ASI
Systematisk användning av ASI grund och uppföljning ger ett underlag för verksamheters uppföljning samt planering och utveckling av vård- och behandlingsinsatser. Genom att sammanställa enskilda individers data på gruppnivå skapas möjligheter till utvärdering och förbättring av verksamheten. Aktuell frågeställning som verksamheten söker svar på kan väljas ut utifrån en eller flera frågor från ASI för en samlad analys.
Uppföljning och verksamhetsutveckling genom brukarinflytande
Individernas uppfattning är en central aspekt på kvaliteten i verksamheten. Brukarinflytande på verksamhetsnivå genom till exempel brukarstyrda revisioner eller brukarenkäter kompletterar verksamhetens egna utvärdering.
Hantera avvikelser
Om en verksamhet inte når upp till krav och mål i föreskrifter och beslut föreligger en avvikelse som verksamheten måste hantera.
Identifierade avvikelser ska dels åtgärdas, dels ska processer och rutiner ses över så att den som bedriver verksamheten kan säkra att avvikelsen inte inträffar igen.
Systematisk förbättringsarbete
Delar i ett systematiskt förbättringsarbete:
- identifiera krav och mål
- planera arbetet
- göra riskanalyser
- utreda rapporter, klagomål och synpunkter
- egenkontroll
- utveckla och förbättra processer och rutiner.
Illustration från Socialstyrelsens handbok
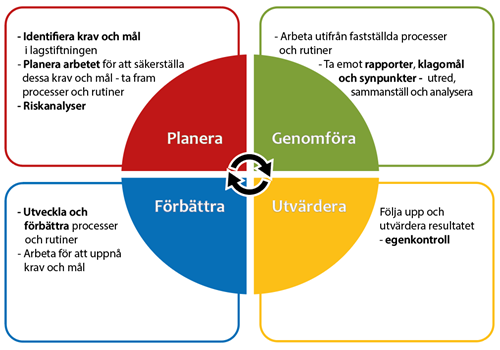

Patientsäkerhet
Det är vårdgivaren som ansvarar för patientsäkerheten. Det innebär att verksamheten ska leva upp till kravet på god vård och att arbeta för att förebygga vårdskador. Man kan mäta patientsäkerheten genom att följa och analysera händelser, arbetssätt, medvetenhet och beredskap. Ofta är det brister i organisationen som orsakar att en individ skadas i vården. Det kan handla om brister i rutiner, teknik eller kommunikation.
Vårdgivaren ska arbeta systematiskt med patientsäkerheten genom att
- planera, leda och kontrollera verksamheten så att kraven på en god hälso- och sjukvård och tandvård upprätthålls
- arbeta förebyggande för att minska risken att patienter drabbas av vårdskador
- utreda händelser som har medfört en vårdskada eller hade kunnat göra det
- ge patienter och närstående möjlighet att delta i patientsäkerhetsarbetet
- anmäla händelser som har medfört eller hade kunnat medföra en allvarlig vårdskada till IVO
- informera patienter som har drabbats av en vårdskada
- dokumentera hur det organisatoriska ansvaret för patientsäkerhetsarbetet är fördelat inom verksamheten och årligen upprätta en patientsäkerhetsberättelse.
Material
Handbok i Ledningssystem för systematiskt kvalitetsarbete, Socialstyrelsen (pdf, ny flik)
Systematisk uppföljning – beskrivning och exempel, Socialstyrelsens skrift (pdf, ny flik)
Verksamhetssystem som stöd för uppföljning, förslag till gemensamma variabler för systematisk uppföljning inom socialtjänsten, Sveriges Kommuner och Regioner
Information om stöd till systematisk uppföljning, Kunskapsguiden
Märkning
Kvalitetsindikatorer
Indikatorerna är mått som avser att spegla god vård och omsorg. God vård och omsorg är kunskapsbaserad, säker, individanpassad, effektiv, jämställd och jämlik samt tillgänglig.
Indikatorerna är mått som avser att spegla god vård och omsorg. God vård och omsorg är kunskapsbaserad, säker, individanpassad, effektiv, jämställd och jämlik samt tillgänglig.
Sammanfattning
Indikatorerna ska
- användas i uppföljningen av vårdens och omsorgens utveckling av processer, resultat och kostnader över tid
- ligga till grund för jämförelser av vårdens och omsorgens processer, resultat och kostnader över tid
- initiera förbättringar av vårdens och omsorgens kvalitet och effektivitet för olika grupper av kvinnor, män, flickor och pojkar.
Indikatorerna kan användas på både lokal, regional och nationell nivå, men även för internationella jämförelser.
Genomförande
Socialstyrelsen har tagit fram 24 indikatorer i Nationella riktlinjer för vård och stöd vid missbruk och beroende (se Material). Indikatorerna följer upp hur riktlinjerna tillämpas i verksamheter i primärvården, den specialiserade hälso- och sjukvården (öppen eller sluten vård) och i socialtjänsten.
Det här vård- och insatsprogrammet fokuserar på 13 indikatorer som kan innebära förbättrad hälsa och livskvalitet för individen. Data för indikatorerna kan bland annat tas ut från Bättre Beroendevård och Addiction Severity Index, ASI. Se material för länkar.
De 13 utvalda indikatorerna ska, där det är möjligt och ger mervärde, delas upp och analyseras utifrån kön och ålder för att visa på skillnader som kan vara omotiverade och bero på ojämställdhet och ojämlikhet.
De 13 utvalda indikatorerna för vård- och insatsprogrammet
Grundinformation samlas in och analyseras uppdelat på kön (man, kvinna, annat) och ålder
Andel individer med minskat alkoholintag från nybesök till uppföljning
Syfte: Minskat bruk av alkohol.
Täljare: Antal patienter med en F10.2-diagnos som genomfört en uppföljning med minskad alkoholkonsumtion.
Nämnare: Antal patienter med en F10.2-diagnos som genomfört en uppföljning.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Andel individer med alkoholberoende som behandlats med återfallsförebyggande läkemedel
Syfte: Ökad följsamhet till Nationella riktlinjer.
Täljare: Antal patienter med en F10.2-diagnos som behandlats med återfallsförebyggande läkemedel (ATC: N07BB01, N07BB03, N07BB04, N07BB05).
Nämnare: Antal patienter med en F10.2-diagnos.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Andel individer med läkemedelsassisterad behandling av opioidberoende som är i remission
Syfte: Att patienter med LARO-behandling tillfrisknar.
Täljare: Antal LARO-patienter med minst en remissionsdiagnos (ICD-10: F11.2D, F11.2E, F11.2F).
Nämnare: Antal LARO-patienter.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Andel individer med ökad hälsa från nybesök till uppföljning
Syfte: Förbättrad hälsa
Täljare: Antal patienter med uppföljning i öppenvård som har ökat sin hälsa.
Nämnare: Antal patienter med uppföljning i öppenvård.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård/ASI
Kommentar: Ökad hälsa mäts från sista frågan i EQ-5D-formuläret.
Andel individer med sysselsättning
Syfte: Förbättrad livskvalitet.
Täljare: Antal patienter som haft en huvudsaklig sysselsättning under de senaste 12 månaderna.
Nämnare: Antal patienter.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård/ASI
Andel individer som fått frågan om minderåriga barn i nära relation
Syfte: Beakta minderårigas behov.
Täljare: Antal patienter som besvarat frågan om det finns berörda minderåriga barn.
Nämnare: Antal patienter.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård/ASI
Andel individer som ingår i behandling för rökavvänjning
Syfte: Förbättrad hälsa
Täljare: Antal patienter som brukar tobak som behandlas med läkemedel vid nikotinberoende (ATC: N07BA01, N07BA03)
Nämnare: Antal patienter som brukar tobak
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Individer med aktuell vårdplan
Syfte: Ökad hälsa.
Täljare: Antal patienter med uppföljning i öppenvård som har en strukturerad vårdplan (KVÅ: AU120, AW013, AW015).
Nämnare: Antal patienter med uppföljning i öppenvård.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Överlevnad för individer i LARO-behandling
Syfte: Minska skillnad jämfört med totalpopulationen.
Täljare: Antal nyregistrerade LARO-patienter som överlevt ett år.
Nämnare: Antal nyregistrerade LARO-patienter.
Riktning: Minskad skillnad jämfört med totalpopulationen eftersträvas.
Datakälla: Bättre Beroendevård
Andel patienter som utvecklat delirium tremens i heldygnsvård
Syfte: Minska allvarliga komplikationer.
Täljare: Antal patienter med F10-diagnos som utvecklat delirium tremens under slutenvårdsbehandling.
Nämnare: Antal patienter som slutenvårdsbehandlats.
Riktning: Minskad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Andel patienter med boende
Syfte: Minskad hemlöshet.
Täljare: Antal patienter som har en bostad (egen bostad/inneboende/HVB-hem).
Nämnare: Antal patienter.
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård/ASI
Andel patienter med alkoholberoende som är i remission
Syfte: Att patienter med alkoholberoende tillfrisknar.
Täljare: Antal patienter med alkoholberoende (F10.2-diagnos) med minst en remissionsdiagnos (ICD-10: F10.2D, F10.2E, F10.2F).
Nämnare: Antal patienter med alkoholberoende (F10.2-diagnos).
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Andel patienter med beroende av sedativa och hypnotika som är i remission
Syfte: Att patienter med beroende av sedativa och hypnotika tillfrisknar.
Täljare: Antal patienter med beroende av sedativa och hypnotika (F13.2-diagnos) med minst en remissionsdiagnos (ICD-10: F13.2D, F13.2E, F13.2F).
Nämnare: Antal patienter med beroende av sedativa och hypnotika (F13.2-diagnos).
Riktning: Ökad nivå eftersträvas.
Datakälla: Bättre Beroendevård
Material
Nationella riktlinjer för vård och stöd vid missbruk och beroende, Socialstyrelsen (pdf, ny flik)
Bättre Beroendevård, Region Stockholm
ASI (Addiction Severity Index)
Handledning i jämställdhetsanalys, Sveriges Kommuner och Regioner
Att styra med könsuppdelade nyckeltal, Sveriges Kommuner och Regioner
(O)jämställdhet i hälsa och vård - en genusmedicinsk kunskapsöversikt, Sveriges Kommuner och Regioner
(O)jämställdhet i hälsa och vård - en sammanfattning, Sveriges Kommuner och Regioner (pdf, ny flik)
Märkning
Hälso- och sjukvård
Översikt över de lagar som reglerar hälso- och sjukvård.
Översikt över de lagar som reglerar hälso- och sjukvård.
Hälso- och sjukvårdslagen (2017:30)
Hälso- och sjukvårdslagen är en ramlag. Det är en lag som innehåller mål och riktlinjer för all hälso- och sjukvård. Den anger på vilket sätt regionen och kommunen är skyldiga att erbjuda hälso- och sjukvård, till exempel genom vårdgarantin.
Vårdgarantin innebär bland annat att besök inom specialistvården ska ske inom 90 dagar från att remiss utfärdats eller patienten sökt kontakt med specialistvården. Planerad vård och behandling ska ges inom 90 dagar från att vårdgivaren har tagit beslut om det.
Patientlagen (2014:821)
Enligt patientlagen har patienten rätt att få information om sitt hälsotillstånd, vilken behandling som finns samt när och hur patienten kan få vård. Patienten ska också få information om vilka möjligheter som finns att välja vård, om fast vårdkontakt och ny medicinsk bedömning.
Ny medicinsk bedömning innebär att en patient med särskilt allvarlig sjukdom eller skada ska få möjlighet till en ny medicinsk bedömning av till exempel lämplig behandling eller diagnos. Om den nya bedömningen är att patienten behöver en viss behandling ska patienten få den behandlingen.
Patientsäkerhetslagen (2010:659)
Patientsäkerhetslagen anger vilka skyldigheter vårdpersonalen har att bland annat se till att patienterna ska få en god och säker vård. I lagen finns också bestämmelser om hur Inspektionen för vård och omsorg, IVO, arbetar med klagomål på hälso- och sjukvården.
Psykiatrisk tvångsvård och rättspsykiatrisk vård
Om en individ lider av det som lagen kallar allvarlig psykisk störning och behöver psykiatrisk slutenvård eller psykiatrisk vård under särskilda villkor, men inte vill ta emot vård, får individen ges psykiatrisk tvångsvård. Då undersöker en läkare individen och utfärdar vårdintyg. Individen förs till en psykiatrisk klinik där en psykiater bedömer om hen ska tas in för psykiatrisk tvångsvård enligt lagen om psykiatrisk tvångsvård, LPT (1991:1128).
Om tvångsvården ska pågå mer än fyra veckor ska förvaltningsrätten besluta om kraven för fortsatt tvångsvård är uppfyllda eller inte. Individen kan när som helst överklaga beslutet om tvångsvård och vissa andra beslut inom tvångsvården.
Den som begår brott och lider av en allvarlig psykisk störning kan dömas till rättspsykiatrisk vård enligt lagen om rättspsykiatrisk vård, LRV (1991:1129).
Patientdatalagen (2008:355)
Patientdatalagen anger vem i hälso- och sjukvården som ska föra journal och vilka uppgifter som ska finnas med i journalen. Enligt offentlighets- och sekretesslagen gäller sekretess för uppgifter om patienters hälsa och personliga förhållanden, om det inte står klart att uppgiften kan lämnas ut utan att patienten eller patientens närstående tar skada på något sätt.
Offentlighets- och sekretesslagen (2009:400)
Enligt offentlighets- och sekretesslagen gäller sekretess inom hälso- och sjukvården för uppgift om en enskilds hälsotillstånd eller andra personliga förhållanden, om det inte står klart att uppgiften kan lämnas ut utan att individen själv eller individens närstående tar skada av det. Sekretessen gäller inte mot individen själv och individen kan samtycka till att hälso- och sjukvården lämnar ut sekretessbelagda uppgifter till exempelvis hälso- och sjukvården inom ramen för arbetet med SIP. Inom verksamhetsgrenar i en kommuns socialtjänst gäller normalt inte sekretessen, men uppgifter får bara delas om det behövs.
Samarbete mellan socialtjänst och hälso- och sjukvård reglerat i lag
Samordnad individuell plan
När en individ behöver insatser från både socialtjänsten och hälso- och sjukvården, ska socialtjänsten och vården, tillsammans med individen, upprätta en samordnad individuell plan, SIP. SIP:en ska tydliggöra vilka insatser som behövs, vem som ansvarar för vilken insats och vem som har det övergripande ansvaret för SIP:en.
SoL 2 kap. 7 §
HSL 16 kap. 4 §
Regional samverkansöverenskommelse
I socialtjänstlagen, SoL, och hälso- och sjukvårdslagen, HSL, finns en bestämmelse om att kommuner och regioner ska ingå en överenskommelse om ett samarbete i fråga om:
- individer med psykiska funktionsnedsättningar
- individer med missbruk
- barn och unga som vårdas utanför det egna hemmet.
I överenskommelserna kan man ange hur kommunens socialtjänst och hälso- och sjukvården ska samverka för att kunna ge ett bra stöd till dessa grupper.
SoL 5 kap. 9 a §
HSL 16 kap. 3 §
Samverkan vid utskrivning från sluten vård
I vissa fall blir en individ utskriven från slutenvården men har kvar behovet av insatser från socialtjänst och kommunal eller regional hälso- och sjukvård. I de fallen ska SIP upprättas enligt de regler som finns i lagen om samverkan vid utskrivning från sluten hälso- och sjukvård (2017:612).
Märkning
Skola
Översikt över de lagar som reglerar skolan och elevhälsan.
Översikt över de lagar som reglerar skolan och elevhälsan.
Skollagen (2010:800)
Enligt skollagen ska det finnas elevhälsa för elever från förskoleklass upp till och med gymnasiet. Elevhälsan ska kunna ge medicinska, psykologiska, psykosociala och specialpedagogiska insatser till elever. Målet för elevhälsan är att stödja elevens utveckling mot utbildningens mål.
Elevhälsans medicinska insatser
De medicinska insatserna ges av skolsköterska och skolläkare. Varje elev ska erbjudas hälsokontroller, syn- och hörselundersökningar. Elever kan också anlita elevhälsan för enklare sjukvårdsinsatser.
Skolläkare, skolsköterskor och skolpsykologer är hälso- och sjukvårdspersonal. Det innebär bland annat att de ska följa reglerna i patientdatalagen om journalföring samt offentlighets- och sekretesslagens regler för vården. Sekretess gäller alltså i deras verksamhet för uppgifter om elevers hälsa och personliga förhållanden, om det inte är tydligt att uppgiften kan lämnas ut utan att eleven eller elevens närstående tar skada på något sätt.
Sekretessen i elevhälsan gäller även mot vårdnadshavaren. Vårdnadshavaren har dock rätt att få den information som krävs för att hen ska uppfylla sina skyldigheter som vårdnadshavare. Om elevhälsan tror att en omyndig elev kan skadas om de lämnar ut en uppgift till vårdnadshavaren, får de inte göra det. Vårdnadshavarna (eller i mån av ålder och mognad, eleven själv) kan samtycka till att elevhälsan lämnar ut sekretessbelagda uppgifter till exempelvis socialtjänsten eller hälso- och sjukvården.
Psykosociala och specialpedagogiska insatser
Elevhälsans psykosociala insatser utförs vanligen av skolkuratorer som arbetar och dokumenterar enligt det övergripande uppdrag för skolans verksamhet som finns angivet i skolans styrdokument.
Enligt skollagen ska det finnas personal i skolan med sådan kompetens att elevernas behov av specialpedagogiska insatser kan tillgodoses. Det kan till exempel vara specialpedagoger men insatsen behöver inte utföras av en särskild yrkeskategori.
Enligt offentlighets- och sekretesslagen gäller sekretess i elevhälsans psykologiska, psykosociala och specialpedagogiska insatser på samma sätt som i de medicinska insatserna.
Enligt socialtjänstlagen är alla som är yrkesverksamma inom skolan skyldiga att genast anmäla till socialtjänsten om de i sin verksamhet får kännedom om eller misstänker att en elev far illa. De är också skyldiga att ge socialtjänsten all information som kan behövas för utredningen av en elevs behov av stöd och skydd.
Märkning
Socialtjänst
Översikt över de lagar som reglerar socialtjänsten.
Översikt över de lagar som reglerar socialtjänsten.
Socialtjänstlagen (2001:453)
Socialtjänstlagen, SoL är en målinriktad ramlag. Den reglerar socialtjänstens arbete med att stödja barn, unga, vårdnadshavare, äldre, individer med funktionsnedsättningar och de som har problem med missbruk eller beroende genom olika insatser. De övergripande målen i portalparagrafen kompletteras med bestämmelser för arbetet med vissa grupper. Det gäller till exempel barn och unga (5 kap. 1–3 §§), individer med funktionshinder (5 kap. 7, 8 och 8a §§) och individer med missbruk eller beroende (5 kap. 9 §).
Socialtjänstlagen styr hur kommunens socialtjänst ska arbeta med att ge stöd, omsorg och ekonomiskt bistånd till de individer som behöver det. Socialtjänsten utgår inte från diagnos utan från individens behov och förmåga att själv tillgodose behoven. Biståndsinsatser ska vara anpassade till individens behov samt utformas och genomföras tillsammans.
Försörjningsstöd
Individer som inte kan försörja sig på annat sätt har rätt till försörjningsstöd från socialtjänsten. Bestämmelser om rätten till bistånd för enskilda finns i 4 kap.1 §. Den som inte själv kan tillgodose sina behov kan efter behovsbedömning anses ha rätt till bistånd av socialnämnden för sin försörjning (försörjningsstöd) och sin livsföring i övrigt.
Insatser som inte kräver samtycke
Frivillighet är en vägledande princip i socialtjänstlagen. Men det finns särskilda regler som rör barn och unga som inte kräver samtycke. Vid anmälan som rör barn och unga ska omedelbar skyddsbedömning göras (11 kap. 1 a §) och vid utredning av om socialnämnden behöver ingripa till ett barns skydd eller stöd har socialtjänsten vissa befogenheter (11 kap. 2 §). Socialtjänsten får också utan samtycke, under vissa förutsättningar och under kortare tid, fatta beslut om uppföljning efter avslutad utredning och avslutad vård (11 kap. 4 a och 4 b §§).
Planer och hälsoundersökning inför placering av barn och unga
Inför en placering av barn och unga finns särskilda regler om att en vårdplan och en genomförandeplan ska upprättas (11 kap. 3 §) samt att en hälsoundersökning ska genomföras (11 kap. 3 a §).
Överenskommelse mellan kommun och hälso- och sjukvården
Kommunen ska ingå en överenskommelse med hälso- och sjukvården om ett samarbete i fråga om barn och unga som vårdas i det egna hemmet (5 kap.1 d §), individer med psykisk funktionsnedsättning (5 kap. 8 a §) respektive individer med missbruk eller beroende (5 kap. 9 a §).
Lagen om stöd och service till vissa funktionshindrade (1993:387)
Lagen om stöd och service till vissa funktionshindrade, LSS, innehåller tio olika typer av insatser. LSS är ett komplement till andra lagar och innebär inte någon inskränkning i de rättigheter som andra lagar ger, till exempel kan man få samtidigt stöd utifrån socialtjänstlagen, SoL.
Insatser enligt LSS kan ges till individer som tillhör personkrets 1, 2 eller 3.
Insatser som kan erbjudas enligt LSS
- Rådgivning och annat personligt stöd
- Personlig assistans
- Ledsagarservice
- Kontaktperson/kontaktfamilj
- Avlösarservice i hemmet
- Korttidsvistelse utanför det egna hemmet
- Korttidstillsyn för skolungdom över 12 år
- Boende i familjehem eller i bostad med särskild service för barn eller ungdom
- Bostad med särskild service för vuxna eller annan särskilt anpassad bostad
- Daglig verksamhet
Lagen med särskilda bestämmelser om vård av unga (1990:52)
Barn kan vårdas utanför hemmet mot vårdnadshavarnas vilja enligt lagen med särskilda bestämmelser om vård av unga, LVU. Det görs om det finns en påtaglig risk för att barnets hälsa eller utveckling skadas på grund av barnets hemmiljö eller egna beteende och om vårdnadshavarna inte går med på det stöd som socialtjänsten erbjuder.
För att lagen om vård av unga, LVU, ska vara tillämplig måste tre förutsättningar vara uppfyllda:
- Ett missförhållande ska föreligga med anknytning till den unges hemmiljö (2 §, de så kallade miljöfallen) eller till den unges beteende (§ 3, de så kallade beteendefallen).
- Missförhållandet ska medföra att det finns en påtaglig risk för att den unges hälsa eller utveckling skadas.
- Behövlig vård kan inte ges på frivillig väg.
Efter en ansökan från socialnämnden kan förvaltningsrätten besluta om vård enligt LVU.
Vård kan enligt 2 § ges till den som ännu inte fyllt 18 år. Vård enligt 3 § kan även ges till den som fyllt 18 år men inte 20 år och ska upphöra senast när individen fyller 21 år (1 och 21 §§).
De missförhållanden som nämns i 3 § är missbruk av beroendeframkallande medel, brottslig verksamhet eller något annat socialt nedbrytande beteende.
Socialt nedbrytande beteende
Med socialt nedbrytande beteende menas att individen beter sig på ett sätt som avviker från samhällets grundläggande normer. Varken lagtext eller praxis ger stöd för att enbart självskadebeteende kan hänföras till socialt nedbrytande beteende.
Det får avgöras från fall till fall om LVU kan anses tillämplig när unga till följd av en psykisk störning uppvisar socialt nedbrytande beteende beteende (prop. 1989/90:28 s. 67).
Att det finns en psykiatrisk grundproblematik utgör enligt Högsta förvaltningsdomstolen inget hinder mot att tillämpa LVU men är heller inte en tillräcklig förutsättning.
Lagen om vård av missbrukare i vissa fall (1988:870)
Socialtjänsten kan ansöka hos förvaltningsrätten om att en individ ska få missbruksvård mot sin vilja enligt lagen om vård av missbrukare, LVM. Det sker om en individ på grund av sitt missbruk är i behov av vård och utsätter sin hälsa för allvarlig fara, riskerar att förstöra sitt liv eller allvarligt skada sig själv eller närstående och vården inte kan tillgodoses på annat sätt.
Offentlighets- och sekretesslagen (2009:400)
Enligt offentlighets- och sekretesslagen gäller sekretess för uppgifter i socialtjänsten om en enskilds personliga förhållanden, om det inte står klart att uppgiften kan lämnas ut utan att individen själv eller individens närstående tar skada av det. Sekretessen gäller inte mot individen själv och individen kan samtycka till att socialtjänsten lämnar ut sekretessbelagda uppgifter till exempelvis hälso- och sjukvården inom ramen för arbetet med SIP. Inom verksamhetsgrenar i en kommuns socialtjänst gäller normalt inte sekretessen, men uppgifter får bara delas om det behövs.
Sekretessen får brytas enligt 26 kap. 9 § om det behövs för att ge individen nödvändig vård, behandling eller annat stöd och hen fortgående missbrukar alkohol, narkotika eller flyktiga lösningsmedel. I det fallet får uppgifter lämnas ut inom socialtjänsten, eller från socialtjänsten till hälso- och sjukvården.
Samarbete mellan socialtjänst och hälso- och sjukvård reglerat i lag
Samordnad individuell plan
När en individ behöver insatser från både socialtjänsten och hälso- och sjukvården, ska socialtjänsten och vården, tillsammans med individen, upprätta en samordnad individuell plan, SIP. SIP:en ska tydliggöra vilka insatser som behövs, vem som ansvarar för vilken insats och vem som har det övergripande ansvaret för SIP:en.
SoL 2 kap. 7 §
HSL 16 kap. 4 §
Regional samverkansöverenskommelse
I socialtjänstlagen, SoL, och hälso- och sjukvårdslagen, HSL, finns en bestämmelse om att kommuner och regioner ska ingå en överenskommelse om ett samarbete i fråga om:
- individer med psykiska funktionsnedsättningar
- individer med missbruk
- barn och unga som vårdas utanför det egna hemmet.
I överenskommelserna kan man ange hur kommunens socialtjänst och hälso- och sjukvården ska samverka för att kunna ge ett bra stöd till dessa grupper.
SoL 5 kap. 9 a §
HSL 16 kap. 3 §
Märkning
Barnkonventionen
Barnkonventionen reglerar barns rättigheter och lika värde.
Barnkonventionen reglerar barns rättigheter och lika värde.
Målgrupp eller situation
Alla verksamheter som möter eller ansvarar för barn och ungdomar.
Sammanfattning
Barnkonventionen innehåller 54 artiklar. Fyra vägledande och grundläggande artiklar slår fast att
- alla barn har samma rättigheter och lika värde (artikel 2)
- barnets bästa ska beaktas vid alla beslut som rör barn (artikel 3)
- alla barn har rätt till liv och utveckling (artikel 6)
- alla barn har rätt att uttrycka sin mening och att barnets tankar och inställning ska tillmätas betydelse (artikel 12).
Barnkonventionen reglerar också barns rätt till hälso- och sjukvård (artikel 24), social trygghet (artikel 26) och utbildning (artikel 28). Enligt artikel 23 ska barn med fysisk eller psykisk funktionsnedsättning ges förutsättningar att delta aktivt i samhället.
Genomförande
Enligt barnkonventionen ska man alltid ta hänsyn till barns bästa. Vid insatser från hälso- och sjukvården, socialtjänsten och skolan ska barns åsikter och erfarenheter vägas in i den sammantagna bedömningen av vad som är barnets bästa i varje enskilt fall.
I mötet med barnet
Barn kan ha olika behov och kan reagera olika i mötet med vården, socialtjänsten eller skolan. Den som möter barnet har en skyldighet att ta reda på barnets inställning, behov och önskemål. Det kan handla om att ta reda på
- hur barnet ser på sin situation
- om barnet har fått och förstått information som gör det möjligt för barnet att vara delaktigt
- om barnet under ett möte eller samtal behöver en paus
- om barnet har några särskilda önskemål vid en undersökning eller utredning
- vem barnet vill ska närvara vid en undersökning eller samtal
- om det är något som barnet oroar sig eller är rädd för.
Barns bästa i verksamheten
Barns bästa ska också vara vägledande vid verksamhetsplanering och vid samverkan inom och mellan huvudmän. Verksamheter ska då ta hänsyn till vad som är bäst för barnet sett ur ett helhetsperspektiv, där hänsyn tas till barnets mående och hela livssituation.
Verksamheter som möter barn eller som fattar beslut som påverkar barn ska
- arbeta för att stärka barns och ungas rättigheter
- utveckla barns och ungas delaktighet och inflytande inom verksamheten
- verka för att barns bästa lyfts fram i beslut, avtal, verksamhetsplanering och budget.
För att säkerställa att barnets bästa är satt i första rummet vid alla åtgärder kan barnkonsekvensanalyser genomföras för att analysera och utvärdera de faktiska konsekvenser som beslut och åtgärder har fått för barn. Vid behov kan en prövning av barnets bästa genomföras. Prövningen kan gälla det enskilda barnet, barn som grupp och gruppen barn.
Stöd för att tillämpa barnkonventionen
De här samtalsfrågorna om barnkonventionen kan användas som utgångspunkt vid till exempel ett SIP-möte, behandlingskonferens eller andra möten där beslut tas som rör barns psykiska hälsa.
Artikel 6
Barnet har rätt till liv och utveckling. Sätt barnet i centrum och fundera, ur barnets perspektiv, på vad barnet behöver för att utvecklas. Barnkonventionen har en helhetssyn på barnets utveckling. Barnrättskommittén talar om en fysisk, psykisk, social, andlig och moralisk utveckling. Dessa delar samspelar och behövs för en fullgod utveckling.
Fråga er:
Vad behöver barnet för att utvecklas ur ett helhetsperspektiv? Hur kan vi behöva samverka, intern eller externt, för att fatta beslut för barnets bästa?
Artikel 2 och artikel 23
Alla barn ska ges likvärdiga villkor i våra verksamheter. Här bör man ställa sig frågan om det finns barn som riskerar att diskrimineras på grund av till exempel ålder, etnisk tillhörighet, socioekonomisk bakgrund, religion eller annan trosuppfattning. Barnkonventionen lyfter särskilt vikten av att barn med en funktionsnedsättning inte diskrimineras.
Fråga er:
Finns det några diskriminerande faktorer som försvårar barnets rätt till en god hälsa och utveckling? Hur kan vi agera för att motverka diskriminering?
Artikel 12
Barnet har rätt att uttrycka sina åsikter och att få dessa beaktade. Barnets eget perspektiv är nödvändigt för att vi ska kunna uttala oss om barnets bästa. Tänk på att förbereda barnet med den information som krävs för ett meningsfullt inflytande.
Fråga er:
Vad vet vi om barnets egna synpunkter om sin situation eller vilka insatser som kan behövas? Om vi inte har inhämtat barnets synpunkter redan, hur kan vi göra detta?
Artikel 3
Vi är skyldiga att bedöma vad som är bäst för barnet, med stöd i till exempel forskning, erfarenhet, lagstiftning, konventionens rättigheter och barnets egna åsikter. Det som är bäst för barnet ska väga lite tyngre än andra intressen, om det finns sådana.
Fråga er:
Vad bedömer vi är barnets bästa i den aktuella situationen? Hur kan vi fatta ett beslut som går i linje med barnets bästa?
Barnkonventionen och narkotika
Enligt barnkonventionen har konventionsstaterna ett tydligt ansvar för att skydda barn från narkotika och psykotropa ämnen. I artikel 33 i barnkonventionen står det:
”Konventionsstaterna skall vidta alla lämpliga åtgärder, innefattande lagstiftningsåtgärder, administrativa och sociala åtgärder i upplysningssyfte, för att skydda barn från olaglig användning av narkotika och psykotropa ämnen såsom dessa definieras i tillämpliga internationella fördrag och för att förhindra att barn utnyttjas i den olagliga framställningen av och handeln med sådana ämnen.”
Barnkonventionen gäller alla barn under 18 år och alla barn inom en stats jurisdiktion. Det betyder att även barn som inte är svenska medborgare, som ett barn med uppehållstillstånd, som söker asyl eller som befinner sig utan tillstånd i Sverige, ska omfattas av skyddet enligt artikel 33.
Material
Lag (2018:1197) om Förenta nationernas konvention om barnets rättigheter
Prövning av barnets bästa - ett verktyg för ledning och styrning
Uppnå kvalitet i beslut som rör barn och unga
Vägledning vid tolkning och tillämpning av FN:s konvention om barnets rättigheter
Barnkonventionen, Barnombudsmannen
Barnkonventionen på olika språk, Barnombudsmannen